O termo doença hepática gordurosa não alcoólica (DHGNA; non-alcoholic fatty liver disease, NAFLD) surgiu em 1980 para caracterizar uma doença semelhante à doença hepática gordurosa alcoólica, mas em pacientes sem consumo etílico significativo. Este conceito engloba dois espectros da doença: esteatose simples e esteato-hepatite não alcoólica (EHNA; non-alcoholic steatohepatitis, NASH), sendo o último sob o risco de progressão de fibrose hepática e evolução para cirrose e carcinoma hepatocelular.
A DHGNA é a causa mais comum de doença hepática crônica afetando um quarto da população global adulta, entretanto o seu conceito não contempla quadros metabólicos e recebe críticas por ter critérios de exclusão para a sua definição: é fundamental a exclusão de etilismo significativo (>20g/ dia em mulheres e >30g/dia em homens), outras hepatopatias crônicas (virais, autoimunes, entre outras) e uso de medicações esteatogênicas.
Em 2020, um painel de especialistas propôs uma nova definição e critérios para a DHGNA como doença hepática gordurosa metabólica (DHGM; metabolic-associated fatty liver disease, MAFLD), com o intuito de simplificar o diagnóstico através de critérios positivos e de forma independente do consumo de álcool ou de outras doenças hepáticas concomitantes.
Assim, a definição MAFLD baseia-se na evidência de esteatose hepática em adição a um ou mais de três critérios: sobrepeso/obesidade, diabetes mellitus tipo 2 ou evidência de desequilíbrio metabólico (Figura1).
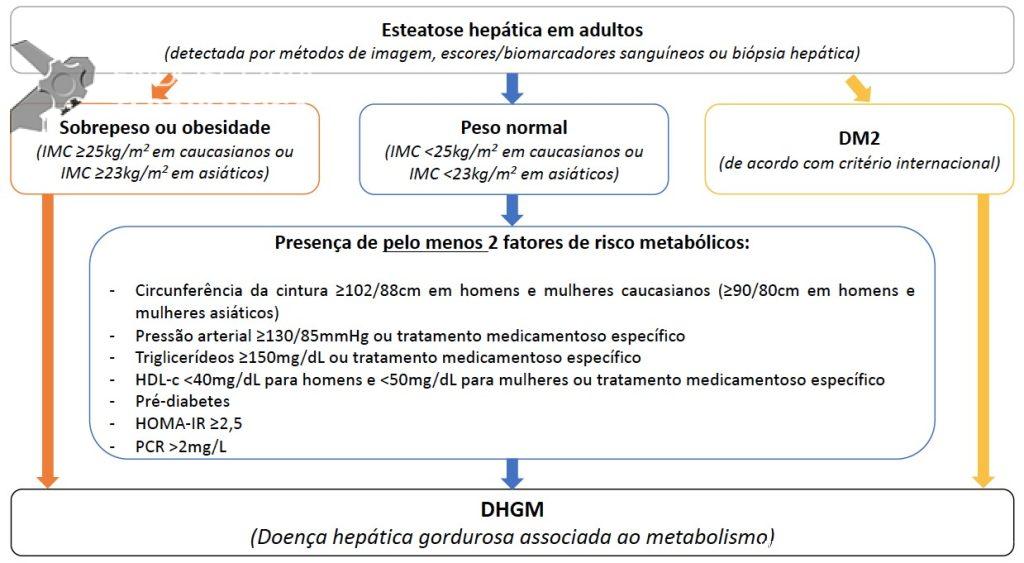
Apesar do posicionamento favorável de diferentes sociedades de Hepatologia em adotar a nova terminologia e critérios, um amplo debate cresce no meio científico sobre o prognóstico e aplicabilidade da definição MAFLD.
Seria DHGM (MAFLD) uma melhor definição para a doença?
A adoção do novo termo envolve não somente a mudança de nome, mas também da definição da doença. Como resultado, alguns pacientes que eram previamente classificados como “lean NAFLD” (índice de massa corporal normal) podem não preencher os critérios para DHGM.
Por outro lado, paciente com esteatose hepática que previamente não eram classificados como DHGNA devido o consumo etílico significativo, outras doenças hepáticas ou causas secundárias de esteatose hepática podem ser diagnosticados como DHGM.
Tais modificações tem implicações na interpretação da doença, dos pacientes e nas pesquisas científicas.
O que os estudos mostram?
Os estudos mostram que a grande maioria dos pacientes preenche os critérios para ambos DHGNA e DHGM, entretanto, cerca de 10-25% podem preencher somente os critérios de uma das condições.
Comparando-se a acurácia da definição DHGM versus DHGNA, os estudos indicam uma maior sensibilidade para DHGM na identificação de pacientes com fibrose hepática significativa (93,9% vs 73%; valor preditivo negativo 95,5% vs 86,2%) e com maior risco cardiovascular (HR 1,43 vs 1,09).
O estudo de Kim e colaboradores demonstrou que dentre 2.702 pacientes adultos com esteatose hepática identificada por ultrassonografia abdominal, 2.044 (75,6%) preencheram os critérios de ambas as definições DHGNA e DHGM, 212 (7,8%) somente para MAFLD, 394 (14,6%) somente para DHGNA e 52 (1,9%) não preencheram critérios para nenhuma das definições. Observou-se ainda uma maior taxa de mortalidade nos pacientes com DHGM (HRa 1,66; 95% IC 1,19-2,32) e maior mortalidade por câncer (HRa 1,95; 95% IC 1,05-3,62).
DHGM (MAFLD): visão crítica
Apesar de os estudos indicarem que o grupo DHGM apresenta maior risco de complicações, esta definição falha na identificação dos potenciais pacientes com risco de desfechos desfavoráveis, em especial, nos pacientes com DHGNA, sem DHGM (Figura2).
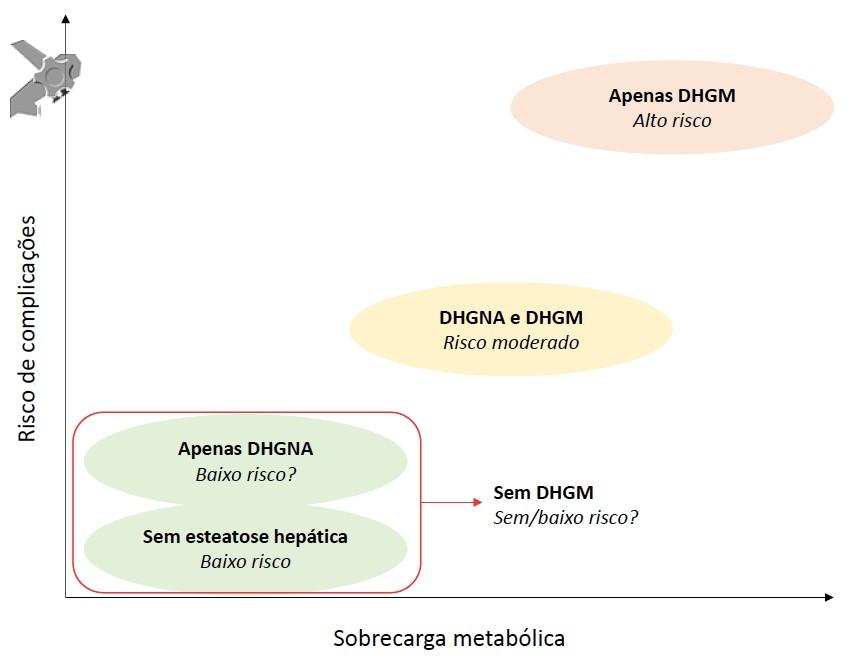
Apesar de alguns autores criticarem a aplicabilidade dos critérios para DHGM, em especial, em estudos retrospectivos, pela indisponibilidade de PCR ou HOMA-IR de todos os pacientes, recentes estudos encorajam a difundir o conceito e critérios da DHGM na avaliação dos pacientes com doença hepática gordurosa, em especial, nos pacientes que preenchem critérios para DHGM, mas não preenchem para DHGNA. Existe, assim, um grande esforço científico na proposta de modificação da terminologia e critérios da doença, no sentido de se alcançar uma melhor definição que otimize a identificação dos pacientes com esteatose hepática entre especialistas e não-especialistas na prática clínica e permita uma uniformização de terminologia nos estudos.
Referências
- Eslam M, Newsome PN, Sarin SK, Anstee QM, Targher G, Romero-Gomez M, Zelber-Sagi S, Wai-Sun Wong V, Dufour JF, Schattenberg JM, Kawaguchi T, Arrese M, Valenti L, Shiha G, Tiribelli C, Yki-Järvinen H, Fan JG, Grønbæk H, Yilmaz Y, Cortez-Pinto H, Oliveira CP, Bedossa P, Adams LA, Zheng MH, Fouad Y, Chan WK, Mendez-Sanchez N, Ahn SH, Castera L, Bugianesi E, Ratziu V, George J. A new definition for metabolic dysfunction-associated fatty liver disease: An international expert consensus statement. J Hepatol. 2020 Jul;73(1):202-209. doi: 10.1016/j.jhep.2020.03.039. Epub 2020 Apr 8. PMID: 32278004.
- Yamamura S, Eslam M, Kawaguchi T, Tsutsumi T, Nakano D, Yoshinaga S, Takahashi H, Anzai K, George J, Torimura T. MAFLD identifies patients with significant hepatic fibrosis better than NAFLD. Liver Int. 2020 Dec;40(12):3018-3030. doi: 10.1111/liv.14675. PMID: 32997882.
- Lee H, Lee YH, Kim SU, Kim HC. Metabolic Dysfunction-Associated Fatty Liver Disease and Incident Cardiovascular Disease Risk: A Nationwide Cohort Study. Clin Gastroenterol Hepatol. 2021 Oct;19(10):2138-2147.e10. doi: 10.1016/j.cgh.2020.12.022. Epub 2020 Dec 22. PMID: 33348045.
- Kim D, Konyn P, Sandhu KK, Dennis BB, Cheung AC, Ahmed A. Metabolic dysfunction-associated fatty liver disease is associated with increased all-cause mortality in the United States. J Hepatol. 2021 Dec;75(6):1284-1291. doi: 10.1016/j.jhep.2021.07.035. Epub 2021 Aug 8. PMID: 34380057.
- Wong VW, Lazarus JV. Prognosis of MAFLD vs. NAFLD and implications for a nomenclature change. J Hepatol. 2021 Dec;75(6):1267-1270. doi: 10.1016/j.jhep.2021.08.020. Epub 2021 Aug 28. PMID: 34464658.
- van Kleef LA, Ayada I, Alferink LJM, Pan Q, de Knegt RJ. Metabolic dysfunction–associated fatty liver disease improves detection of high liver stiffness: The Rotterdam Study. Hepatology. 2022;75:419–429. https://doi.org/10.1002/hep.32131
