A Doença do Refluxo Gastroesofágico (DRGE) é uma doença complexa, de elevada prevalência mundial, que gera um alto custo na sua investigação diagnóstica e tratamento.
Com o objetivo de determinar a indicação dos testes esofágicos para avaliação da DRGE e rever seus critérios diagnósticos, especialistas em DRGE de vários países iniciaram, em 2014, um processo de discussão e revisão da literatura, cujas constatações foram adaptadas para a prática clínica do gastroenterologista, que culminaram na elaboração deste consenso recentemente publicado.
O Consenso de Lyon avaliou os testes diagnósticos da DRGE, categorizando seus resultados como conclusivos, contrários ou inconclusivos para confirmação de DRGE. Quando os testes diagnósticos são limítrofes ou inconclusivos, parâmetros adicionais de apoio são sugeridos para complementá-los.
Em seguida, serão apresentadas suas principais conclusões.
Nota: o Consenso de Lyon foi atualizado em 2023 e você pode conferir essa atualização neste post do Gastropedia: Atualizações no diagnóstico de DRGE: Consenso de Lyon 2.0. No entanto, encorajamos a continuar a leitura deste artigo, visto que fornece a base para entendimento da sua atualização.
Diagnóstico da DRGE
História clínica:
Os sintomas típicos de refluxo não são sensíveis nem específicos, quando comparados à evidência objetiva de DRGE definida por pHmetria ou endoscopia (sensibilidade 70%; especificidade 67%), ainda que a história seja realizada por gastroenterologista ou por meio de questionários padronizados.
Teste com inibidor da bomba de prótons (IBP):
O teste empírico com IBP em pacientes com sintomas típicos tem sensibilidade de 71% e especificidade de 44%, em comparação com a combinação de endoscopia e pHmetria para o diagnóstico de DRGE. Com sintomas atípicos, as taxas de resposta do IBP são muito mais baixas do que com sintomas típicos, diminuindo assim a utilidade dessa abordagem para o diagnóstico.
Na prática clínica, apesar da baixa especificidade e alta resposta placebo, a abordagem diagnóstica da DRGE baseada na avaliação dos sintomas e no tratamento empírico com IBP é menos dispendiosa do que testes diagnósticos e é endossada por diretrizes das sociedades de gastroenterologia.
Testes diagnósticos:
As indicações para os testes incluem falha do tratamento, incerteza diagnóstica e tratamento ou prevenção de complicações da DRGE, e sua principal função é distinguir os pacientes com carga patológica de refluxo, de hipersensibilidade mediada por refluxo e síndromes funcionais.
Endoscopia e biópsia:
Os achados da endoscopia podem ser clinicamente importantes e específicos para a DRGE, mas a endoscopia tem baixa sensibilidade diagnóstica (apenas 30% dos pacientes com pirose não tratados têm esofagite erosiva).
Critérios endoscópicos conclusivos para DRGE:
- Esofagite de grau C ou D;
- Esôfago de Barrett comprovado por biópsia;
- Estenose péptica.
O grau A de LA é considerado inespecífico sendo encontrado entre 5% a 7,5% dos controles assintomáticos. Esofagite grau B LA fornece evidência adequada para o início do tratamento da DRGE, entretanto, os problemas com a variabilidade interobservadora tornam necessária a evidência adicional com pHmetria antes da indicação de cirurgia antirrefluxo.
As biópsias podem ter valor na diferenciação de DRGE não erosiva (com pHmetria positiva), da hipersensibilidade ao refluxo e pirose funcional quando avaliadas usando um protocolo histopatológico adequado. Entretanto, a ampla adoção do exame histopatológico para lesão da DRGE é dificultada pelo protocolo trabalhoso e necessidade de um patologista experiente, tendo sua aplicabilidade clínica limitada.
Monitorização ambulatorial do refluxo:
A monitorização ambulatorial do refluxo pode fornecer evidências confirmatórias de DRGE em pacientes com endoscopia normal, sintomas atípicos e/ou quando se considera cirurgia antirrefluxo.
- A monitorização da impedâncio-pH é o padrão ouro para detecção e caracterização dos episódios de refluxo, mas é dispendiosa, não está amplamente disponível e sua interpretação é demorada.
- Recomenda-se a monitorização do refluxo sem IBP em casos de DRGE “não comprovada” e com IBP em casos de “DRGE comprovada” (esofagite anterior de grau C ou D, Esôfago de Barrett comprovado por biópsia, estenose péptica ou Tempo de exposição ácida –TEA > 6%).
- Quando a monitoração de refluxo é indicada em uso de IBP, a impedâncio-pH deve ser realizada, pois a maioria dos refluxos nessa situação são não ácidos.
- Quando a monitoração de refluxo é indicada sem uso IBP, a escolha entre o monitoramento de pH baseado em cateter, o monitoramento de pH sem fio e o monitoramento por impedâncio-pH depende do custo e da disponibilidade.
- Um TEA <4% é normal e um TEA> 6% é anormal (independentemente do tipo de monitorização do refluxo e se o estudo foi realizado com ou sem IBP).
- Os episódios de refluxo >80/24 horas são anormais e <40 são fisiológicos na impedâncio-pHmetria realizada com ou sem IBP. O número de episódios de refluxo é uma métrica adjunta a ser usada quando o TEA é limítrofe ou inconclusivo.
- Associação do sintoma: a combinação de um IS positivo e uma PAS (probabilidade de associação de sintoma) positiva fornece a melhor evidência de associação clinicamente relevante entre episódios de refluxo e sintomas, e pode predizer uma melhor resposta ao tratamento quando presente.
- A medição da impedância basal da mucosa, que reflete a permeabilidade da mucosa, (usando um dispositivo por endoscopia ou durante a monitoração ambulatorial da impedâncio-pH) é uma medida adjunta para o diagnóstico de DRGE.
- O índice de PSPW (onda peristáltica induzida pela deglutição pós-refluxo) reflete a integridade do peristaltismo primário do esôfago e, assim como a impedância basal, é uma métrica que pode aumentar o valor diagnóstico da impedâncio-pHmetria, especialmente discriminando os pacientes com DRGE daqueles com pirose funcional.
Manometria esofágica de alta resolução:
A manometria de alta resolução (MAR) é comumente indicada para o adequado posicionamento dos cateteres de pH ou impedâncio-pHmetria. Também é usada para avaliar o peristaltismo e detectar distúrbios motores que contraindiquem a cirurgia antirrefluxo.
A MAR não é útil para o diagnóstico da DRGE, mas pode fornecer informações adicionais:
- Avaliação da função de barreira da JEG incluindo sua morfologia (tipo I a III) e de seu vigor contrátil (CI –JEG: padronização a ser estabelecida) (Figura 1);
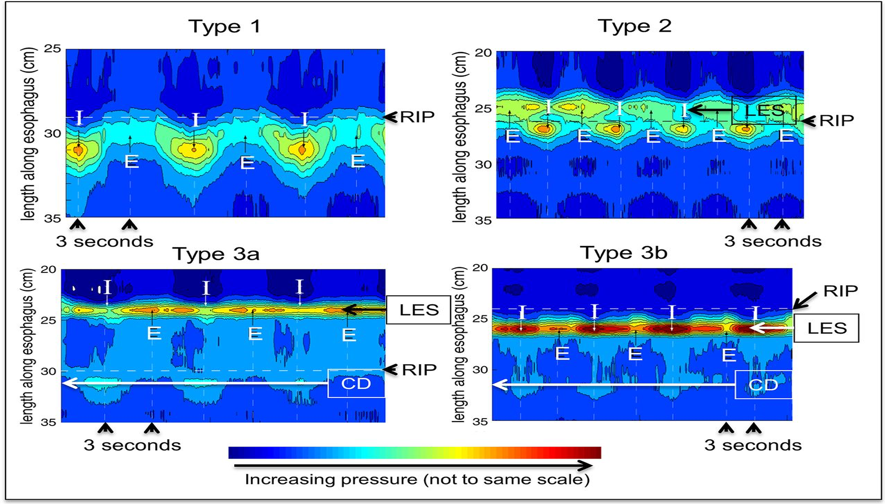
- Avaliação da função motora do corpo esofágico (contratilidade normal, ineficaz, fragmentada ou ausente) que se correlaciona com a carga de refluxo esofágico;
- Testes adjuntos devem ser incluídos no protocolo de MAR: para avaliar a resposta contrátil (múltiplas deglutições rápidas) em pacientes com motilidade esofagiana ineficaz; para avaliar a obstrução da JEG (teste ingestão rápida de água) (Figura 2).
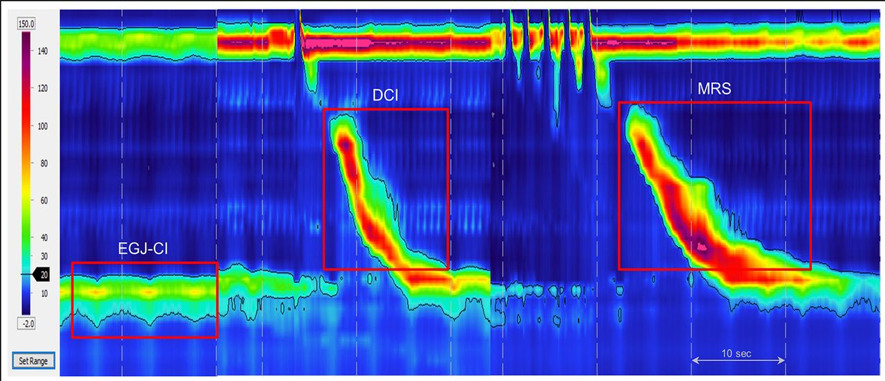
O Consenso de Lyon sugere que todo estudo de MAR seja acompanhado por, pelo menos, um desses testes provocativos e que a classificação descrita seja destinada a ser usada em conjunto com a Classificação de Chicago.
Em resumo, uma vez que história clínica e a resposta à terapia antissecretora são insuficientes para estabelecer um diagnóstico conclusivo da DRGE isoladamente, o Consenso de Lyon propôs um modelo de análise dos testes esofágicos que serve como guia para o manejo da doença (Figura 3).
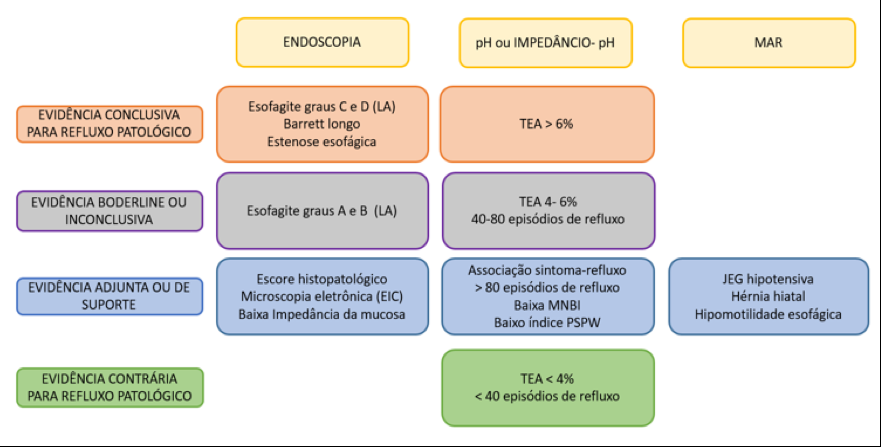
Otimizando os testes de DRGE:
O Consenso de Lyon opina que o teste inicial ótimo para não respondedores ao IBP sem demonstração de DRGE por endoscopia ou pHmetria prévia é a monitorização do pH ou da impedâncio-pH realizada sem terapia antissecretora. O objetivo dessa estratégia é descartar a DRGE e redirecionar o tratamento para o desmame dos IBPs, usando neuromoduladores e/ou terapia comportamental cognitiva, conforme apropriado.
Por outro lado, o teste ideal em pacientes pouco responsivos com diagnóstico prévio da DRGE é a combinação de EDA, MAR e monitoramento de impedâncio-pH em uso de terapia com IBP duas vezes ao dia. Essa combinação de testes serve tanto para redirecionar a terapia para diagnósticos alternativos quanto para identificar os pacientes com baixa depuração esofágica, episódios excessivos de refluxo e hipersensibilidade, cada um dos quais podendo desencadear opções específicas de tratamento.
Considerações finais:
Por fim, o Consenso de Lyon constata que a DRGE tem um perfil de sintomas heterogêneo, com base patogênica multifacetada que desafia um simples algoritmo diagnóstico. E, apesar de reconhecer as limitações dos testes esofágicos atuais, propõe o modelo apresentado acima. Sugere ainda que o objetivo da avaliação na DRGE deva buscar a definição de fenótipos da doença para facilitar um tratamento individualizado.
Como citar este artigo:
Fernandes LDD. Diagnóstico moderno da DRGE: o Consenso de Lyon – o que o endoscopista precisa saber. Endoscopia Terapêutica; 2021. Disponível em: https://endoscopiaterapeutica.net/pt/assuntosgerais/diagnostico-moderno-da-drge-o-consenso-de-lyon-o-que-o-endoscopista-precisa-saber/
Acesse o Endoscopia Terapêutica para tomar contato com mais artigos comentados, assuntos gerais, casos clínicos, quizzes, classificações e mais!
Confira também: DRGE é fácil de ser diagnosticada?
Mestre em Medicina pela UFBA
Coordenadora do ambulatório de Esôfago do Hospital Geral Roberto Santos
Médica assistente do Serviço de Gastroenterologia/ Motilidade digestiva do Hospital Universitário Prof Edgard Santos
Membro Titular da FBG
Membro efetivo da SBMD
