Definição:
A úlcera péptica é definida como defeito na parede gástrica ou duodenal que se estende através da muscular da mucosa para a submucosa podendo atingir ou até perfurar a muscular própria. 1 Quando a ruptura da mucosa é superficial e menor do que 5 mm, é chamada de erosão. 2
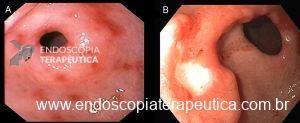
Figura 1: A) Erosões gástricas. B) Úlcera com fundo fibrinoso limpo na parede anterior do antro gástrico.
Esta patologia está associada geralmente à dor epigástrica periódica que pode se manifestar 2-5 horas após as refeições e algumas vezes até com o estômago vazio. 3 Além dos sintomas dispépticos, a úlcera péptica pode evoluir com complicações como sangramento, anemia, perfuração e obstrução da saída gástrica. 1
O sítio de preferência das úlceras gástricas benignas é a curvatura menor (incisura); no entanto, eles podem ocorrer em qualquer local do piloro à cárdia. A localização típica da úlcera duodenal é no bulbo, onde o conteúdo ácido do estômago tem seu primeiro contato com o intestino delgado.
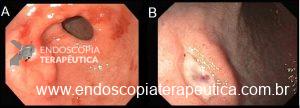
Figura 2: A) Úlcera gástrica pré pilórica. B) Úlcera com vaso visível na parede anterior da porção justapilórica do bulbo duodenal.
Um ambiente de hipersecreção ácida e fatores dietéticos ou de estresse estão relacionados ao desenvolvimento de úlceras pépticas. Porém, os fatores de risco mais importantes são a infecção pelo Helicobacter pylori e o uso de anti inflamatórios não esteroides (AINEs). Estes fatores aumentam de forma independente e sinérgica o risco de doença ulcerosa péptica. 4
Comparado com não usuários, o uso de AINEs e aspirina aumentam o risco de complicações da úlcera péptica em quatro vezes em usuários de AINE e em duas vezes em usuários de aspirina. 5 Além disso, o uso concomitante de AINEs ou aspirina com inibidores seletivos de recaptação de serotonina, corticosteróides, antagonistas da aldosterona ou anticoagulantes também aumentaram o risco de hemorragia digestiva alta por úlcera péptica.6 Os esteroides, bisfosfonatos, cloreto de potássio, agentes quimioterápicos também estão associados ao desenvolvimento de úlceras gastroduodenais. 3
Outras etiologias menos frequentes são o estado hipersecretório ácido (síndrome de Zollinger-Ellison), úlcera da anastomose após ressecção gástrica subtotal, tumores (adenocarcinoma, linfoma), doença de Crohn do estômago ou duodeno, gastroduodenite eosinofílica, mastocitose sistêmica, danos por radiação, infecções virais (citomegalovírus ou herpes simples), colonização do estômago por Helicobacter heilmanii, doença sistêmica grave (cirrose, insuficiência renal), úlcera de Cameron e úlcera idiopática verdadeira. 2,3
Diagnóstico e Classificação
A endoscopia digestiva alta tem mais de 90% de sensibilidade e especificidade no diagnóstico da úlcera e do câncer gastroduodenal além de permitir a realização de biópsias quando necessário. 3
A classificação de Sakita (Tabela 1 e Figura 3) é geralmente utilizada para determinar o estágio de atividade da úlcera. Ela se divide em estagio ativo (A), cicatrização (H) e cicatrizado (S)7. Além disso, cada estágio é subdividido em duas categorias: precoces (1) e tardios (2).
Tabela 1 – Classificação de Sakita
| Estágio | Descrição |
| A1 (ativo) | Base com fibrina espessa, podendo ter hematina. Bordas elevadas e enantematosas. |
| A2 (ativo) | Bordas menos elevadas. Fundo com fibrina clara. Discreta convergência das pregas. |
| H1 (cicatrização) | Depósito central de fibrina fina com convergência de pregas. |
| H2 (cicatrização) | Fina camada de fibrina na base. Ilhas de tecido de regeneração, com convergência de pregas. |
| S1 (cicatriz) | Convergência das pregas. Formação de cicatriz vermelha. |
| S2 (cicatriz) | Cicatriz branca com retração adjacente. |
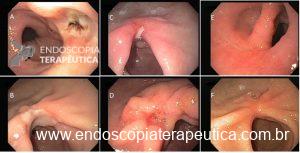
Figura 3: A) Úlcera ativa com fundo sujo – Sakita A1. B) Úlcera ativa com fundo limpo – Sakita A2. C) Úlcera em fase inicial de cicatrização – Sakita H1. D) Úlcera em fase avançada de cicatrização – Sakita H2. E) Cicatriz avermelhada recente – Sakita S1. F) Cicatriz branca, indicando retração antiga – Sakita S2.
Avaliação endoscópica das úlceras gastroduodenais
Durante o exame endoscópico de um paciente com doença ulcerosa péptica é importante avaliar se fatores de risco para o câncer gástrico estão presentes na mucosa, como pangastrite associada a Helicobacter pylori, atrofia ou metaplasia intestinal (Figura 4). Se o aspecto da mucosa gástrica é normal, sem nenhum dos fatores de risco mencionados, as lesões suspeitas de câncer gástrico são menos prováveis. A observação endoscópica magnificada e a cromoscopia convencional ou eletrônica (NBI, FICE ou I-Scan) se disponíveis, são úteis para determinar a presença destas alterações e também avaliar sinais suspeitos de malignidade. 8
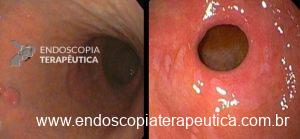
Figura 4: Atrofia da mucosa do corpo gástrico e metaplasia intestinal na região pré pilórica.
A acurácia da avaliação endoscópica para determinar a malignidade pode ser muito boa mesmo utilizando apenas luz branca convencional. As principais características das úlceras vistas na endoscopia que se associam com malignidade são a presença de massa adjacente, base suja, bordas elevadas e irregulares, tamanho maior do que 3 cm e localização no cárdia e corpo gástrico (Tabela 2 e Figura 5).
Tabela 2 : Sinais endoscópicos que podem estar associados à úlceras malignas |
| Fundo sujo e com necrose |
| Bordas elevadas |
| Bordas irregulares |
| Tamanho maior de 3cm |
| Presença de massa associada |
| Localização no corpo ou cardia |
| Lesões ulceradas múltiplas |
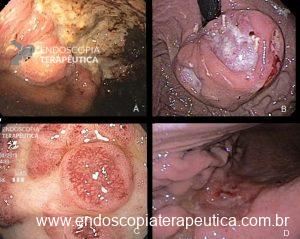
Figura 5. A) Extensa lesão ulcerada com bordas elevadas, irregulares e fundo sujo, localizada no corpo gástrico. AP: Adenocarcinoma. B) Grande lesão elevada subepitelial, com ulcerações. AP:GIST. C) Várias lesões elevadas entremeadas por áreas ulceradas com fibrina. AP: Sarcoma de Kaposi. D) Lesão ulcerada no corpo gástrico com bordas elevadas e irregulares, associada à retração de pregas. AP: adenocarcionoma.
Biópsias para pesquisa de H. pylori
A realização de biópsias para pesquisa de H. pylori é mandatória em todos os pacientes com úlcera péptica. O ideal é pesquisar pelo método da urease e associar também biópsias para avaliação histológica. A avaliação histológica aumenta a sensibilidade do diagnóstico, principalmente em pacientes em uso de IBP, com sangramento e em uso de antibióticos.
As biópsias devem seguir o protocolo de Sydney, duas no antro (a 3 cm do piloro), uma da incisura angularis e duas do corpo (parede anterior e posterior a 8 cm do cárdia).
Todas as úlceras devem ser biopsiadas?
Segundo o guideline da ASGE a indicação de biopsiar ou não as úlceras gástricas deve ser individualizado. Quando a aparência endoscópica de uma úlcera gástrica é sugestiva de malignidade devido a características específicas como lesão com massa associada, úlcera irregular de bordas elevadas e retração de pregas mucosas adjacentes, as biópsias endoscópicas devem ser realizadas. 1 Já as úlceras de aspecto benigno, em pacientes jovens em uso de AAS ou com H. pylori positivo podem não ser biopsiadas.
Úlceras duodenais não precisam ser biopsiadas rotineiramente.
Quando as biópsias forem realizadas, devem ser coletados no mínimo 5 fragmentos incluindo bordas nos quatro quadrantes e fundo da úlcera.
A exceção a essa regra são as lesões onde se suspeita de neoplasia precoce. Nestes casos o número de biópsias deve ser reduzido e dirigido pela cromoscopia ou magnificação.
Vigilância. É necessário repetir a endoscopia após o tratamento?
A vigilância é indicada devido a algumas úlceras gástricas malignas se apresentarem inicialmente com aspecto muito semelhante à ulcera péptica.
Deve-se realizar a endoscopia de controle em 8-12 semanas após o tratamento das úlceras gástricas com IBP e erradicação da bactéria H. pylori.
Em pacientes jovens, com úlceras relacionadas ao uso de AINEs, com biópsias benignas, H. pylori negativo e melhora completa dos sintomas o controle endoscópico pode ser dispensado.
As úlceras duodenais só necessitam controle endoscópico se houver persistência dos sintomas.
Bibliografia:
- Banerjee S, Cash BD, Dominitz JA, et al; ASGE Standards of Practice Committee. The role of endoscopy in the management of patients with peptic ulcer disease. Gastrointest Endosc. 2010 Apr;71(4):663-8
- Malfertheiner, P., Chan, F. K., & McColl, K. E. (2009). Peptic ulcer disease. The Lancet, 374(9699), 1449–1461.
- Ramakrishnan K, Salinas RC. Peptic ulcer disease. Am Fam Physician. 2007 Oct 1;76(7):1005-12
- Huang, J.-Q., Sridhar, S., & Hunt, R. H. (2002). Role of Helicobacter pylori infection and non-steroidal anti-inflammatory drugs in peptic-ulcer disease: a meta-analysis. The Lancet, 359(9300), 14–22. doi:10.1016/s0140-6736(02)07273-2.
- Lanas, A., & Chan, F. K. L. (2017). Peptic ulcer disease. The Lancet, 390(10094), 613–624. doi:10.1016/s0140-6736(16)32404-7
- Masclee GM, Valkhoff VE, Coloma PM, et al. Risk of upper gastrointestinal bleeding from different drug combinations. Gastroenterology 2014; 147: 784−92.
- Sakita T, Omori K. The course of gastric ulcer. Nippon Rinsho 1964; 22: 9.
- Yao K, Anagnostopoulos GK, Ragunath K. Magnifying endoscopy for diagnosing and delineating early gastric cancer. Endoscopy. 2009;41:462–467.
Doutor em Ciências em Gastroenterologia pela USP
Especialista em Endoscopia Diagnóstica e Terapêutica da Gastroclínica Cascavel e do Hospital São Lucas FAG
Coordenador da Residência Médica em Cirurgia Geral e Professor de Gastroenterologia da Escola de Medicina da Faculdade Assis Gurgacz

