Dificuldade em engolir ou disfagia é um sintoma comum. Membranas esofágicas, apesar de infrequentes, podem ocorrer em associação com anemia por deficiência de ferro e disfagia. Esta tríade clínica foi denominada de diversas formas: “Síndrome de Plummer–Vinson” (SPV) e “Síndrome de Paterson–Brown–Kelly”. O primeiro termo foi derivado dos nomes de dois médicos americanos da Mayo Clinic (Henry Stanley Plummer e Porter Paisley Vinson), e o segundo por dois otorrinolaringologistas ingleses (Donald Ross Paterson e Adam Brown-Kelly).
A tríade típica da SPV não é vista em todos os pacientes com membrana esofágica. Disfagia e anemia por deficiência de ferro são as características mais comuns, embora alguns pacientes não apresentem uma membrana claramente demonstrável. Da mesma forma, nem todos os pacientes com anemia e membrana esofágica apresentam disfagia.
A Síndrome de Plummer-Vinson (SPV) é uma condição rara e que continua a ser enigmática, apesar de transcorrido um século desde a sua primeira descrição. A literatura disponível sobre sua patogênese, tratamento e história natural é limitada a relatos de casos e série de casos retrospectivas. Apesar de raros relatos em crianças e adolescentes, a maioria dos pacientes acometidos é de meia-idade (47 anos). A raça branca parece ser mais afetada que a negra, bem como as mulheres são muito mais afetadas que os homens (8:1), de tal forma que, em determinado momento, a SPV foi considerada uma doença exclusivamente feminina. Esta notável preponderância feminina pode ser atribuída, pelo menos em parte, a uma maior prevalência de anemia ferropriva entre as mulheres, devido à menor ingestão dietética, perda de sangue menstrual e gravidez.
Patogênese
A patogênese exata da SPV ou da formação da membrana esofágica não é clara porque, pelo menos em parte, tais estudos são difíceis de conduzir devido à natureza infrequente dessa condição. Vários mecanismos foram propostos, como fatores genéticos, nutricionais, autoimunes e infecciosos. No entanto, a anemia ferropênica é único fator aceito por unanimidade para desempenhar um papel. Sabe-se que o trato gastrointestinal é susceptível à ferropenia, dada sua elevada taxa de renovação celular com enzimas dependentes de ferro. Dessa forma, é possível que tal alteração promova degradação da mucosa e formação de membranas, bem como alteração na contração muscular por degradação progressiva dos músculos da faringe devido à redução de enzimas oxidativas ferro-dependentes.
Tratamento
O tratamento dos pacientes com Síndrome de Plummer-Vinson tem por objetivo a correção da anemia, bem como da disfagia.
A reposição com ferro por via oral é eficaz no tratamento da maioria dos pacientes com anemia ferropriva, entretanto, em algumas situações específicas, nas quais a terapia por via oral é insuficiente, a administração de ferro por via parenteral é uma alternativa eficaz.
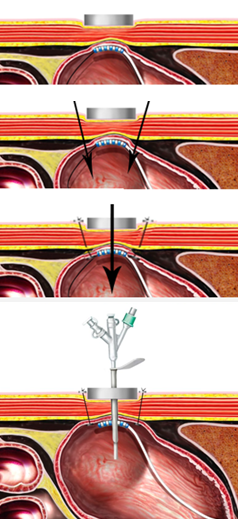
A dilatação endoscópica através dos dilatadores de Savary-Gilliard ou de balão é bastante eficaz e segura. É recomendada utilização da “regra dos 3”, que consiste em três diâmetros consecutivos de dilatadores em cada sessão, tendo como alvo um diâmetro final de 15mm. Normalmente são necessárias poucas sessões, eventualmente apenas uma, para alcançar resolução da disfagia, com eventos adversos em torno 1-3%.
O desfecho em curto prazo é geralmente favorável porque a disfagia e a anemia podem ser tratadas de forma eficaz. Alguns pacientes podem recidivar, principalmente por causa da descontinuação
de tratamento e menos comumente após uma melhora clínica que parecia estável. As taxas de recorrência variaram entre 14% e 30% e ocorrem geralmente no seguimento a longo prazo.
Outras opções terapêuticas descritas são coagulação com plasma de argônio ou YAG laser, especialmente em casos de múltiplas recorrências.
A Síndrome de Plummer-Vinson está associada a um alto risco de transformação maligna (3% -30%) e por isso é considerada uma lesão pré-cancerosa, principalmente para carcinoma de células escamosas da hipofaringe ou do esôfago superior. Portanto, o acompanhamento a longo prazo desses pacientes é necessário. A vigilância através de endoscopia digestiva alta anual para detecção precoce de neoplasia é recomendada por muitos autores, contudo a eficácia desta recomendação não está confirmada definitivamente.
Caso clínico de exemplo:
Mulher, 45 anos, com queixas de disfagia alta (cervical) progressiva, predominantemente para sólidos, há cerca de um ano e meio.
Nega DM, HAS ou perda de peso neste intervalo de tempo. Não é tabagista ou etilista, tampouco possui histórico de neoplasias nos antecedentes clínicos. Como única intervenção cirúrgica, submeteu-se à gastroplastia redutora à Capella há 7 anos para tratamento de obesidade, sem relato de reganho de peso.
Exames laboratoriais revelaram Hb 9,1g/dL (12-16g/dL), Ht 28,5%, Ferro sérico 20µg/dL (37-145 µg/dL), Transferrina 80 µg/dL (250-380 µg/dL), Sat. Ferro 19% (20-40%).
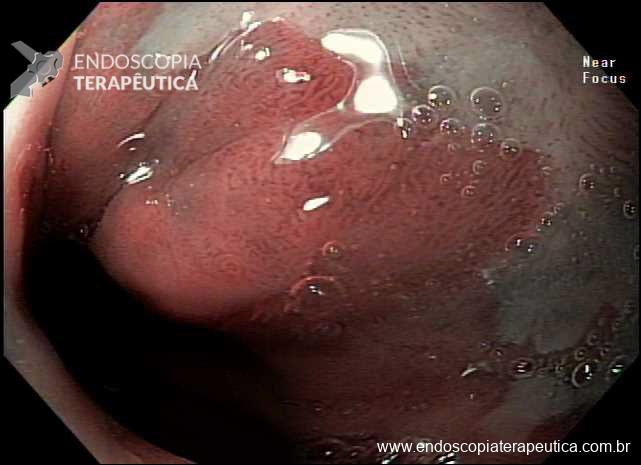
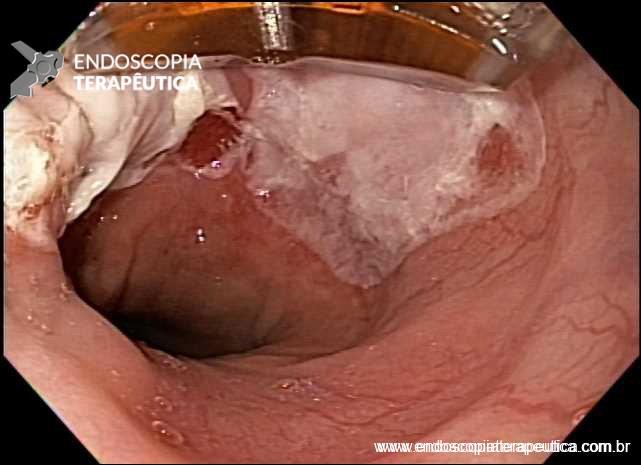
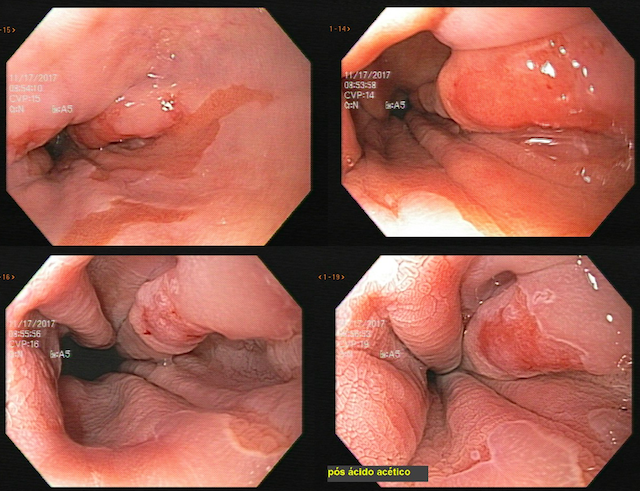
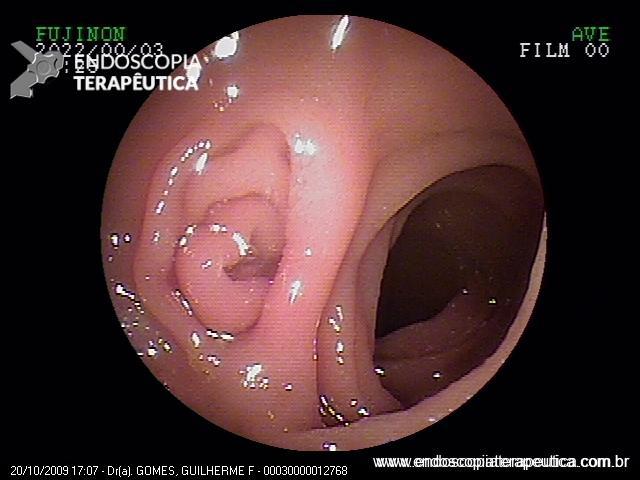
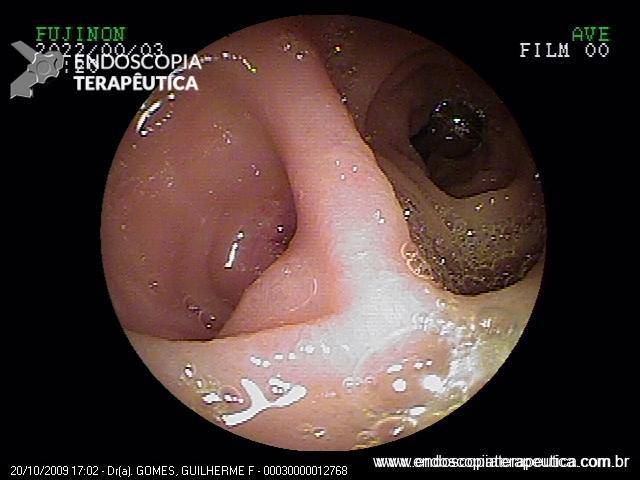
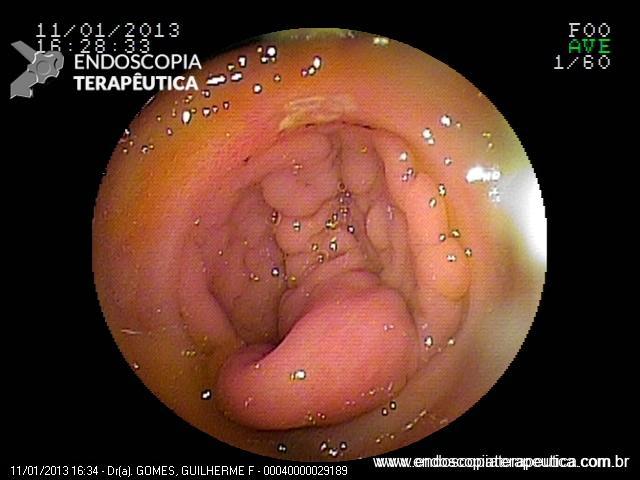
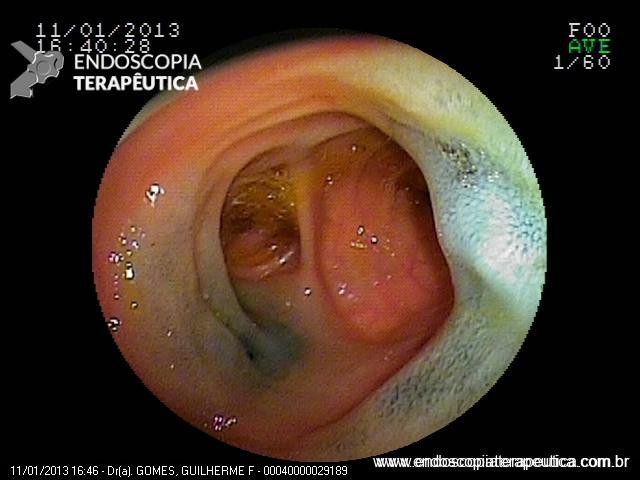
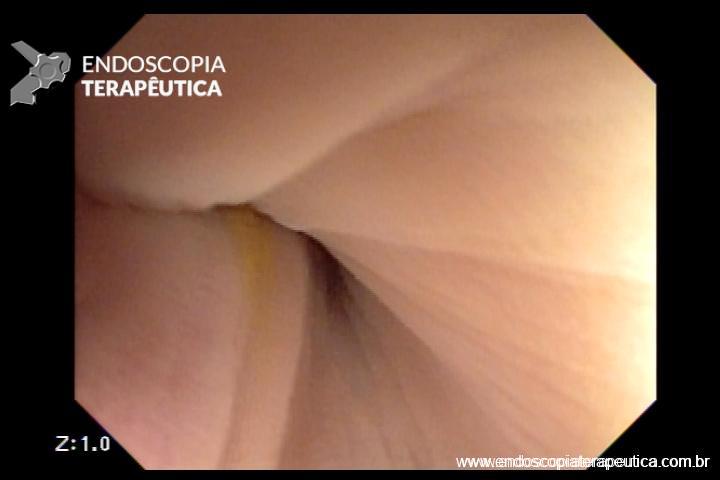
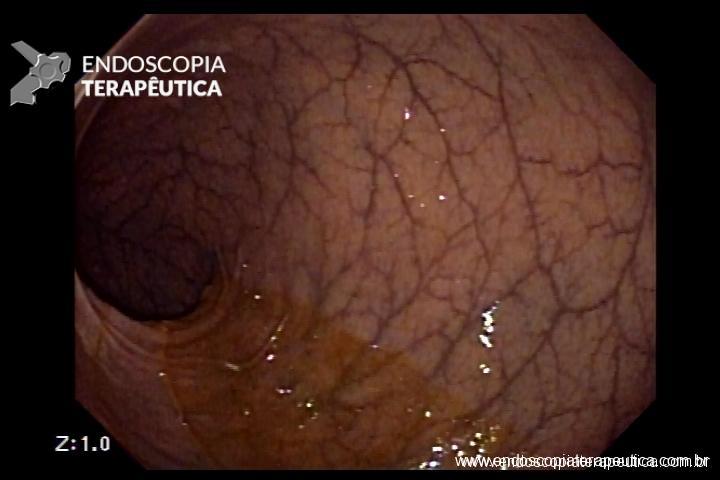
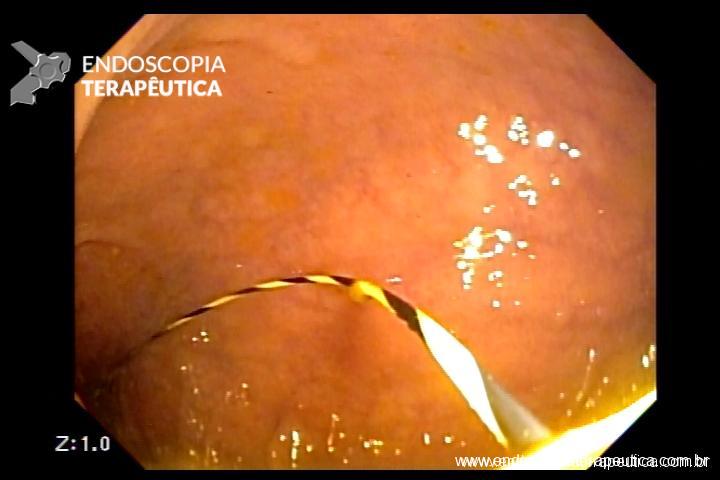
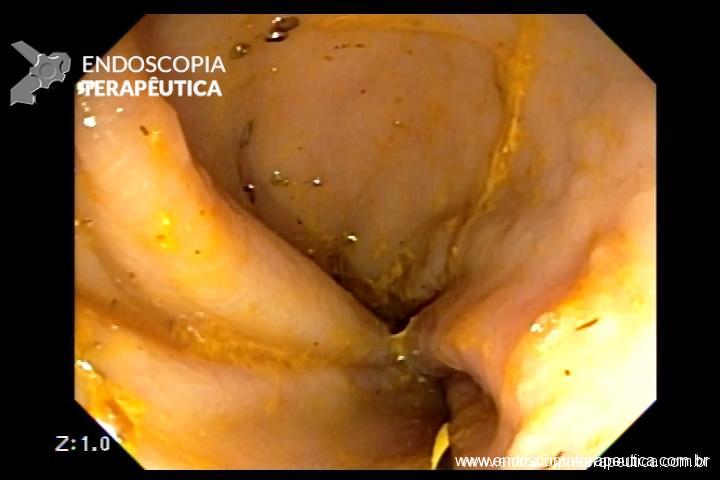
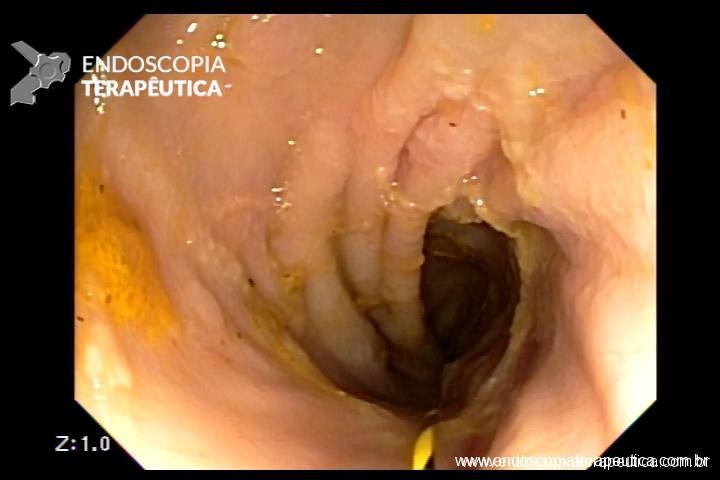
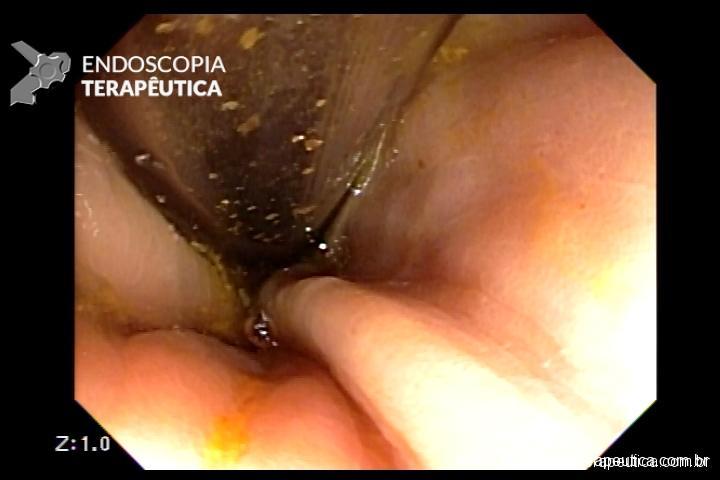
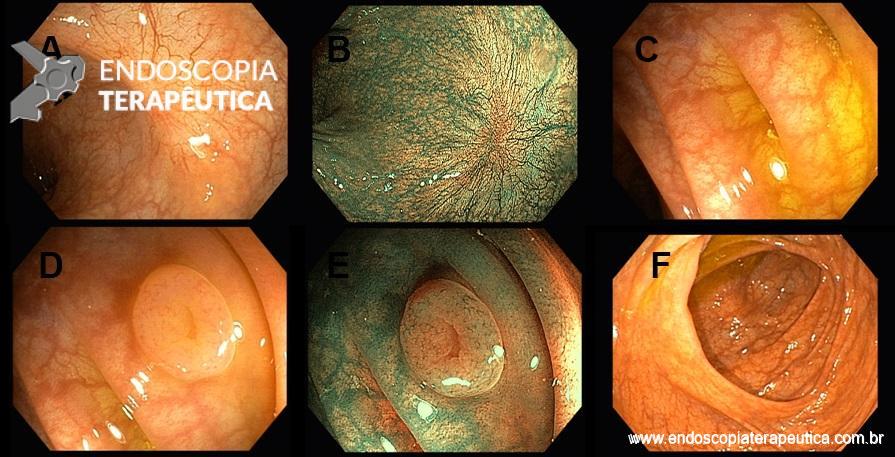
No caso em questão, a EDA revelou curto segmento de estenose no esôfago proximal, imediatamente abaixo do cricofaríngeo, composto por finas membranas esbranquiçadas, que ocupavam metade da circunferência local cada e conferiam leve/moderada resistência à passagem do gastroscópio (9,8mm).
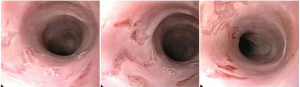
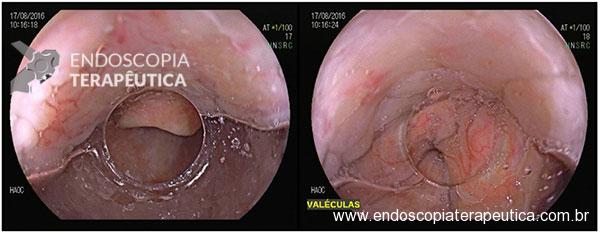
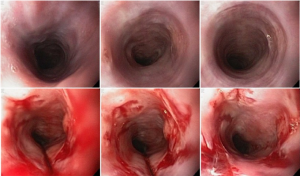
As biópsias da área de estenose evideciaram esofagite crônica leve, sem sinais de especificidade. Concomitante à reposição de ferro procedeu-se dilatação endoscópica através de sondas termoplásticas (Savary-Gilliard) até 17mm, obtendo-se excelentes resultados em sessão única:
Referências Bibliográficas
1. Goel A, Bakshi S, Soni N, Chhavi N. Iron deficiency anemia and Plummer–Vinson syndrome: current insights. Journal of Blood Medicine. 2017:8 175-184.
2. Goel A, Lakshmi CP, Bakshi SS, Soni N, Koshy S. Single-center prospective study of Plummer-vinson syndrome. Dis Esophagus. 2016;29(7):837–841
3. Bakari G, Benelbarhdadi I, Bahije L, Essaid A. Endoscopic treatment of 135 cases of Plummer-Vinson web: a pilot experience. Gastrointest Endosc. 2014; 80(4):738-741.
…………………………………………………………………………………………………………..
Como citar esse artigo: