Selecionamos 3 artigos das principais revistas endoscópicas para discussão:
Effect of Endocuff use on colonoscopy outcomes: A systematic review and meta-analysis
Konstantinos Triantafyllou, Paraskevas Gkolfakis, Georgios Tziatzios, Ioannis S Papanikolaou, Lorenzo Fuccio, and Cesare Hassan
CENÁRIO
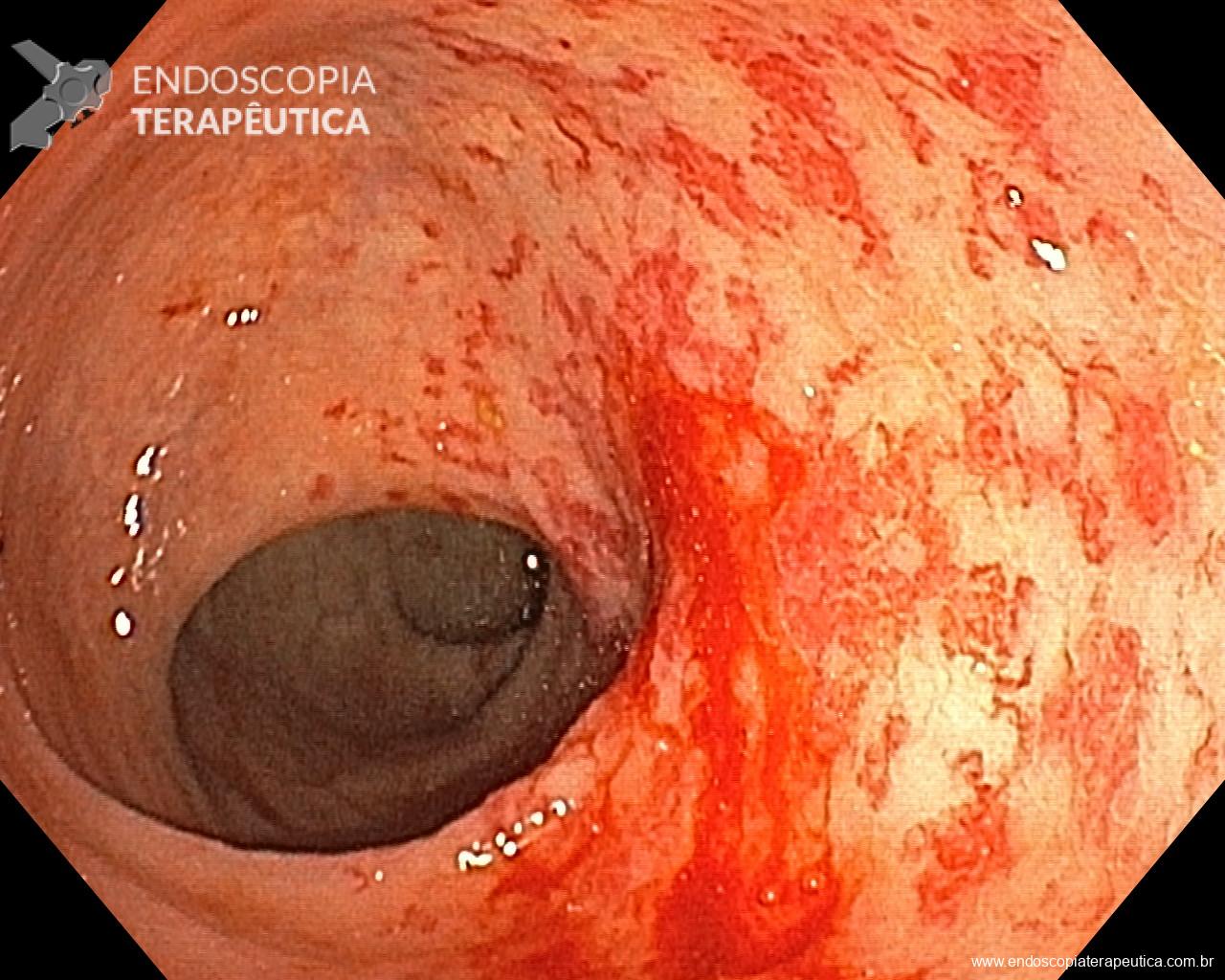
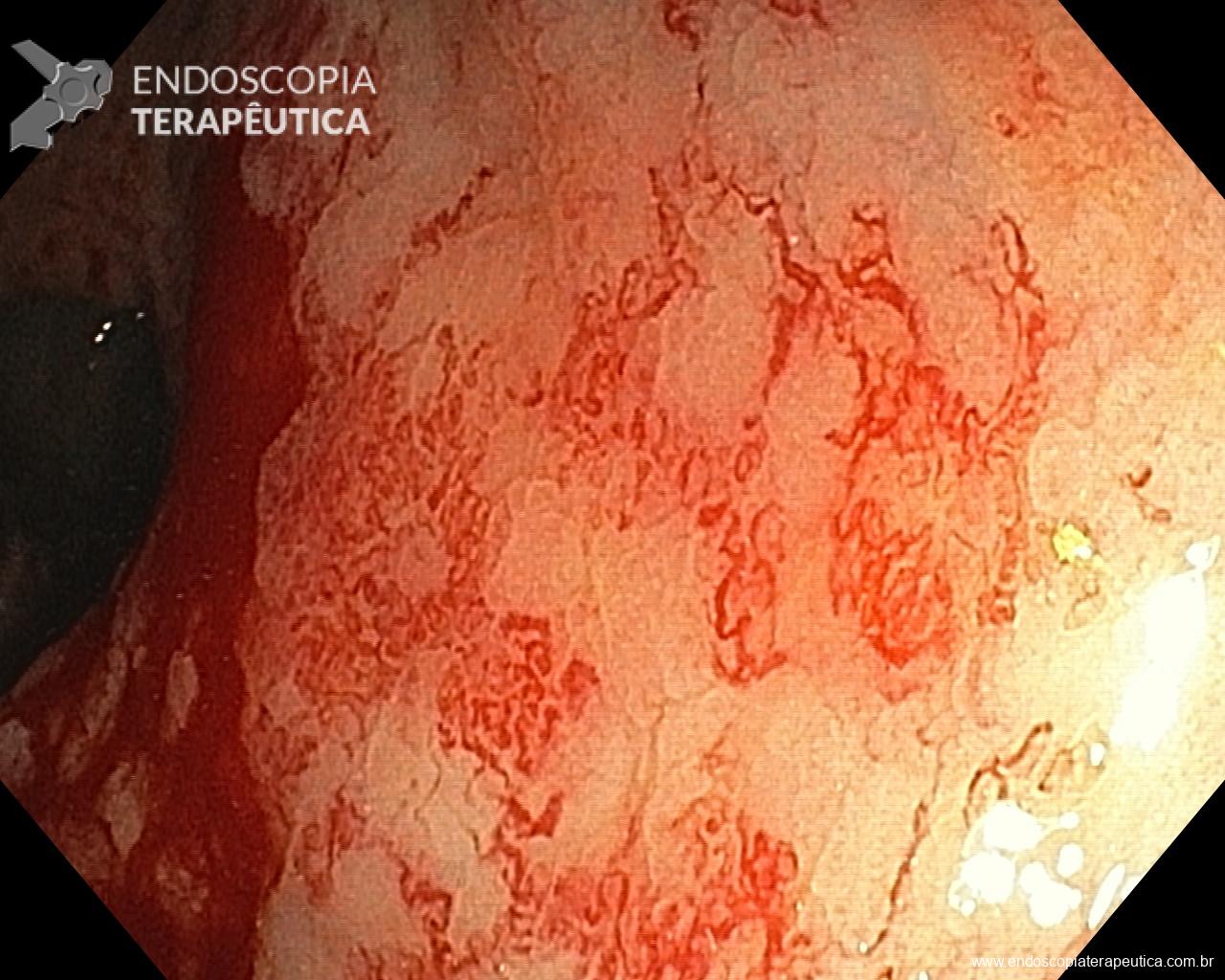
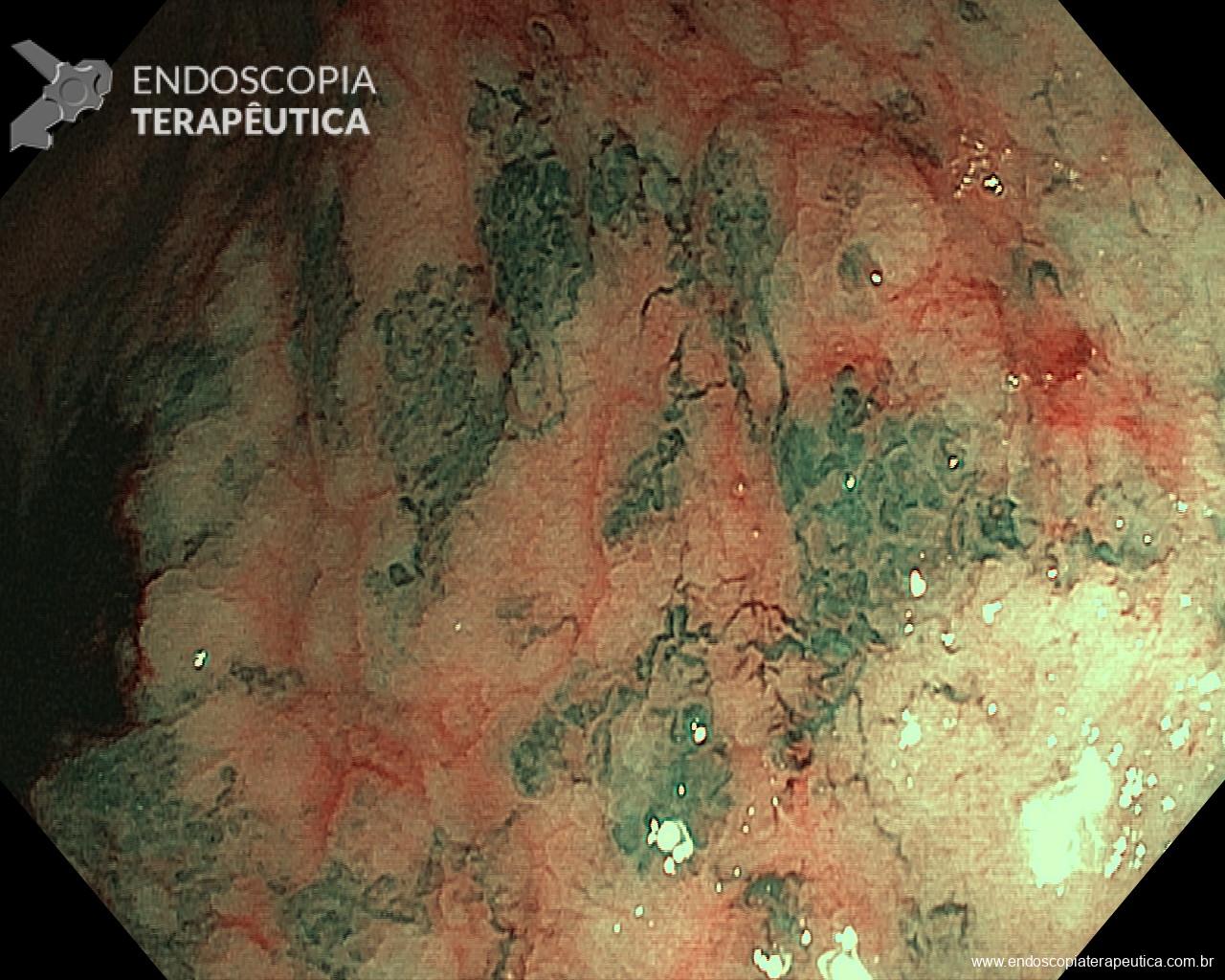
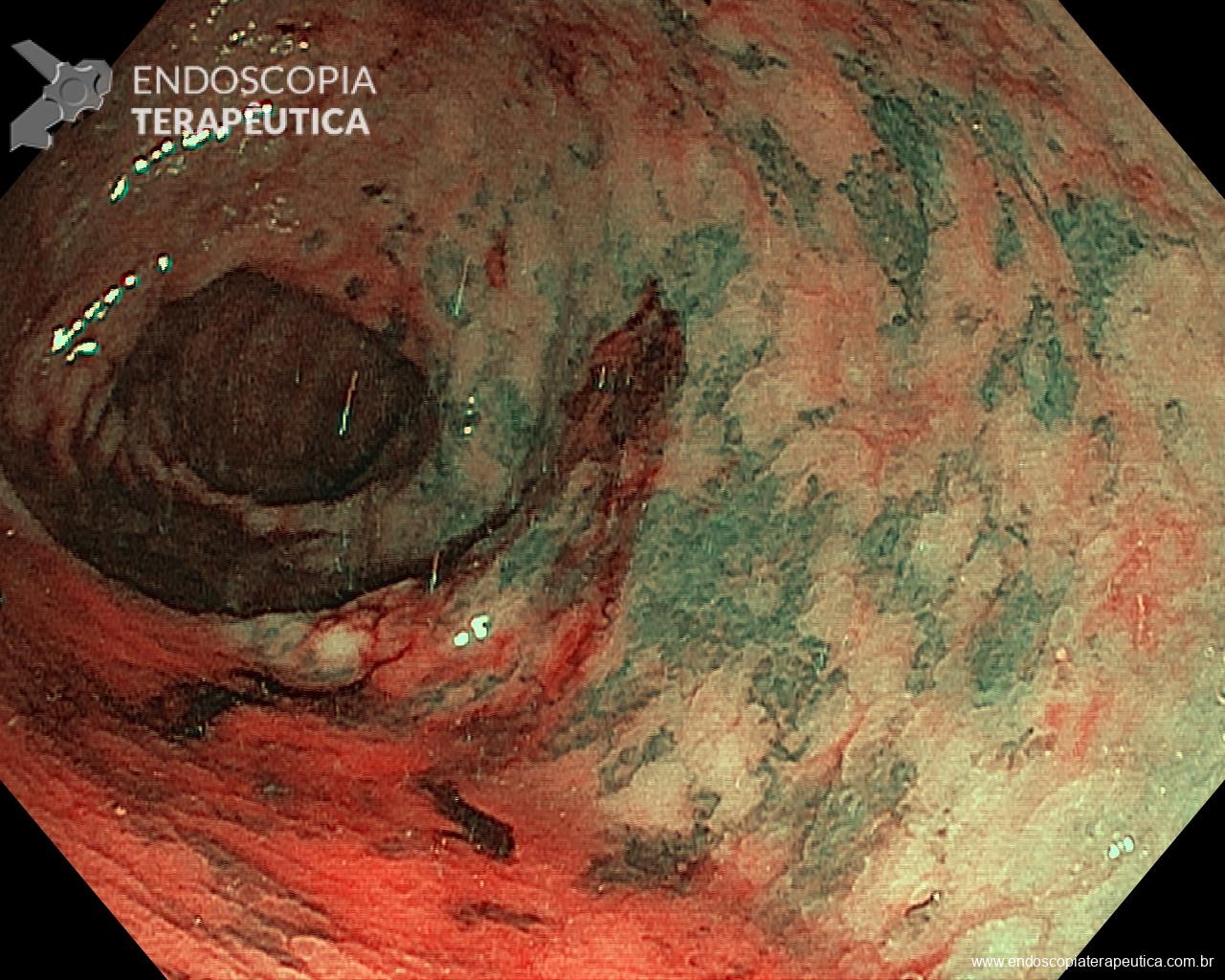
Endocuff – um dispositivo plástico com projeções flexíveis montado na ponta do colonoscópio, promete melhorar a inspeção mucosa no cólon.
OBJETIVO
Estudar o efeito do Endocuff na taxa de detecção de adenomas (ADR), detecção de adenomas avançados (AADR) e no número médio de adenomas por colonoscopia (MAC).
MÉTODO
Buscas na literatura identificaram trials randomizados controlados avaliando colonoscopias com Endocuff (Endocuff assisted colonoscopy – EAC) vs colonoscopia convencional (CC) quanto a ADR, AADR e MAC. O tamanho de efeito no desfecho do estudo foi calculado a partir de modelo de efeito fixo ou aleatório e foi demonstrado como risco relativo (RR) [intervalo de confiança (CI) de 95%] e diferença média (MD) (95% CI). A taxa de necessidade de remoção do Endocuff também foi calculada.
RESULTADOS
Identificamos nove estudos incluindo 6038 pacientes. Todos incluíram população mista (rastreamento, seguimento e exames diagnósticos). Sete estudos avaliaram a primeira, e dois avaliaram a segunda geração do dispositivo. EAC foi associada a aumento da ADR quando comparada à CC [RR (95%CI):1.18 (1.05-1.32);Ι2 = 71%]; EAC beneficiou mais endoscopista com ADR ≤ 35% comparados aqueles com ADR > 35% [RR (95%CI): 1.37 (1.08-1.74); Ι2 = 49% vs 1.10 (0.99-1.24); Ι2 = 71%]. Quanto a AADR e MAC, não foi observada diferença entre EAC e CC [RR (95%CI): 1.03 (0.85-1.25); Ι2 = 15% e MD (95%CI): 0.30 (-0.17-0.78); Ι2 = 99%]. A análise de subgrupos não mostrou qualquer diferença entre as duas gerações do dispositivo. Nos braços EAC do estudo, o dispositivo precisou ser removido em 3% (95%CI: 2%-5%) dos casos, principalmente devido a tortuosidade do sigmoide ou presença de divertículo no seu trajeto.
CONCLUSÃO
EAC aumentou a ADR comparada com CC, especialmente para endoscopistas com baixa ADR. Não foi observado efeito significante quanto a AADR e MAC.
Comentários:
Diversos trabalhos têm se ocupado de buscar maneiras de incrementar a ADR, uma vez que a taxa é o principal indicador de qualidade de serviços de colonoscopia e em última análise a real entrega da proteção oferecida pela colonoscopia na prevenção de CCR passa por uma ADR satisfatória. Nessa busca surgem desde recomendações técnicas, como revisão de segmentos do cólon, retrovisão em cólon direito e outros, além de dispositivos capazes de aumentar a detecção de lesões.
Este estudo compila achados de outros trabalhos comparando EAC com CC e aponta para melhor desempenho de EAC, supostamente pelo acessório auxiliar a visibilização da face proximal das haustrações do cólon. No entanto, essas conclusões deve ser observadas com reserva. Vale mencionar que, as variáveis extraídas dos estudos selecionados, não incluem tempo de retirada nos exames, seja em EAC ou CC. Embora ainda haja discussão sobre o assunto, acredita-se que um maior tempo de retirada do aparelho favoreça uma maior detecção de pólipos e, consequentemente, de adenomas. Não é possível afirmar, portanto, que a maior detecção associada ao uso do acessório não seja fruto de um exame com tempo de retirada mais longo imposto pela própria presença do Endocuff.
Risk factors for local recurrence and appropriate surveillance interval after endoscopic resection
Yoriaki Komeda, Tomohiro Watanabe, Toshiharu Sakurai, Masashi Kono, Kazuki Okamoto, Tomoyuki Nagai, Mamoru Takenaka, Satoru Hagiwara, Shigenaga Matsui, Naoshi Nishida, Naoko Tsuji, Hiroshi Kashida, and Masatoshi Kudo
CENÁRIO
Fatores de risco para recorrência local após polipectomia, mucosectomia (EMR), e dissecção endoscópica da submucosa (ESD) não estão definidos. Além disso, o intervalo apropriado para seguimento endoscópico de tumores colorretais com alto risco de recorrência local não estão estabelecidos.
OBJETIVO
Identificar as características clinico-patológicas de lesões recorrentes após ressecção endoscópica de tumor colorretal e determinar o intervalo apropriado.
MÉTODO
Trezentos e sessenta pacientes (1412 tumores colorretais) submetidos a polipectomias, EMR, ou ESD e foram seguidas por mais de 1 ano para identificação de recorrência local, foram incluídos no estudo. Os achados clinicopatológicos associados com recorrência local foram determinados via análises uni e multivariada.
RESULTADOS
Recorrência local foi observada em 31 dos 360 pacientes (8,6%) [31 das 1412 lesões (2.2%)] após ressecção de tumor colorretal. Ressecção em piecemeal, tamanho do tumor maior que 2 cm, e presença de componente viloso foram associados com recorrência local. Destes, ressecção em piecemeal foi identificada como fator de risco independente para a recorrência. Lesões ressecadas em mais de 5 fragmentos foram associadas a maior risco de recorrência com tempo médio de 3 meses entre a ressecção e a recorrência, nestes casos. O período de recorrência em casos ressecados em mais de 5 fragmentos foi mais curto que o daquelas ressecadas em menos de 4 fragmentos (3.8 ± 1.9 meses vs 7.9 ± 5.0 meses, P < 0.05).
CONCLUSÕES
Recorrência local de tumores colorretais tratados endoscopicamente depende de desfechos do primeiro procedimento. Ressecção em piecemeal foi o único fator de risco significante associado com recorrência local após ressecção endoscópica.
Comentários
Embora o estudo não tenha ineditismo sobre os fatores associados à recorrência local, seus achados, obtidos a partir de uma ampla casuística, estão alinhados com a literatura prévia e ajudam a cristalizar a importância do entendimento da lesão, no momento de definir a terapêutica endoscópica.
Já havia sido demonstrada a associação entre ressecção em piecemeal e o risco aumentado de recorrência local (PMID 25848926). Componente viloso da lesão e tamanho > 2 cm também foram apontados como fatores de risco para recorrência local na análise univariada, Adicionalmente, neste estudo, os autores observaram recorrência mais precoce na lesões ressecadas com > 5 fragmentos e embora reconheçam não ter havido critério único para o agendamento da colonoscopia de seguimento, trazem uma recomendação para esse follow-up.
Recommendation of interval before repeat colonoscopy.
| Interval before a repeat colonoscopy |
| 1-3 mo after piecemeal resection ≥ 5 pieces (high risk for recurrence) |
| 4-6 mo after piecemeal resection ≤ 4 pieces (moderate risk for recurrence) |
| 6 mo after en blocresection for cancer (low risk for recurrence) |
| ≥ 12 mo after en bloc resection for adenoma (very low risk for recurrence) |
Excerto de PMID 25848926
Cold snare endoscopic resection of nonpedunculated colorectal polyps larger than 10 mm: a systematic review and pooled-analysis
Viveksandeep Thoguluva Chandrasekar, MD, Marco Spadaccini, MD, Muhammad Aziz, MBBS1,2, Roberta Maselli, MD, PhD3, Seemeen Hassan, MD4, Lorenzo Fuccio, MD5, Abhiram Duvvuri, MD1,2, Leonardo Frazzoni, MD5, Madhav Desai, MD1,2, Alessandro Fugazza, MD3, Ramprasad Jegadeesan, MD1,2, Matteo Colombo, MD3, Chandra Skekhar Dasari, MD2, Cesare Hassan, MD, PhD6, Prateek Sharma, MD1,2, Alessandro Repici, MD3
CENÁRIO E OBJETIVOS
Polipectomia com alça diatérmica (hot snare polypectomy – HSP) e mucosectomia (EMR) são padrão na ressecção de pólipos colorretais ≥10 mm. Para evitar o risco de dano induzido por eletrocautério, surgem evidências recentes sobre o uso de polipectomia com alça e EMR a frio para essas lesões. O objetivo desta análise é relatar os desfechos de ressecções por alça a frio para pólipos > 10 mm.
MÉTODO
Os bancos de dados da PubMed/Medline, Embase, Google Scholar, e Cochrane foram consultados para identificar estudos, publicados até julho de 2018, que realizaram ressecções por alça a frio para pólipos colorretais ≥10 mm. Os desfechos primários foram eventos adversos (sangramento, perfuração e dor abdominal pós-polipectomia) e os secundários foram taxa de ressecção completa, taxas de pólipo residual, e taxas de adenomas versus pólipos sésseis serrilhados (SSPs). Análise de subgrupos foi realizada considerando tamanho, localização da lesão e técnica de ressecção
RESULTADOS
Oito estudos foram incluídos na análise final, com 522 pólipos colorretais com tamanho médio de 17,5 mm (10-60). A taxa global de eventos adversos foi de 1,1% (95% CI. 0,2%-2,0%; I2 = 0%). As taxas de sangramento intra e pós-procedimento foram de 0,7% (95% CI, 0%-1.4%) e 0,5% (95% CI, 0,1%-1,2%), respectivamente, com taxa de dor abdominal de 0,6% (95% CI, 0,1%-1,3%).
Pólipos ≥20 mm tiveram taxa de sangramento intra-procedimento maior, de 1,3% (95% CI, 0,7%-3,3%) e taxa de dor abdominal de 1,2% (95% CI, 0, 7%-3,0%), mas sem sangramentos tardios. Não foram relatadas perfurações. A taxa de ressecção completa foi de 99,3% (95% CI, 98,6%-100%). Taxas agrupadas de pólipos residuais de qualquer histologia, adenomas, e SSPs foram 4,1% (95% CI, 0,2%-8,4%), 11,1% (95% CI, 4,1%-18,1%), e 1,0% (95% CI, 0,4%-2,4%), respectivamente, durante período de seguimento que variou de 154 a 258 dias.
CONCLUSÕES
Os resultados desta revisão sistemática e análise agrupada foram excelentes com ressecção com alça a frio de pólipos colorretais > 10 mm considerando as taxas de sangramento pós-polipectomia, ressecção completa e de pólipos residuais. Estudos controlados aleatorizados comparando ressecção a frio com alça diatérmica em pólipos > 10 mm são necessários para investigação adicional.
Comentários:
O estudo chama a atenção por demonstrar segurança e bons resultados na abordagem de lesão > 10 mm, ou até mesmo > 20 mm, sem a “proteção” da coagulação vascular instantânea ou mesmo da desvitalização de lesões residuais, oferecida pelo eletrocautério, algo a ser visto com reservas por muitos até algum tempo atrás.