Efeito do clipe profilático no sangramento tardio após mucosectomia de cólon proximal: um ensaio randomizado multicêntrico (CLIPPER)
Estudo publicado na Endoscopy em outubro 2025 (1).
Introdução
O sangramento é a mais frequente complicação pós-mucosectomia, com incidência de 3 a 7% (2-5). Umas das principais formas de prevenir este evento adverso, é o fechamento do leito com clipes, porém os resultados na literatura são controversos. Uma revisão sistemática e metanálise mostrou que o fechamento rotineiro do leito com clipes não previne sangramento (6), porém um randomizado australiano revelou resultados discrepantes (7).
Este estudo foi desenhado para avaliar o impacto do fechamento sistemático do leito de mucosectomia de lesões grandes no cólon proximal.
Métodos
O CLIPPER é um estudo randomizado multicêntrico alemão, de superioridade, incluindo 356 pacientes submetidos a mucosectomia de lesões/pólipos não pediculados > 20 mm proximais ao cólon descendente entre 2018 e 2021. Foram excluídas lesões com manipulação prévia, múltiplas no mesmo paciente, suspeita de malignidade (Kudo V), não elevação (non-lifting), ou associados a inflamação ativa (exemplo: doença inflamatória) ou comorbidades graves (ASA IV-V).
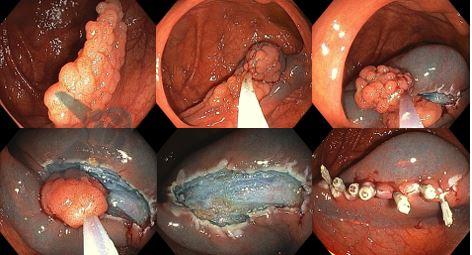
Todos os casos foram submetidos a injeção submucosa e ressecção com alça diatérmica (mucosectomia convencional). Houve variação (discrição do endoscopista) no tipo de alça, configurações da unidade eletrocirúrgica e solução injetada. A randomização ocorria imediatamente após a mucosectomia, considerando os critérios de inclusão.
Grupo controle: coagulação das margens a critério do endoscopista; manejo de anticoagulantes conforme o guideline alemão (8).
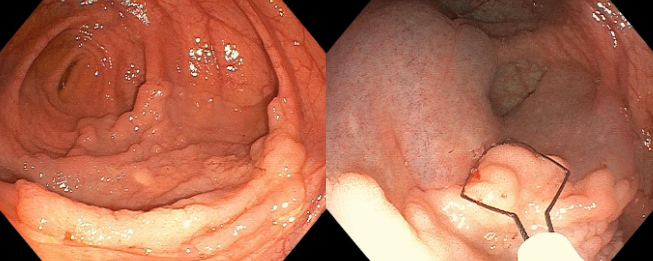
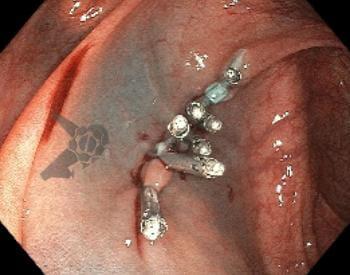
Intervenção (fechamento do leito): fechamento sistemático do leito com clipes, sendo a distância entre eles de até 0,5 a 1 cm.
Realizado exame de controle em 6 meses, com avaliação endoscópica e biópsias de rotina. Na suspeita de recidiva, a ressecção era realizada no mesmo procedimento. A definição da recidiva foi considerada a partir do anatomopatológico das biópsias ou ressecção.
O desfecho primário foi a incidência de sangramento tardio (avaliado por intenção de tratamento), definido como sangramento nas fezes associado a necessidade de atendimento em emergência, transfusão, prolongamento da internação/re-internação, intervenção (endoscópica, endovascular ou cirurgia). Sangramentos autolimitados e ambulatoriais não foram considerados.
Desfechos secundários: taxa de fechamento completo, síndrome pós-polipectomia e gravidade do sangramento tardio.
A equipe avaliando os pacientes ambulatorialmente era cega em relação ao grupo de randomização.
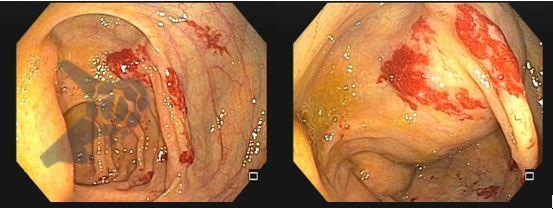
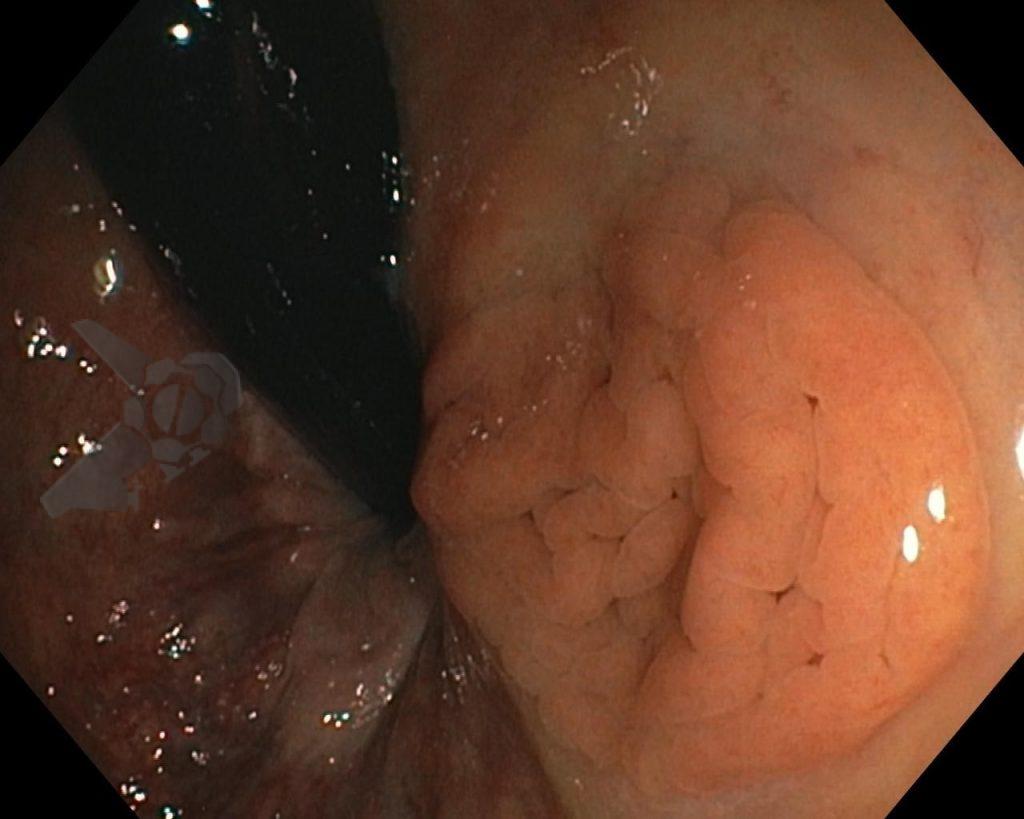
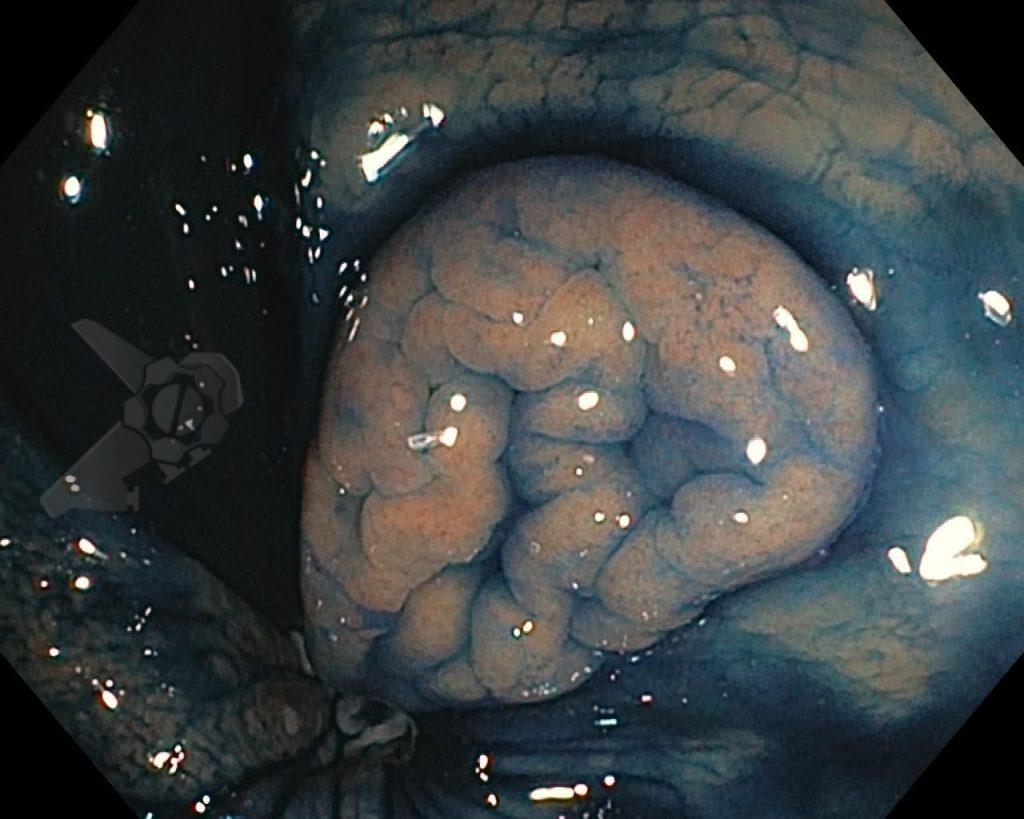
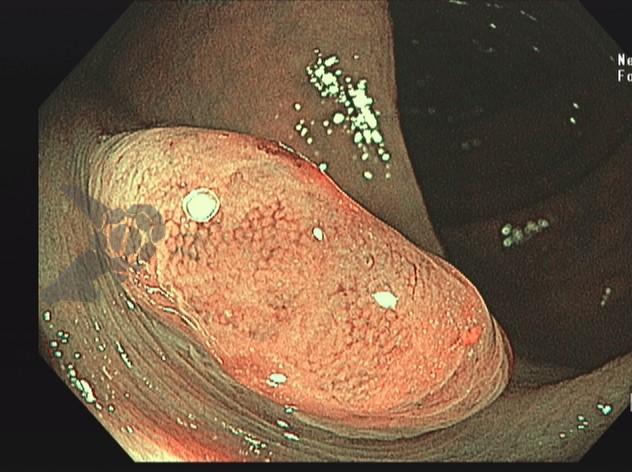
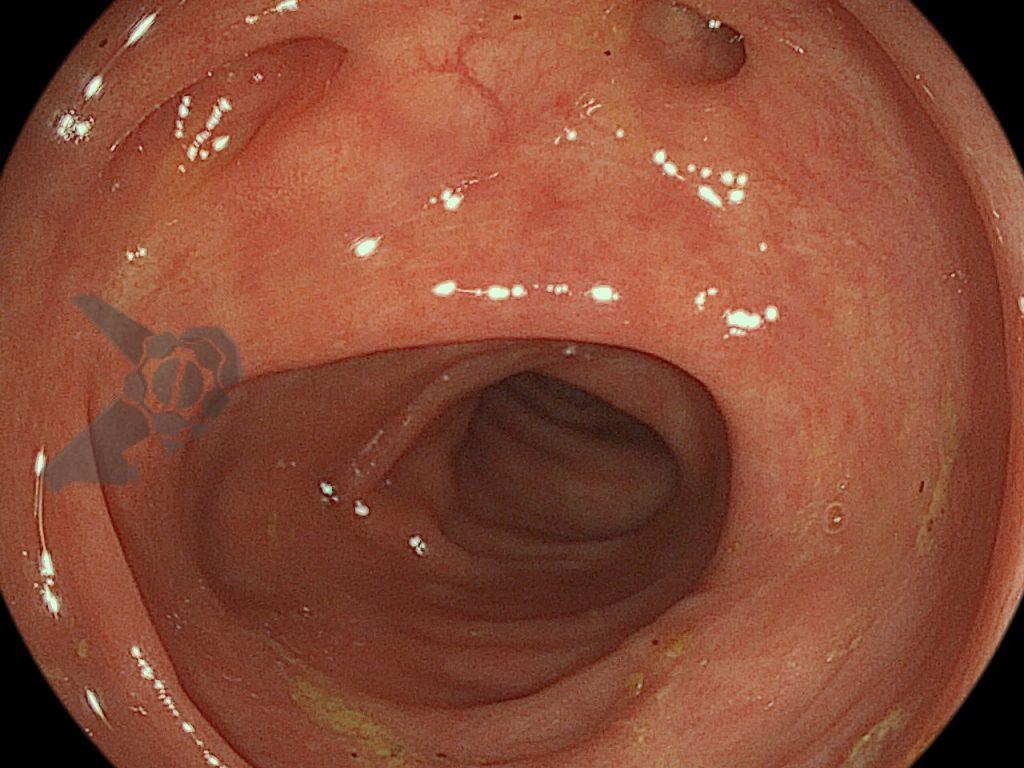
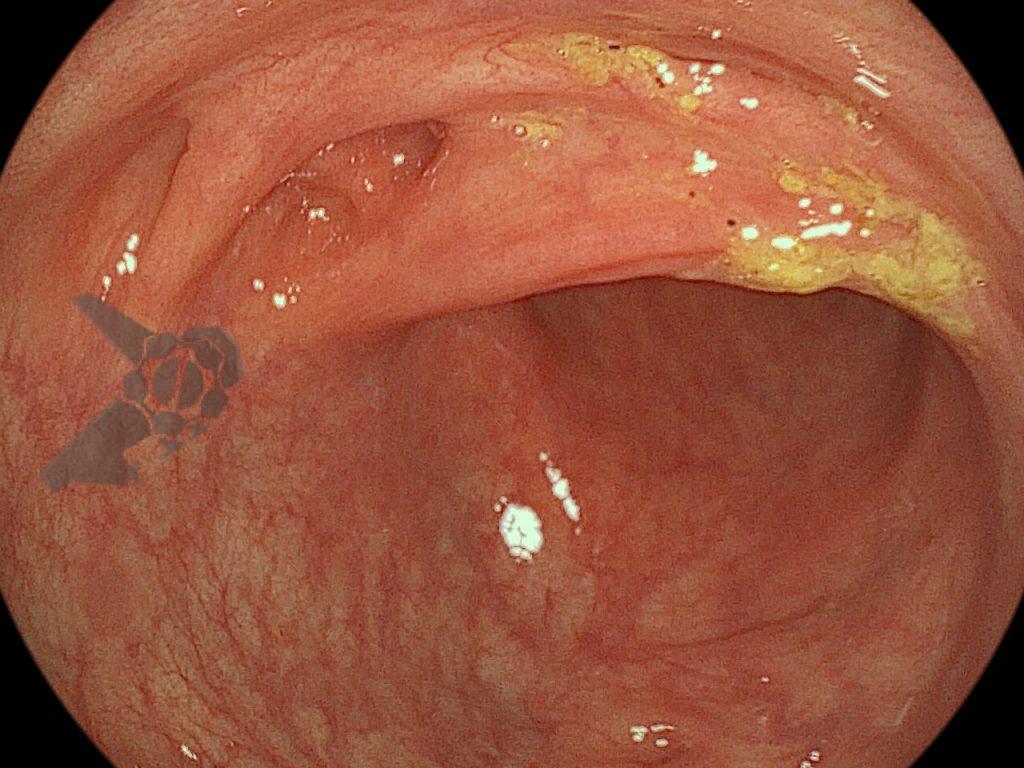
Imagens ilustrativas
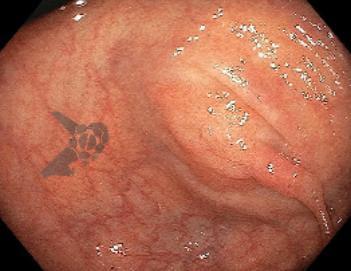
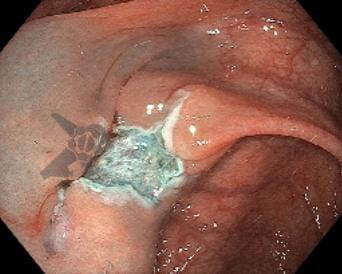
Resultados
Foram incluídos 356 pacientes, sendo 177 no grupo do fechamento profilático (intervenção) e 179 no controle. O tamanho médio dos pólipos foi de 30 mm (20-60 mm) e não houve diferença nas características de base dos pacientes.
O sangramento tardio ocorreu em 16 casos (9%) na intervenção (fechamento do leito) e 11 (6,1%) no grupo controle, o que não apresentou diferença com relevância estatística (p=0,3). Todos os casos foram leves (n=11) ou moderados (n=16) e ocorreram em até 12 dias da ressecção (11 casos foram nas primeiras 24h). Destes casos, 16 não necessitaram de re-intervenção, 1 precisou de transfusão e 10 foram submetidos a nova colonoscopia (9 terapêuticas: 4 no grupo do fechamento e 5 no grupo controle). Nenhum caso foi submetido a cirurgia ou arteriografia.
O tempo de procedimento foi maior no grupo do fechamento (média em minutos 47 x 39, p=0,01).
Perfuração (1/0,6% x 2/1,1%; p=0,6) e síndrome pós-polipectomia (3/1,7% x 0; p=0,08) também foram similares entre os grupos
No grupo do fechamento com clipes, foi possível realizar o fechamento completo em 125 casos, parcial em 46 e falha em 3, com taxas de sangramento de 4,8% (6/125), 19,6% (9/46) e 33,3% (⅓), respectivamente.
Na análise univariada, foram considerados fatores de risco para sangramento tardio: localização no ceco (p=0,03) e uso de anticoagulantes (p<0,01). Tamanho > 40 mm, sangramento intra-procedimento, fechamento completo com clipes, uso de antiplaquetários não apresentaram relevância estatística.
Discussão
Os resultados deste estudo não confirmaram o efeito protetor do fechamento profilático do leito de lesões de cólon proximal para sangramento tardio, com clipes demonstrado em trabalhos prévios (9-12).
Algumas hipóteses foram postuladas pelos autores, incluindo: (I) possibilidade de superestimativa dos casos de fechamento parcial em relação a falha de fechamento, (II) desempenho dos clipes utilizados (Quick Clip Pro), (III) inclusão de endoscopistas não habituados a fechamentos complexos e (IV) inclusão de menor quantidade de pacientes de alto risco.
Dentre as limitações do estudo, estão: (I) inclusão de endoscopistas com menor experiência em mucosectomias complexas e ausência de controle deste dado, (II) inclusão após a mucosectomia podendo gerar viés de seleção ao excluir leitos de difícil fechamento, (III) inclusão de centros acadêmicos e não acadêmicos, e (IV) documentação insatisfatória para revisão dos critérios para considerar fechamento parcial ou falha. Vale ainda, apontar para a ausência de análise da modalidade de corrente elétrica empregada: considerando que o corte a frio tem taxa de quase zero de sangramento tardio, é possível que o corte puro e menores proporções de coagulação em correntes mistas apresentem efeito protetor para o sangramento.
Outro ponto que ainda merece maior investigação é a possibilidade do fechamento completo ser benéfico, porém a manipulação sem obter sucesso no fechamento poder aumentar a taxa de sangramento tardio. Isso também reforça os diferentes resultados segundo a experiência do profissional que realiza o procedimento.
De qualquer forma, os achados são interessantes pois podem demonstrar a realidade heterogênea na prática (centros acadêmicos e não acadêmicos; experiência variável de profissionais; diferentes materiais).
O fato dos autores buscarem mais motivos para compreender a ausência de benefício da intervenção demonstra sua crença nos resultados de trabalhos prévios de que há um provável efeito benéfico. Entretanto, novos estudos e a análise crítica dos trabalhos já publicados podem nos auxiliar melhor a compreender qual subgrupo de pacientes pode se beneficiar da medida estudada.
Vide mais para debater sobre o tema: Quando utilizar endoclipes profiláticos após polipectomia ou mucosectomia de lesões sésseis do cólon? • Endoscopia Terapeutica
Referências
- Kemper G, Turan AS, Schreuder RM, Schrauwen RWM, Hadithi M, Didden P, Bastiaansen BAJ, van der Spek BW, Droste JSTS, Schwartz MP, Hazen WL, Straathof JWA, Boonstra JJ, Alkhalaf A, Voogd FJ, Allajar D, de Graaf W, Koehestanie P, Roomer R, de Ridder RJJ, Moons LMG, Siersema PD, van Geenen EJM; Dutch EMR Study Group. The effect of prophylactic clipping on delayed bleeding after proximal colonic endoscopic mucosal resection: a multicenter, randomized controlled trial (CLIPPER). Endoscopy. 2025 Nov;57(11):1243-1250. doi: 10.1055/a-2637-3180. Epub 2025 Jul 22. PMID: 40695477.
- Bahin FF, Naidoo M, Williams SJ et al. Prophylactic endoscopic coagulation to prevent bleeding after wide-field endoscopic mucosal resection of large sessile colon polyps. Clin Gastroenterol Hepatol 2015; 13: 724–730.e1-2
- Burgess NG, Metz AJ, Williams SJ et al. Risk factors for intraprocedural and clinically significant delayed bleeding after wide-field endoscopic mucosal resection of large colonic lesions. Clin Gastroenterol Hepatol 2014; 12: 651–661.e1-3.
- Lee CK, Lee SH, Park JY et al. Prophylactic argon plasma coagulation ablation does not decrease delayed postpolypectomy bleeding. Gastrointest Endosc 2009; 70: 353–361.
- Metz AJ, Bourke MJ, Moss A et al. Factors that predict bleeding following endoscopic mucosal resection of large colonic lesions. Endoscopy 2011; 43: 506–511.
- Forbes N, Frehlich L, James MT et al. Routine prophylactic endoscopic clipping is not efficacious in the prevention of delayed post-polypectomy bleeding: a systematic review and meta-analysis of randomized controlled trials. J Can Assoc Gastroenterol 2019; 2: 105–117.
- Gupta S, Sidhu M, Shahidi N et al. Effect of prophylactic endoscopic clip placement on clinically significant post-endoscopic mucosal resection bleeding in the right colon: a single-centre, randomised controlled trial. Lancet Gastroenterol Hepatol 2022; 7: 152–160.
- Brouwer MA, van Hooft JE, Meijer K, Mundt MW, Peters FTM, Prins AJR, et al. Nederlandse Richtlijn Beleid antitrombotische therapie rondom endoscopische procedures. Nederlandse Vereniging van Maag-Darm-Leverartsen. 2016. Available from: https://www.mdl.nl/sites/www.mdl.nl/files/richlijnen/Richtlijn_antitrombotische_therapie_final_mei_2016.pdf.
- Albéniz E, Álvarez MA, Espinós JC, Nogales O, Guarner C, Alonso P, Rodríguez-Téllez M, Herreros de Tejada A, Santiago J, Bustamante-Balén M, Rodríguez Sánchez J, Ramos-Zabala F, Valdivielso E, Martínez-Alcalá F, Fraile M, Elosua A, Guerra Veloz MF, Ibáñez Beroiz B, Capdevila F, Enguita-Germán M. Clip Closure After Resection of Large Colorectal Lesions With Substantial Risk of Bleeding. Gastroenterology. 2019 Nov;157(5):1213-1221.e4. doi: 10.1053/j.gastro.2019.07.037. Epub 2019 Jul 27. PMID: 31362007.
- Pohl H, Grimm IS, Moyer MT, Hasan MK, Pleskow D, Elmunzer BJ, Khashab MA, Sanaei O, Al-Kawas FH, Gordon SR, Mathew A, Levenick JM, Aslanian HR, Antaki F, von Renteln D, Crockett SD, Rastogi A, Gill JA, Law RJ, Elias PA, Pellise M, Wallace MB, Mackenzie TA, Rex DK. Clip Closure Prevents Bleeding After Endoscopic Resection of Large Colon Polyps in a Randomized Trial. Gastroenterology. 2019 Oct;157(4):977-984.e3. doi: 10.1053/j.gastro.2019.03.019. Epub 2019 Mar 15. PMID: 30885778; PMCID: PMC8224988.
- Feagins LA, Smith AD, Kim D, Halai A, Duttala S, Chebaa B, Lunsford T, Vizuete J, Mara M, Mascarenhas R, Meghani R, Kundrotas L, Dunbar KB, Cipher DJ, Harford WV, Spechler SJ. Efficacy of Prophylactic Hemoclips in Prevention of Delayed Post-Polypectomy Bleeding in Patients With Large Colonic Polyps. Gastroenterology. 2019 Oct;157(4):967-976.e1. doi: 10.1053/j.gastro.2019.05.003. Epub 2019 May 31. PMID: 31158369.
- Forbes N, Gupta S, Frehlich L, Meng ZW, Ruan Y, Montori S, Chebaa BR, Dunbar KB, Heitman SJ, Feagins LA, Albéniz E, Pohl H, Bourke MJ. Clip closure to prevent adverse events after EMR of proximal large nonpedunculated colorectal polyps: meta-analysis of individual patient data from randomized controlled trials. Gastrointest Endosc. 2022 Nov;96(5):721-731.e2. doi: 10.1016/j.gie.2022.05.020. Epub 2022 Jun 3. PMID: 35667388.
Como citar este artigo
Funari MP. The effect of prophylactic clipping on delayed bleeding after proximal colonic endoscopic mucosal resection: a multicenter, randomized controlled trial (CLIPPER) Endoscopia Terapeutica 2026 Vol I. Disponível em: https://endoscopiaterapeutica.net/pt/artigoscomentados/the-effect-of-prophylactic-clipping-on-delayed-bleeding-after-proximal-colonic-endoscopic-mucosal-resection-a-multicenter-randomized-controlled-trial-clipper/