Paciente do sexo feminino , 62 anos, solteira, natural e procedente de Marília-SP, empresária.
Foi encaminhada (março de 2015) com antecedente de retocolite ulcerativa de longa data, apresentando quadros de dor e diarréia, mesmo com uso (irregular) de corticóide e salicilatos.
Inicialmente foi submetida a colonoscopia , para avaliar a gravidade da doença, com os seguintes achados:
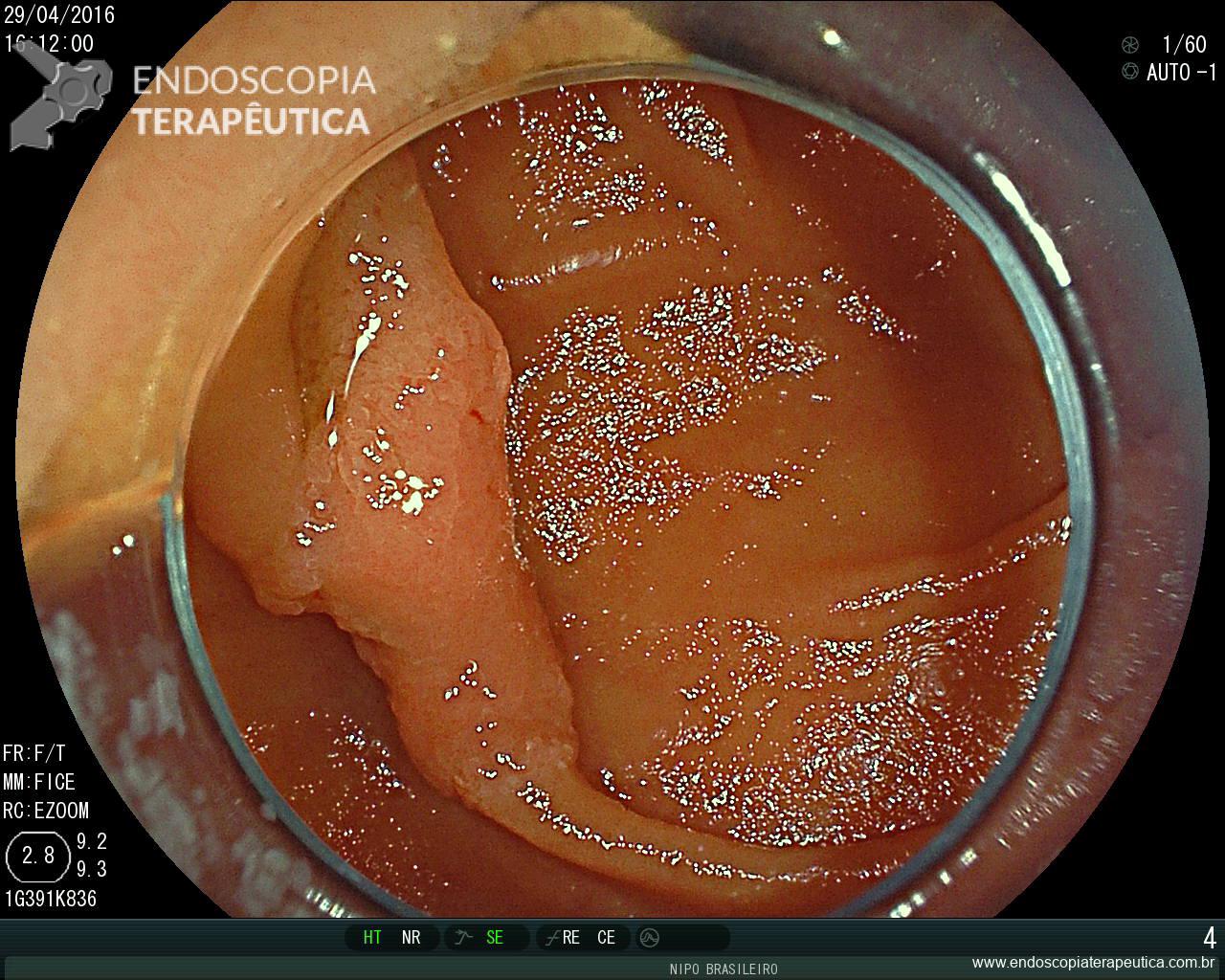
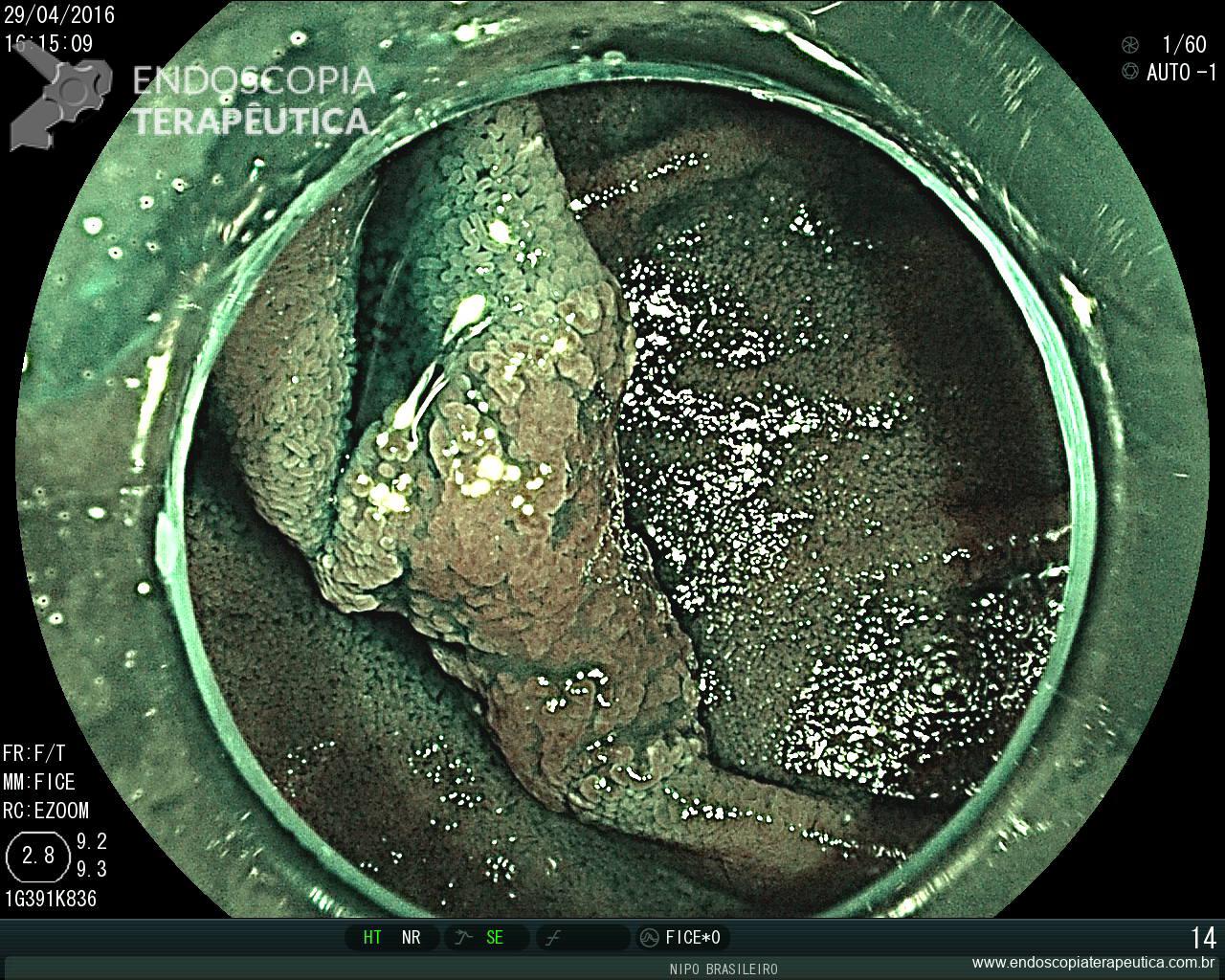
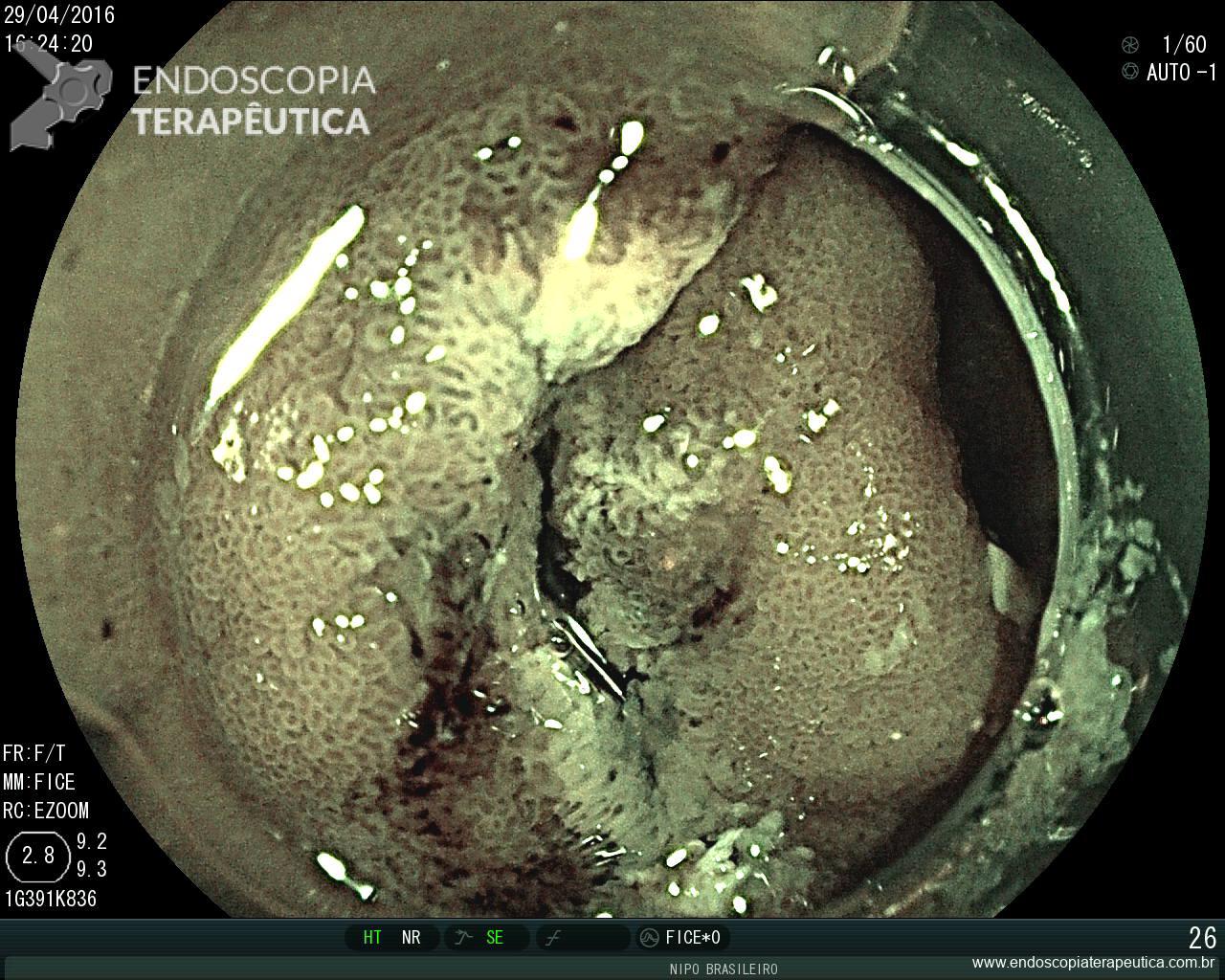
Erosões puntiformes difusas, sem erosões (Doença moderada, Escore 2 – Classificação Clínica Mayo)
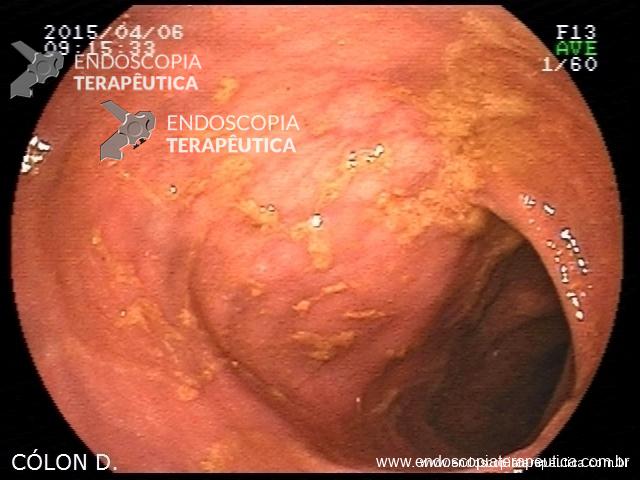
Erosões puntiformes difusas,com áreas de apagamento vascular submucosa
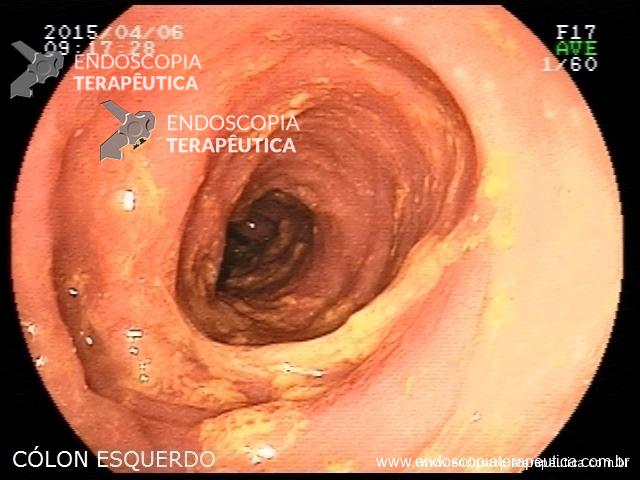
Erosões puntiformes difusas, sem ulcerações. (Doença moderada, Escore 2 – Classificação Clínica Mayo)
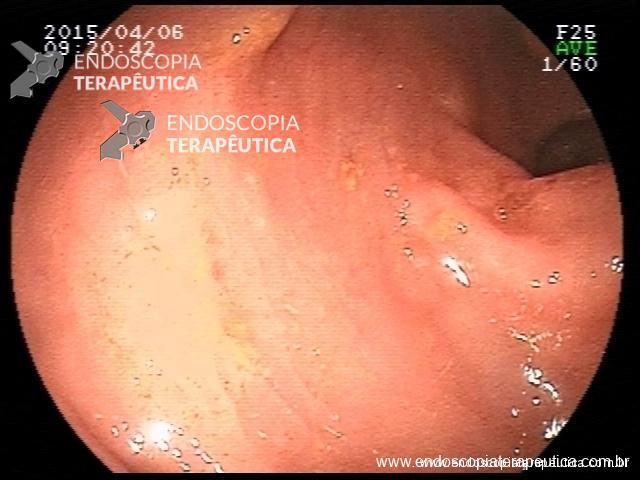
Erosões puntiformes difusas, , com enantema
Laudo da colonoscopia (abril/2015) : Pancolite ulcerativa (subescore 2 – Clínica Mayo) – Doença diverticular de cólon esquerdo não complicado (Nota : Não foi possível avaliação de íleo terminal, por grande quantidade de resíduos).
Baseado no exame colonoscópico, corrigiu-se as dosagens de salicilatos e corticóide, sendo checada adesão ao tratamento, com retornos ambulatoriais frequentes. Houve inicialmente melhora parcial , porém, na evolução, voltou a apresentar diarreia, agora com sangramento e perda ponderal. Foi então solicitado novo exame endoscópico, agora uma retossigmoidoscopia, para avaliar a resposta ao tratamento, com os seguintes achados :
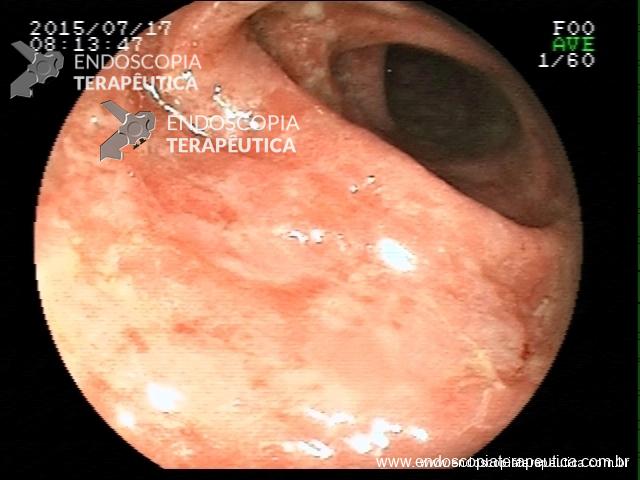
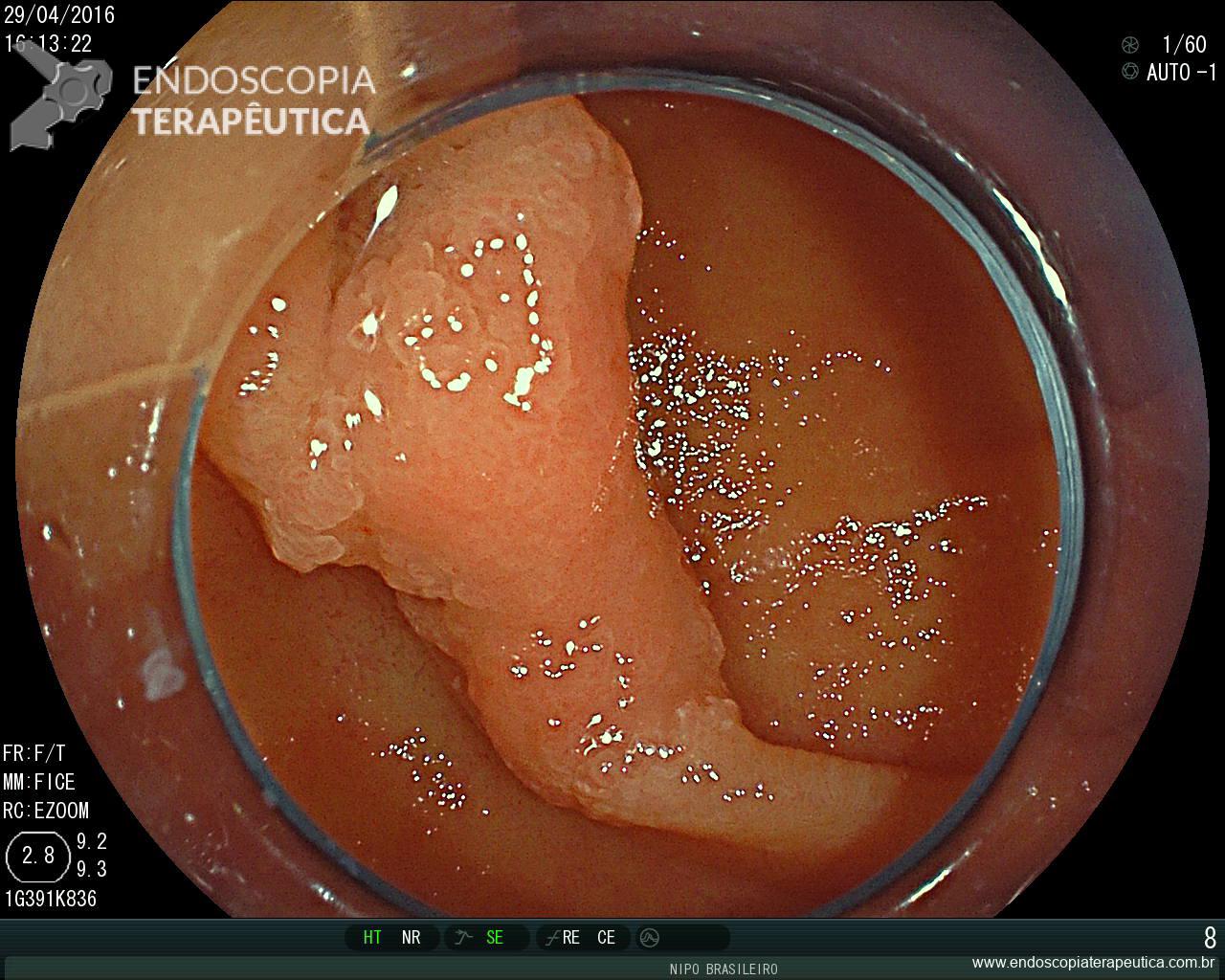
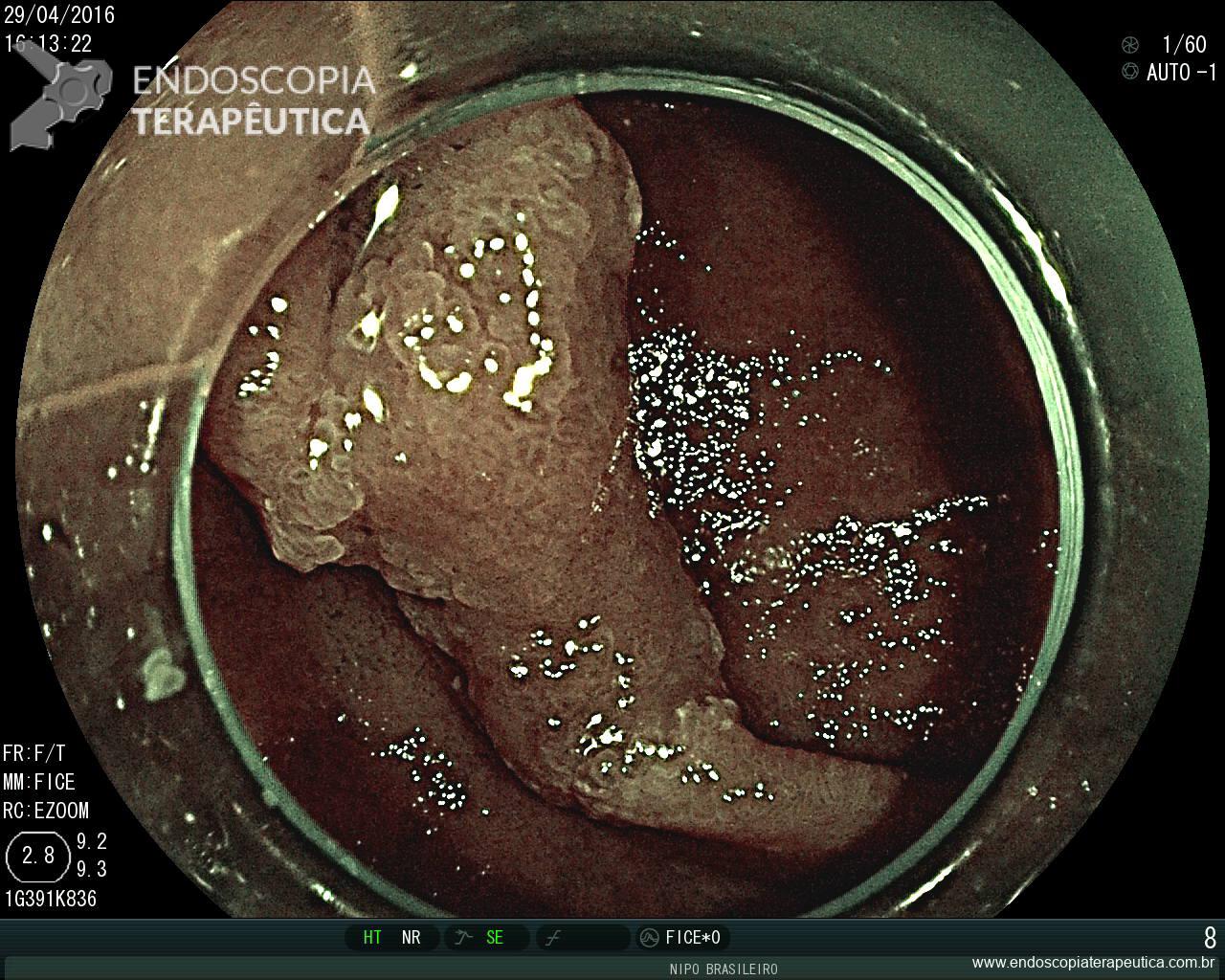
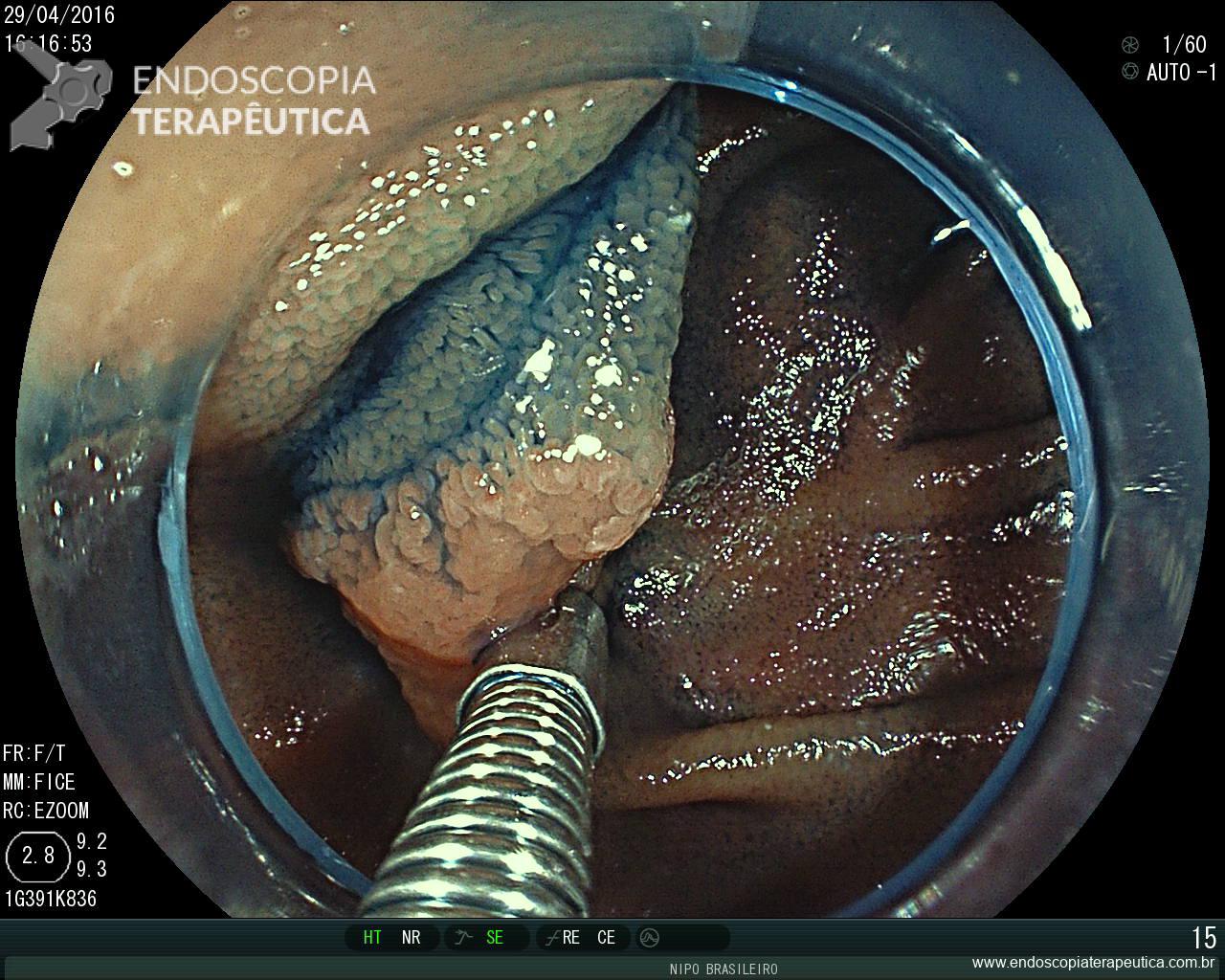
Retocolite Ulcerativa em atividade Moderado-Grave. Escore 3 de Mayo
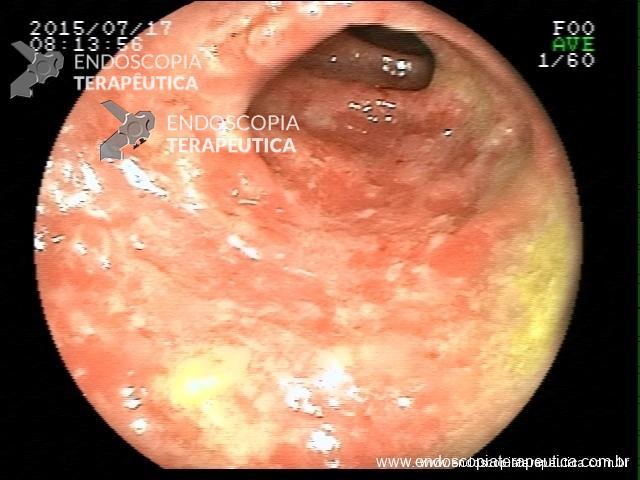
Retocolite Ulcerativa em atividade Moderado-Grave.Erosões enantema e edema difuso
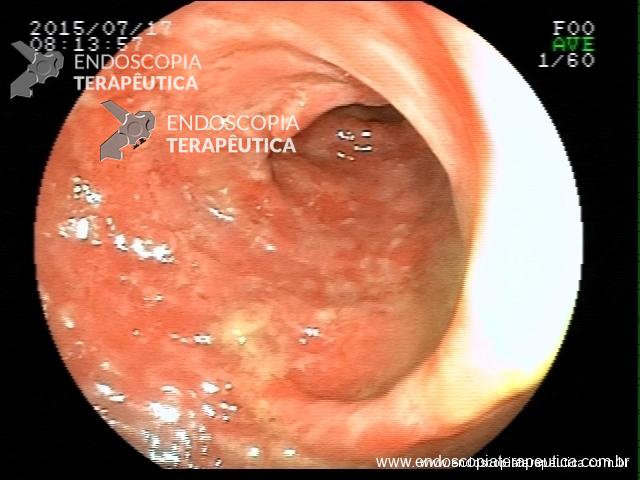
Retocolite Ulcerativa em atividade Moderado-Grave. Escore 3 de Mayo
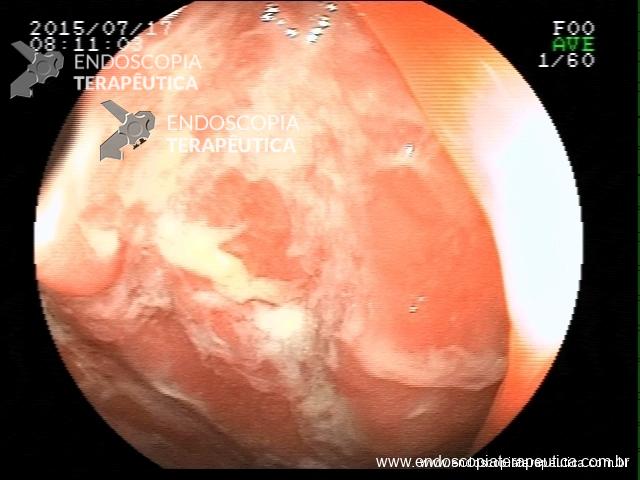
Retocolite Ulcerativa em atividade Moderado-Grave. Ulcerações isoladas
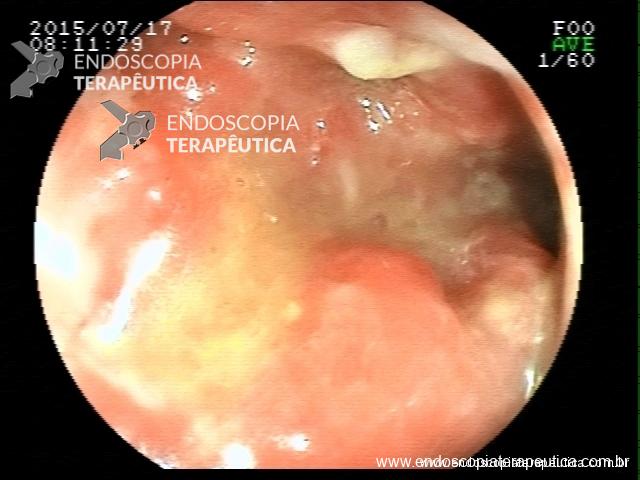
Retocolite Ulcerativa em atividade Moderado-Grave. Ulceraões isoladas
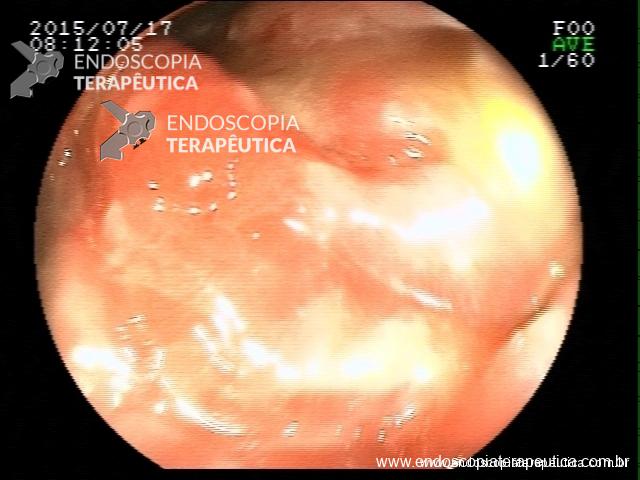
Retocolite Ulcerativa em atividade Moderado-Grave. Escore 3 de Mayo
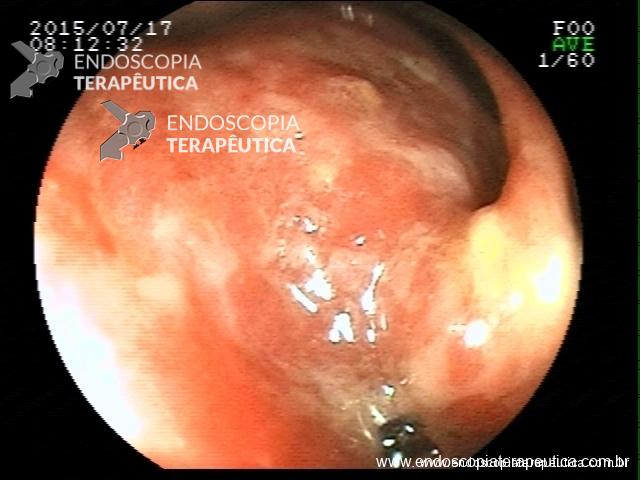
Retocolite Ulcerativa em atividade Moderado-Grave. Erosões e sangramento difuso
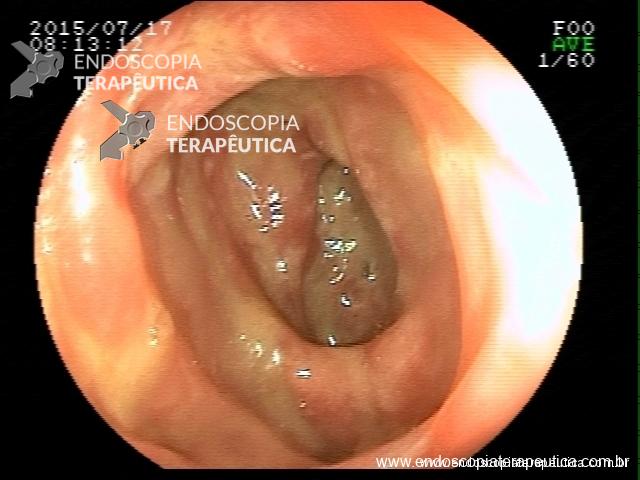
Retocolite Ulcerativa em atividade Moderado-Grave. Escore 3 de Mayo
Laudo Retossigmoidoscopia (junho/2015) : Retocolite Ulcerativa em atividade moderado-grave.
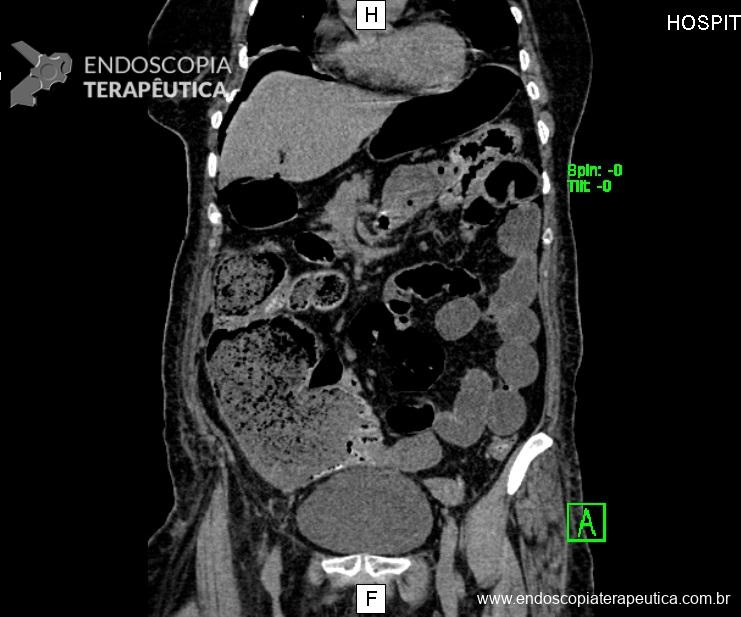
Com base no quadro clínico e exame de imagem , optou-se por iniciar terapia com imunobiológicos, sendo escolhido Adalimumab (Humira ®), nas doses habituais de indução e manutenção.
Ainda assim, não apresentou melhora clínica, com persistência da diarréia, sangramento retal, perda de peso e desnutrição. Foi internada, para tratamento com corticóide e troca de imunossupressor biológico para infliximab (Remicade ®) Novamente, foi solicitada exame endoscópico, para avaliar a falência do tratamento com imunossupressor, com os seguintes achados :
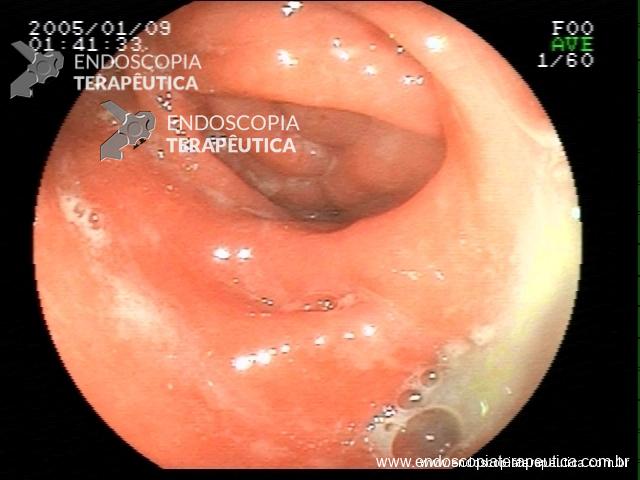
Retocolite ulcerativa em atividade moderada: Apagamento de vasculatura e enantema difuso
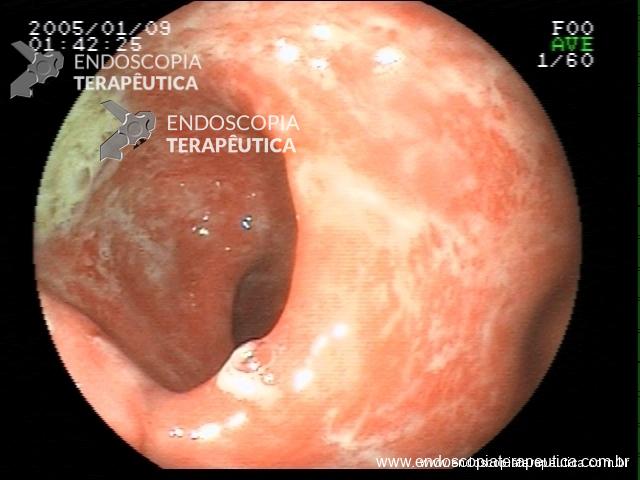
Retocolite ulcerativa em atividade moderada: Escore 2 de Mayo.
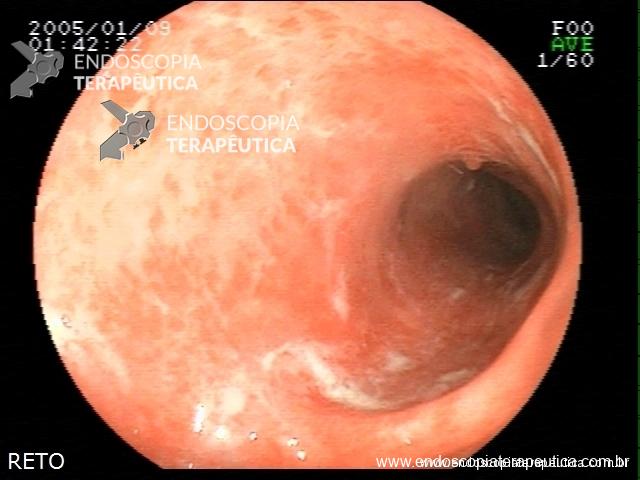
Retocolite ulcerativa em atividade moderada: Erosões difusas, com fibrina
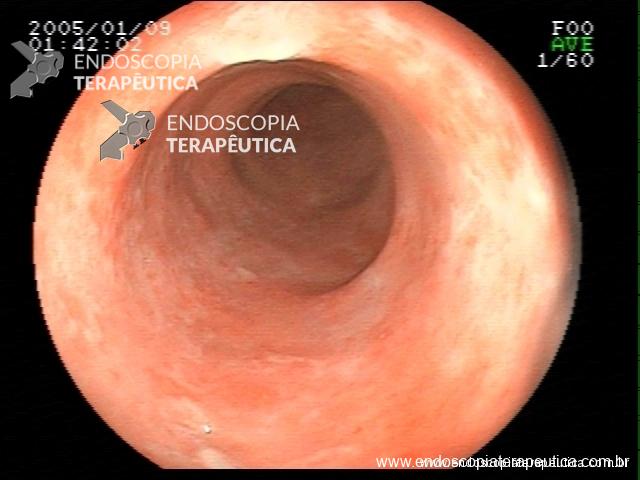
Retocolite ulcerativa em atividade moderada: Escore 2 de Mayo.
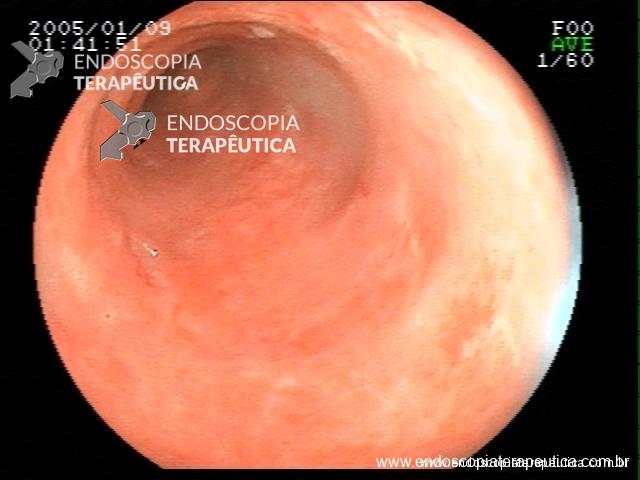
Retocolite ulcerativa em atividade moderada: Apagamento de vasculatura e erosões difusas
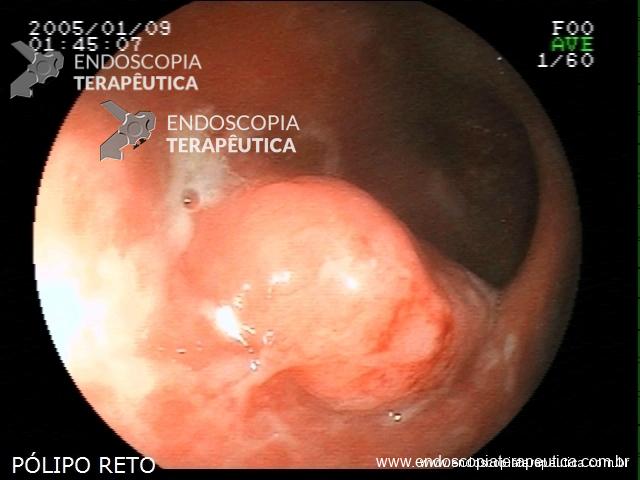
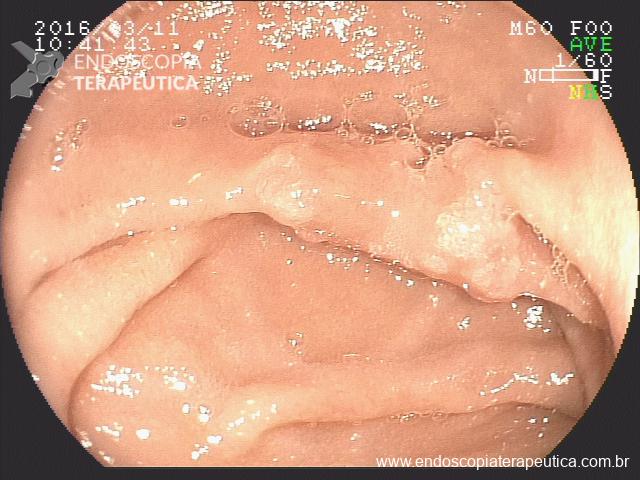
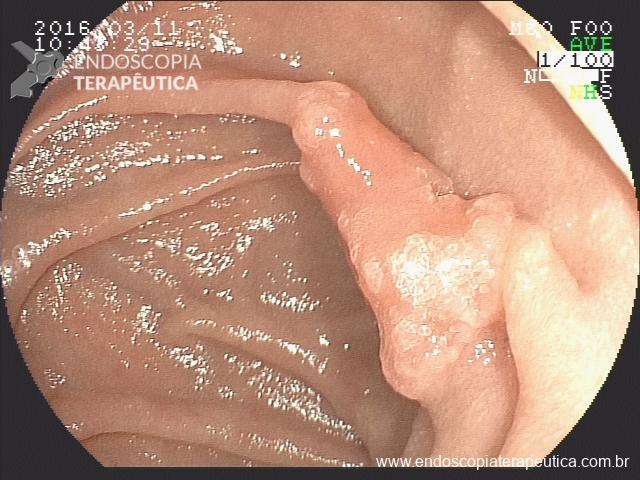
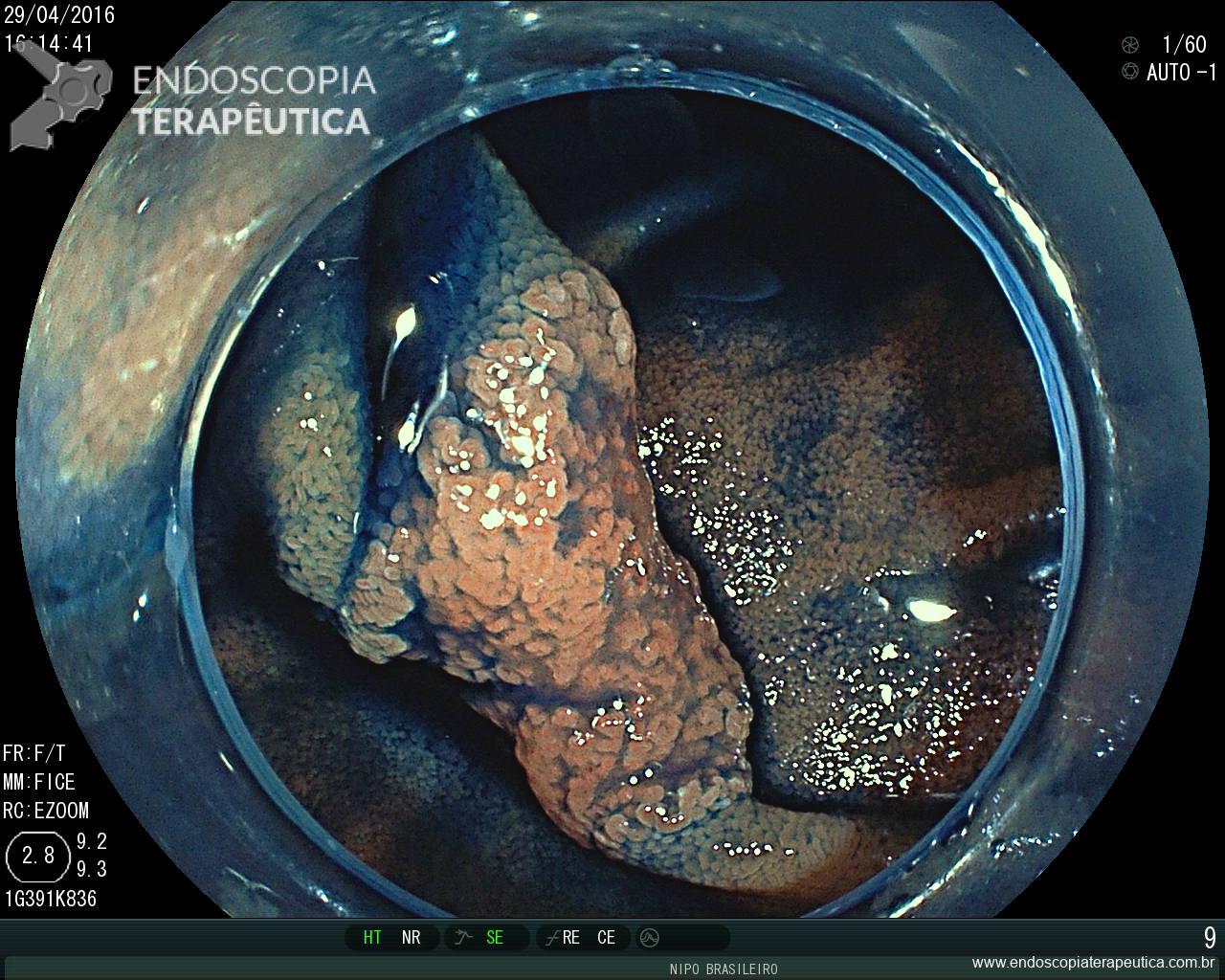
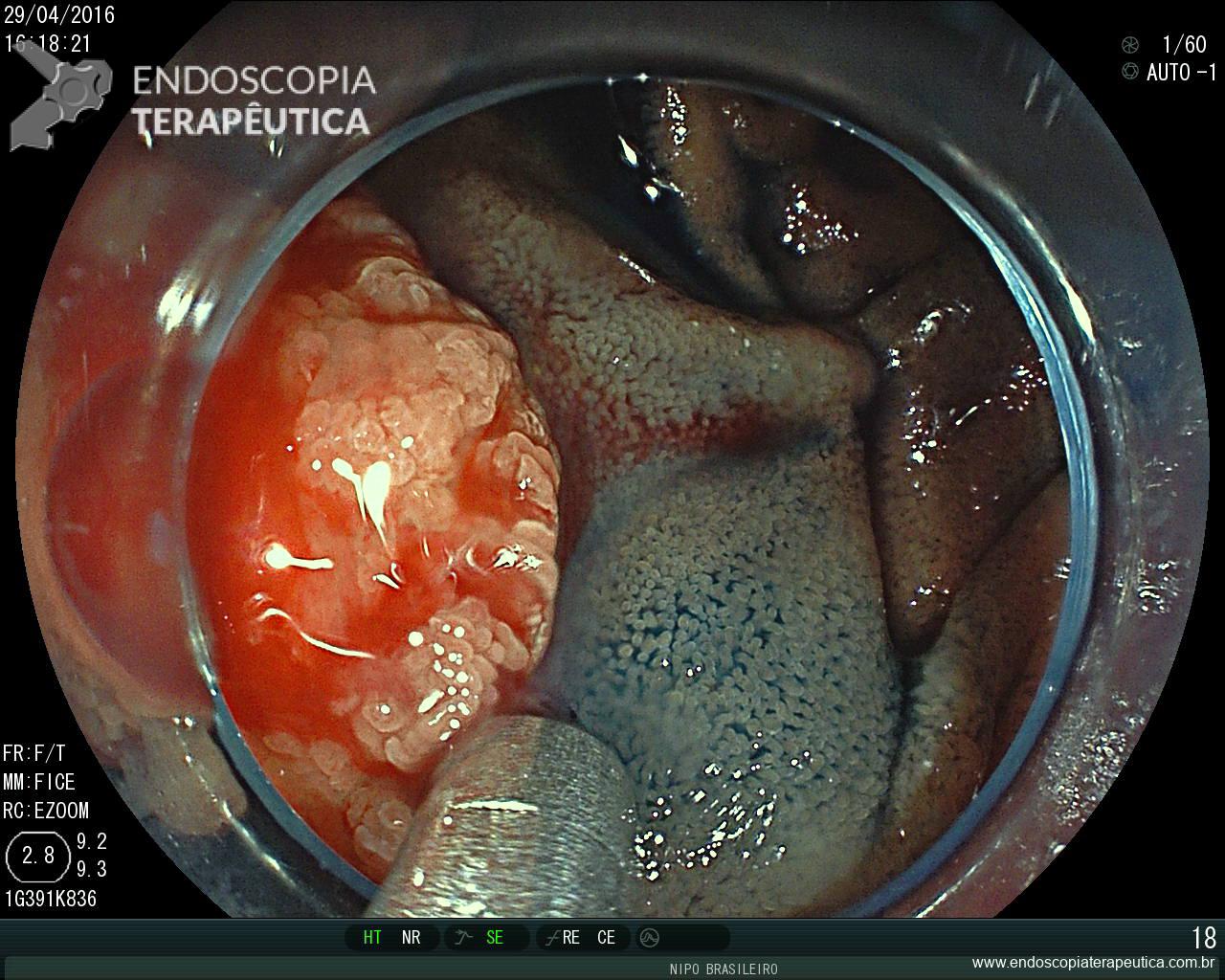
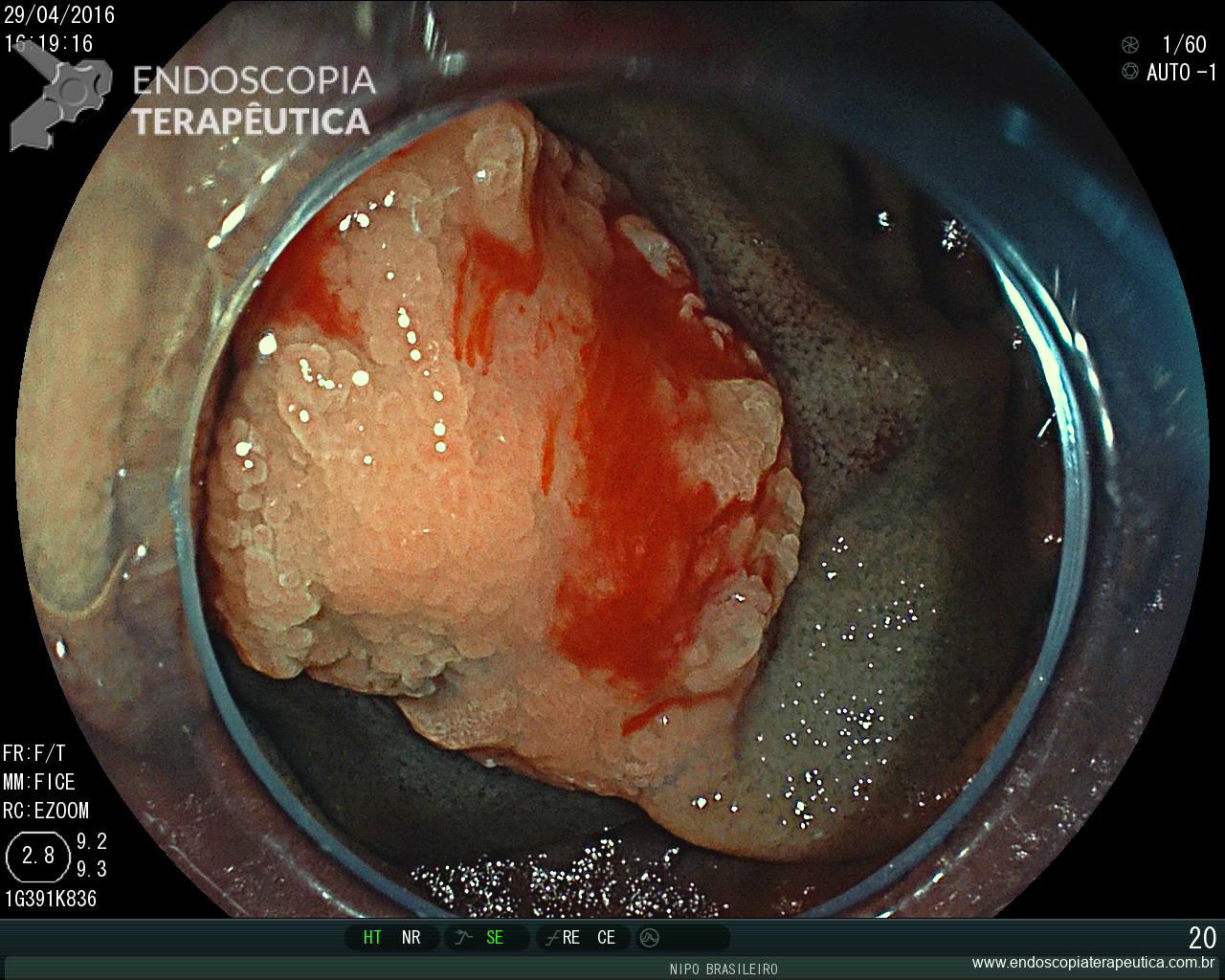
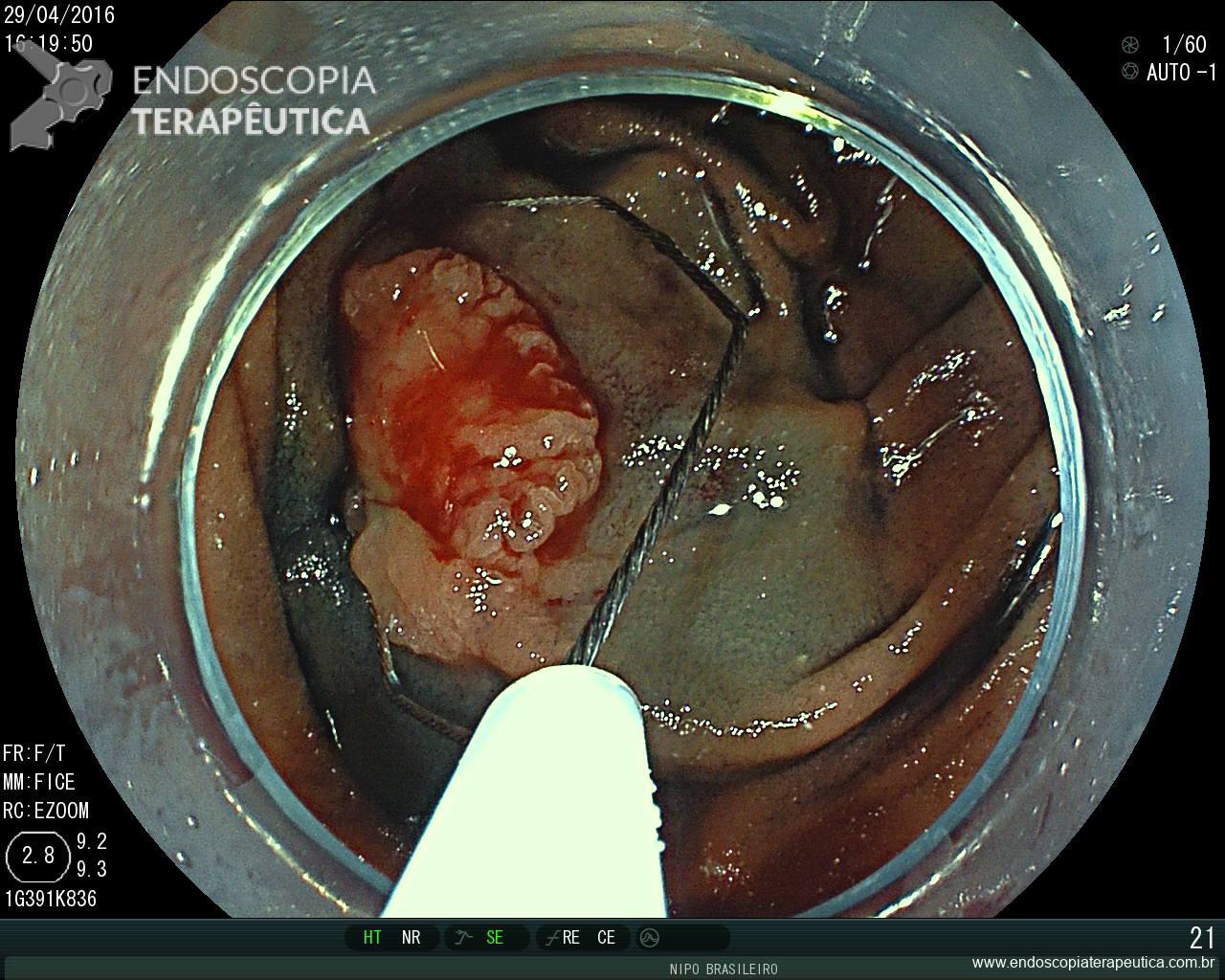
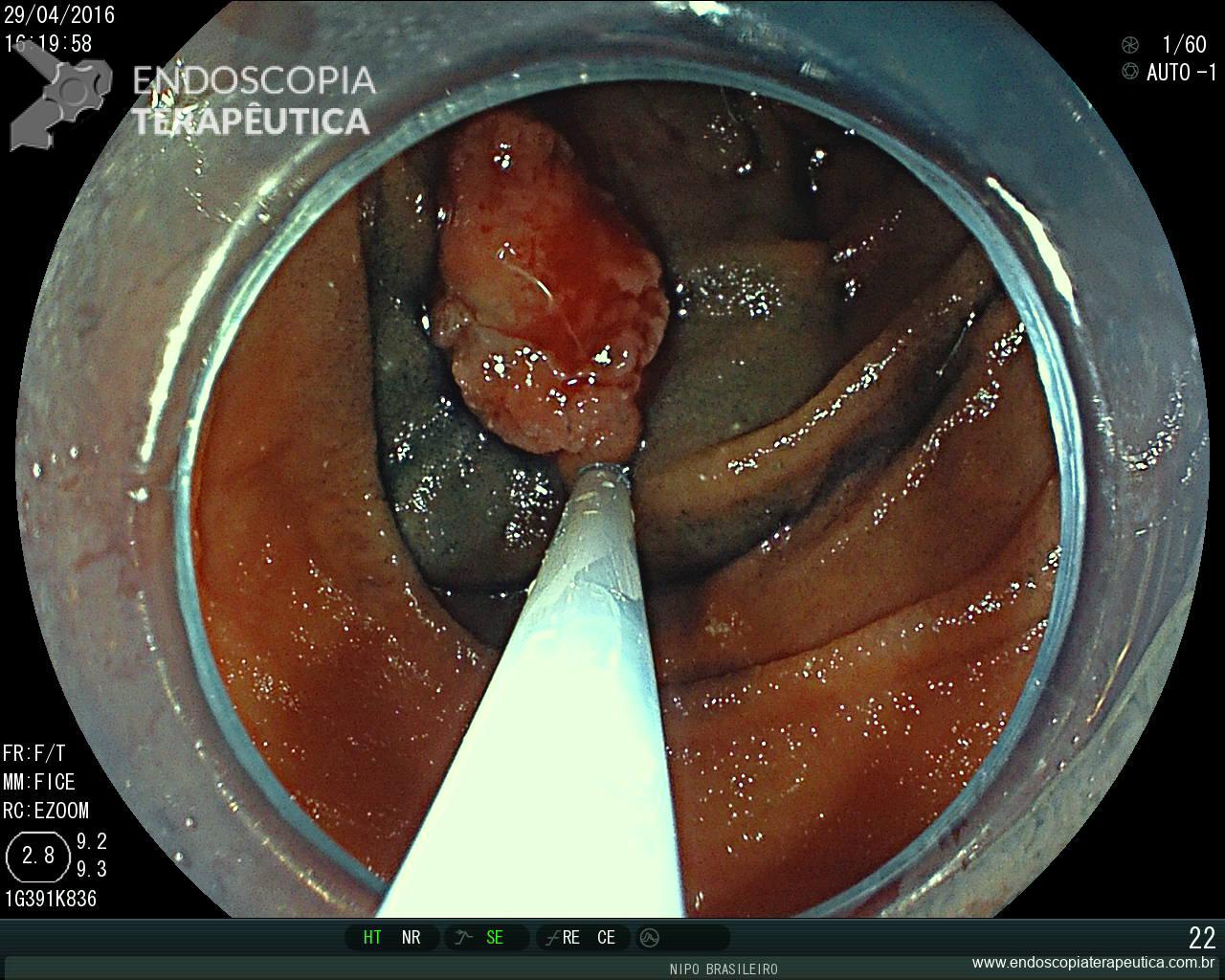
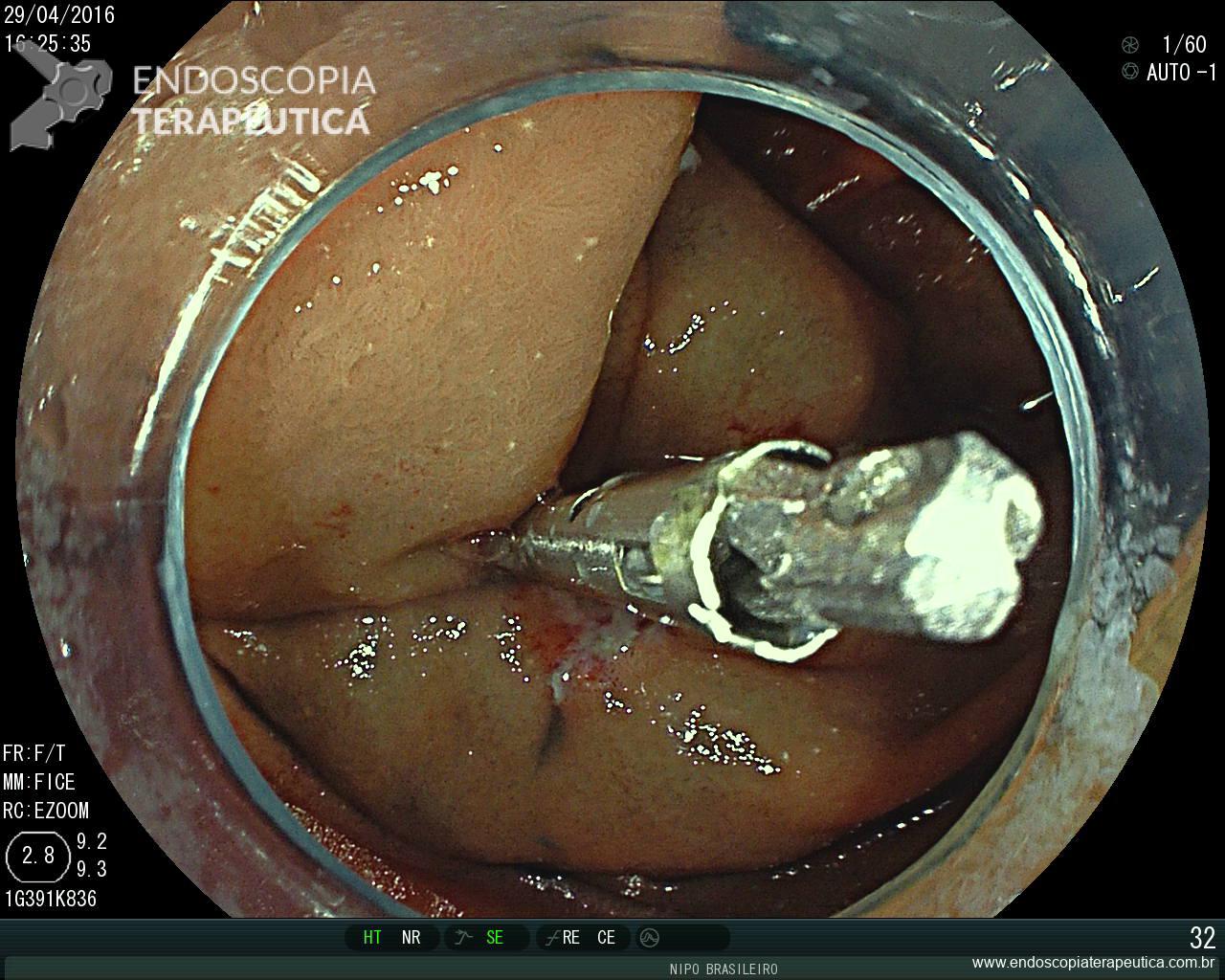
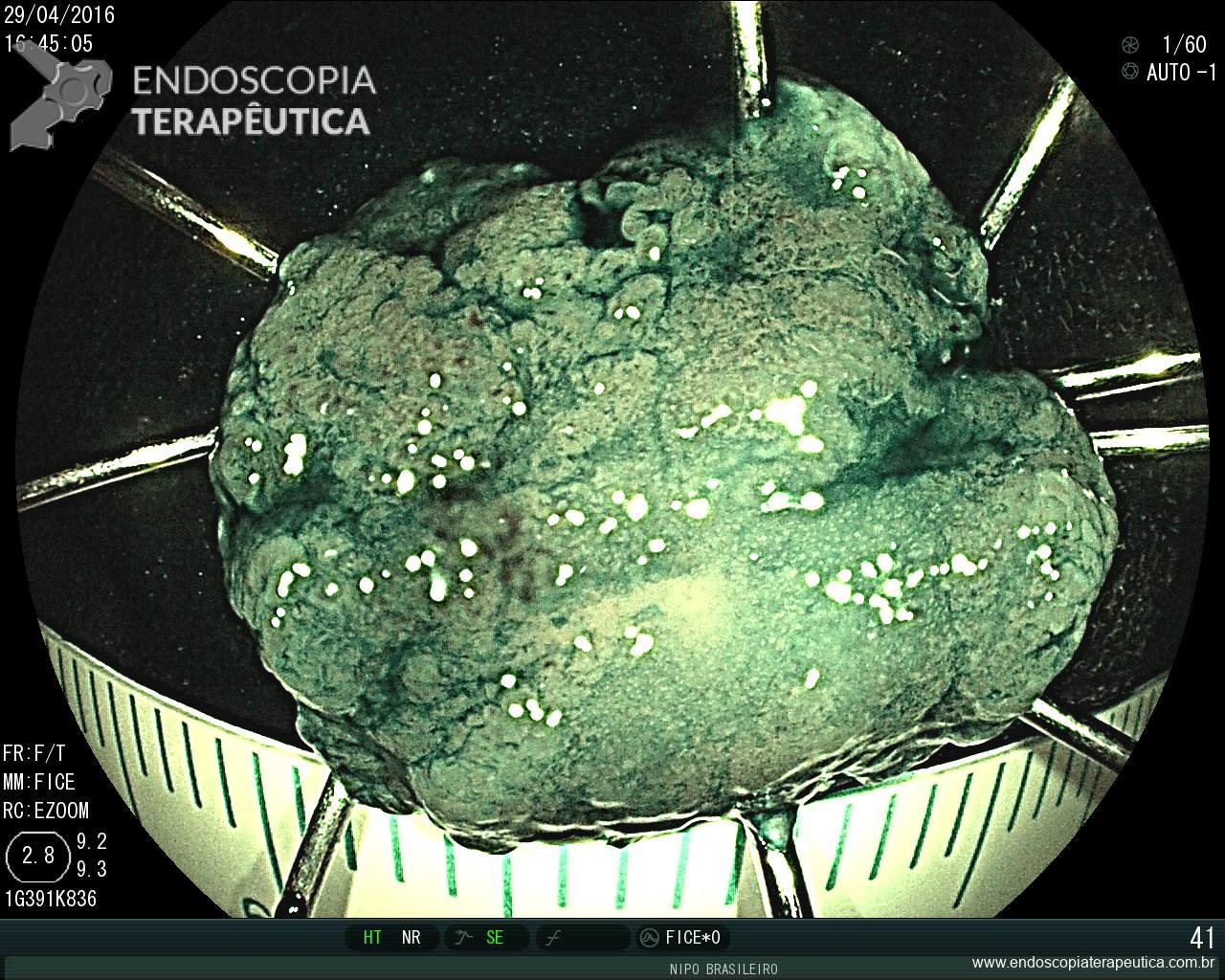
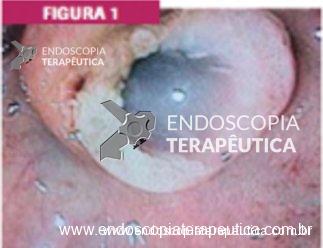
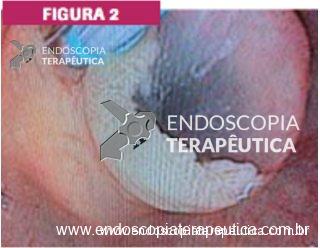
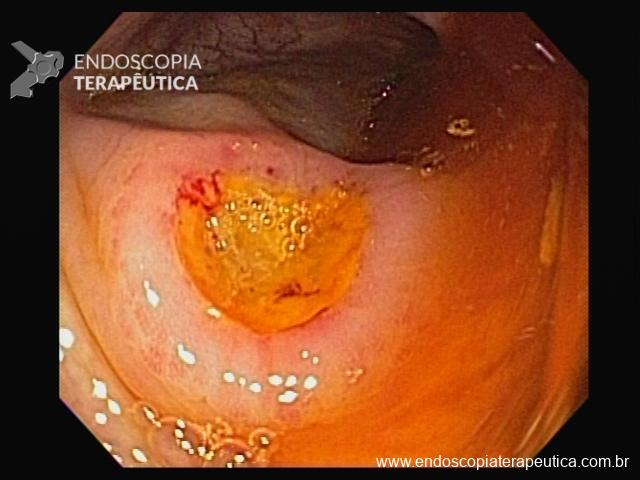
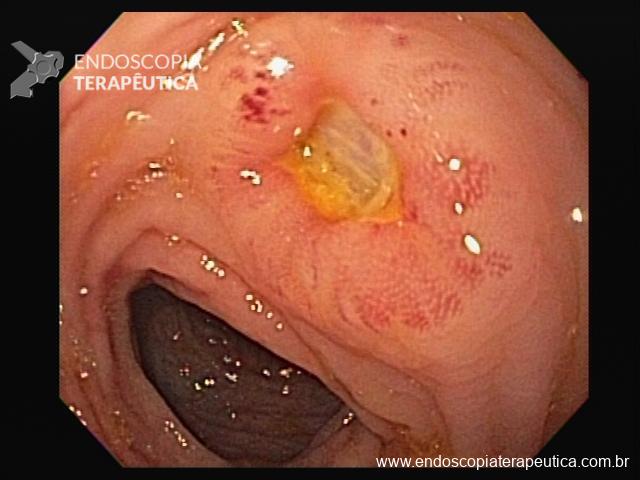
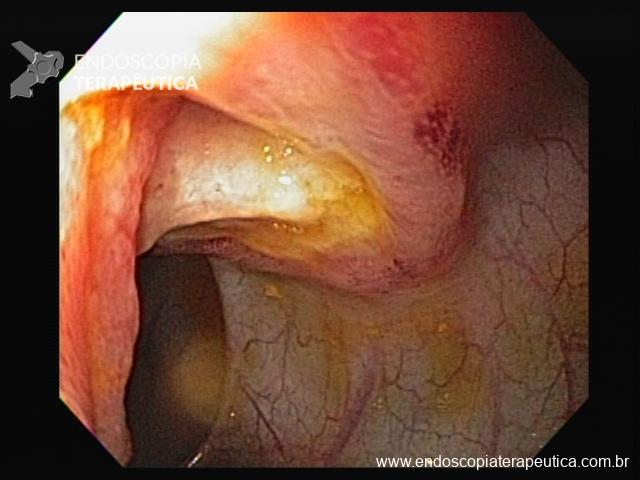
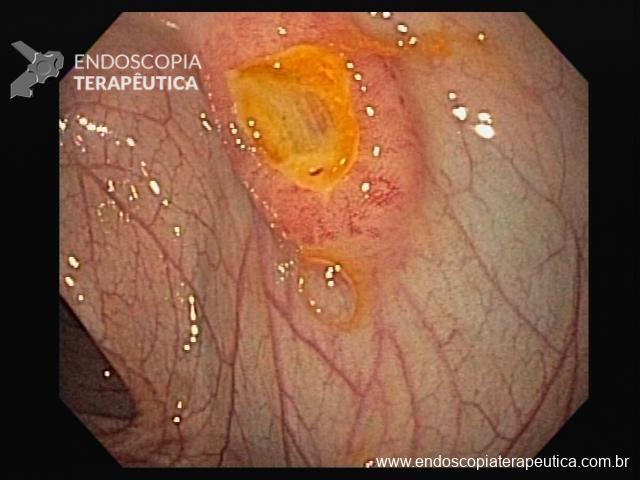
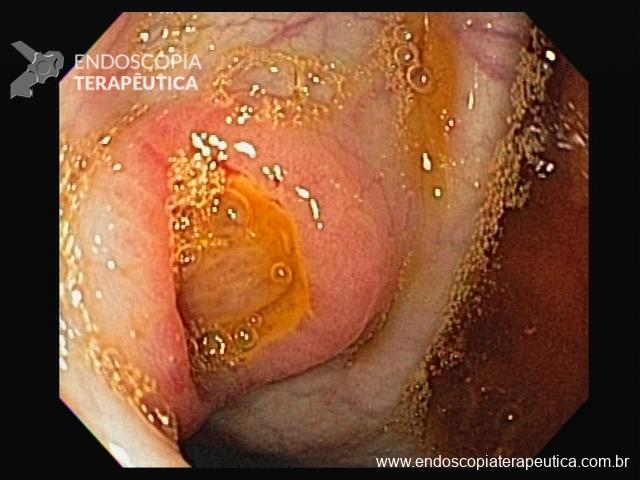
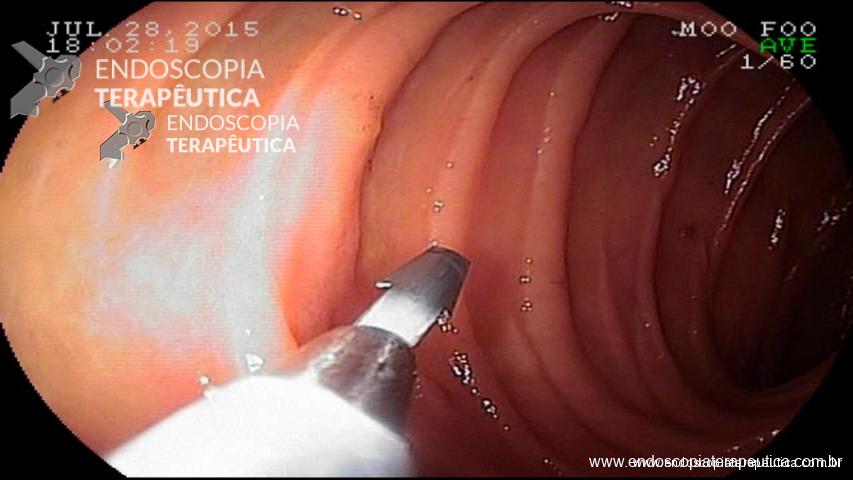
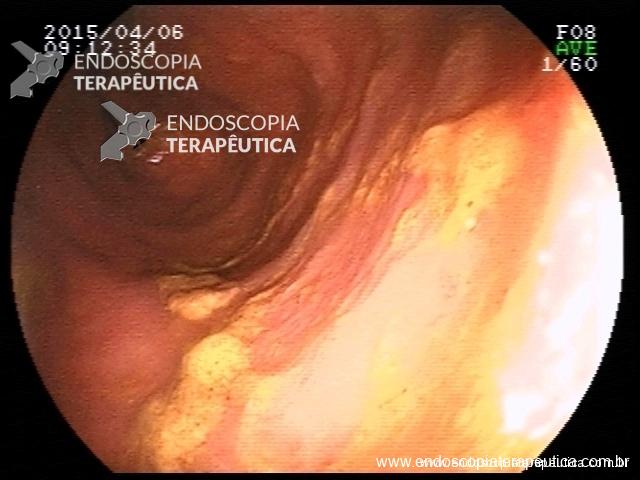
Pólipo Reto – séssil, 25 mm
Pólipo Reto – séssil, 25 mm , cerca de 8 cm de B.A.
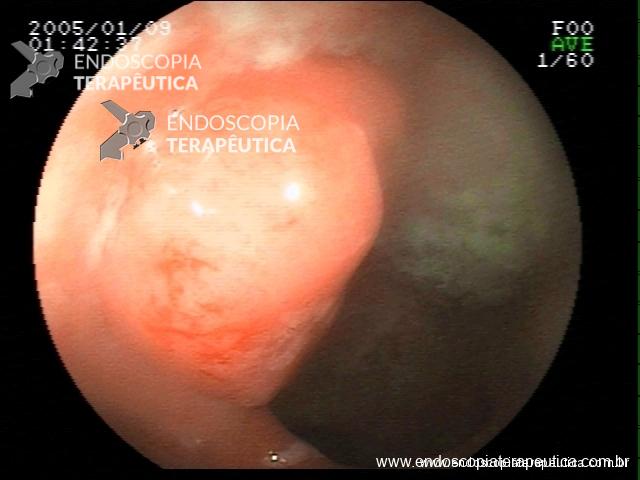
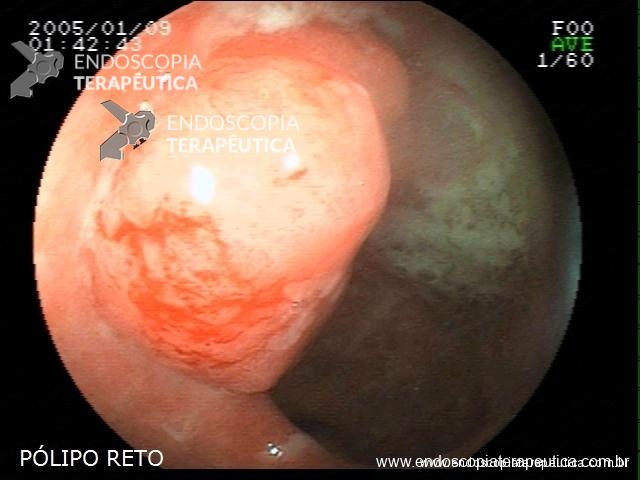
Pólipo Reto
Laudo colonoscopia (outubro/2015): Colonoscopia incompleta com angulação fixa de sigmóide. Colite ulcerativa em atividade moderada (Escore 2 de Clínica Mayo). Pólipo de reto (10 cm de BA). Biópsias (nota :não realizada polipectomia devido a inflamação importante do órgão)
Anátomo patológico da biópsia de pólipo de reto: Adenocarcinoma.
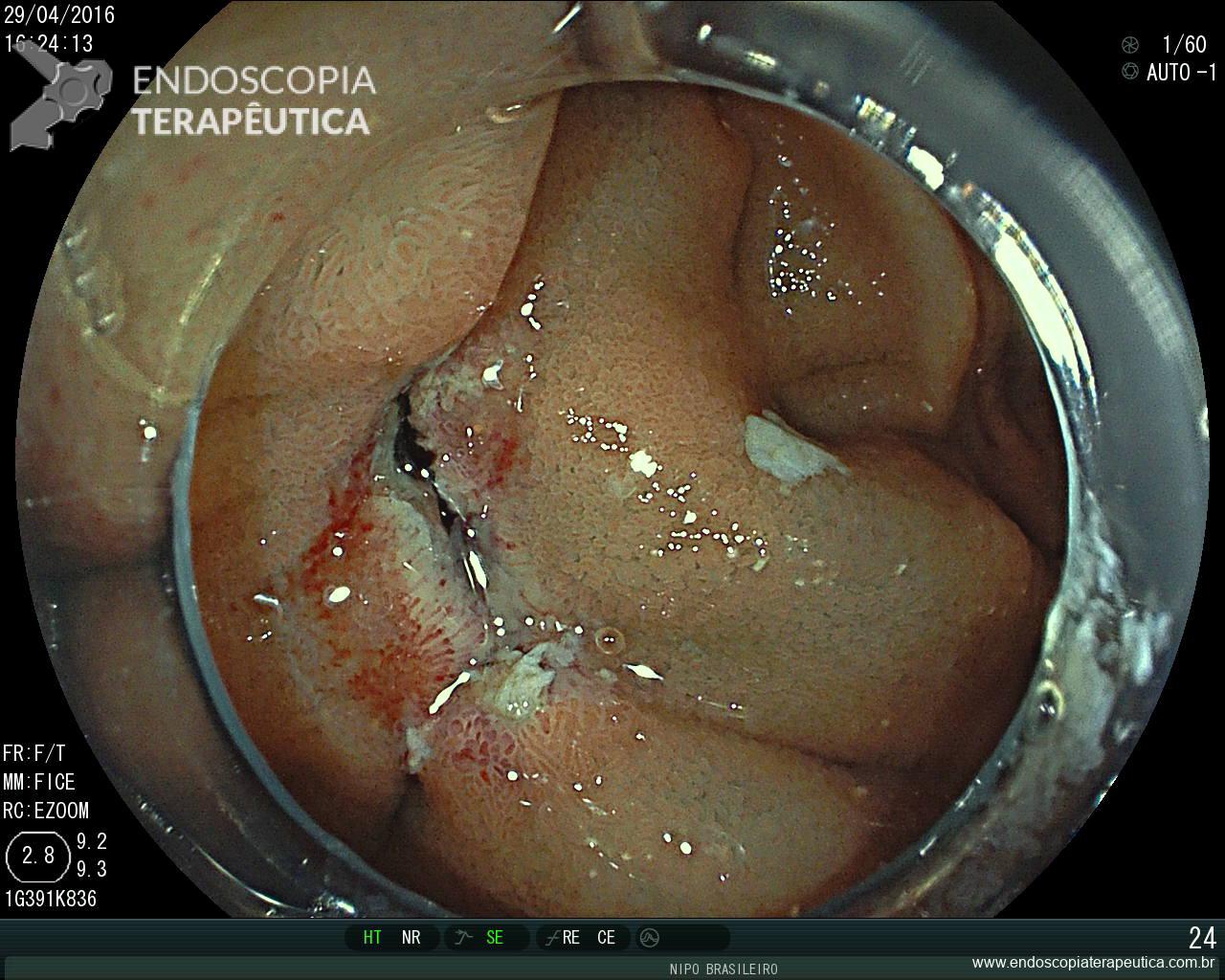
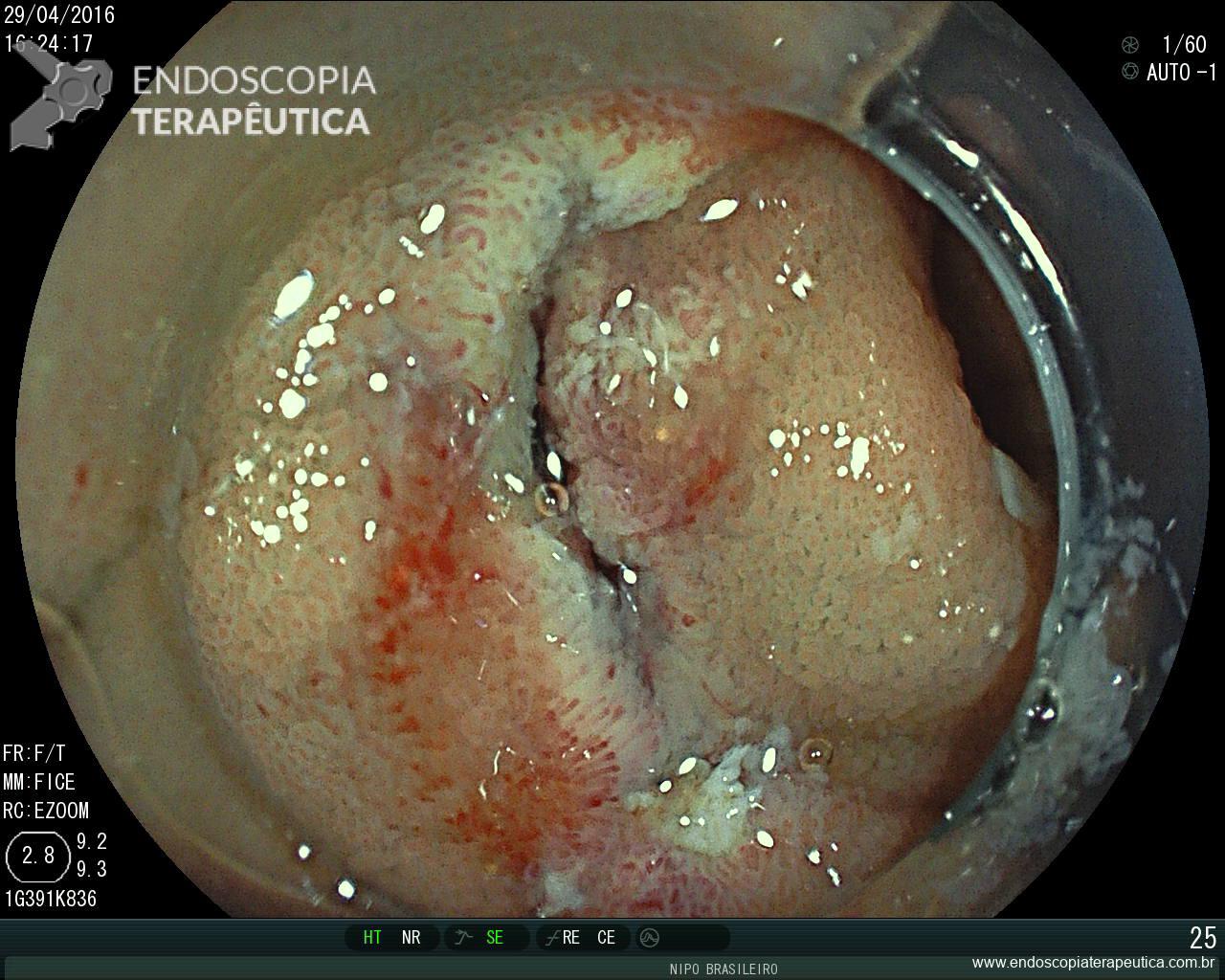
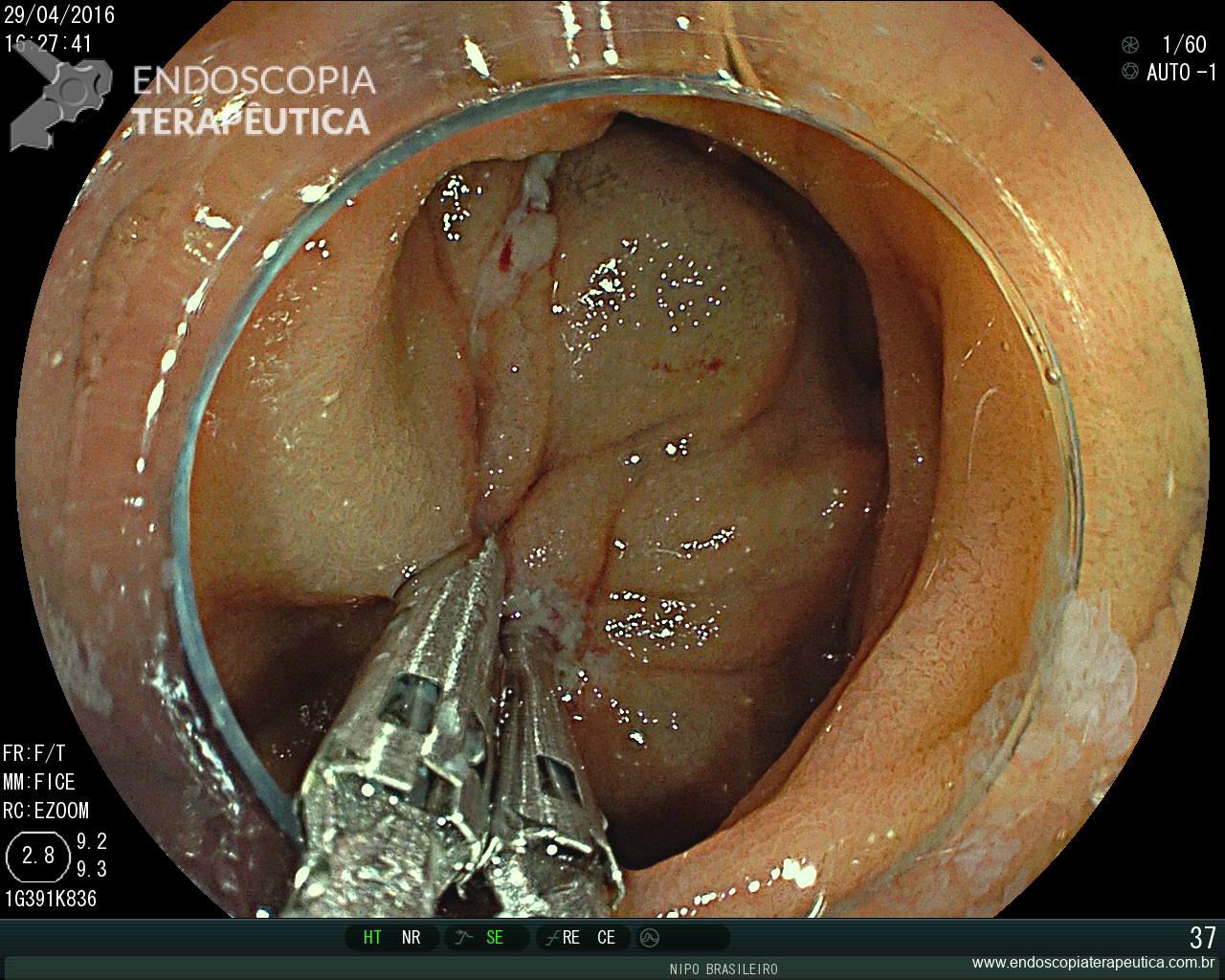
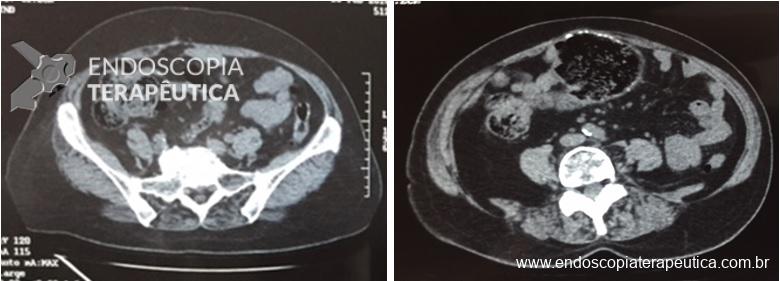
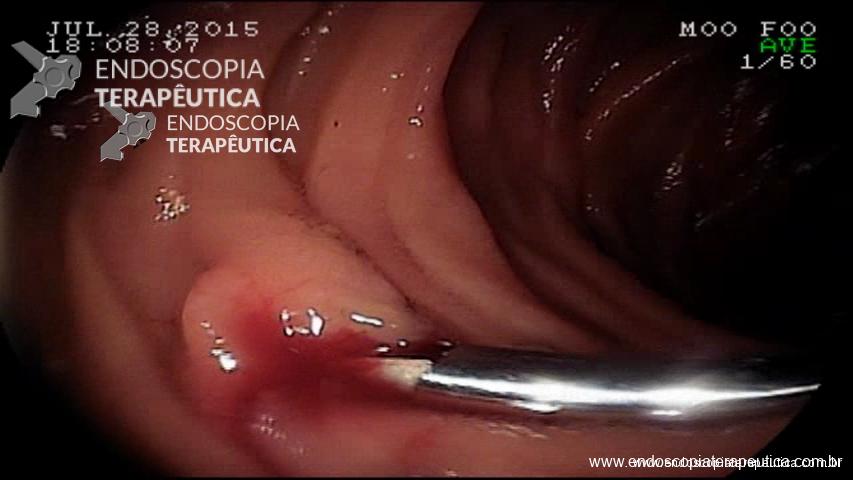
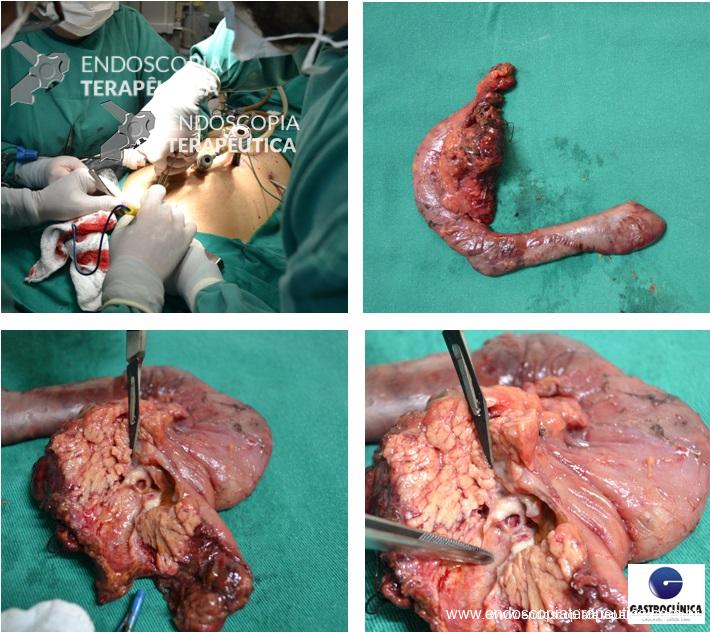
Como não houve resposta ao tratamento clínico, associado ao exame endoscópico de neoplasia, optou-se pela protocolectomia total, que foi realizada sem intercorrências, não sendo realizada “pouch ileal” devido as condições clínicas do paciente (realizada ileostomia terminal). Durante a cirurgia, foi realizada retoscopia, para deter minar que todo o reto havia sido dissecado e seria retirado (fechamento do reto cerca de 2 cm acima da linha pectínea) :
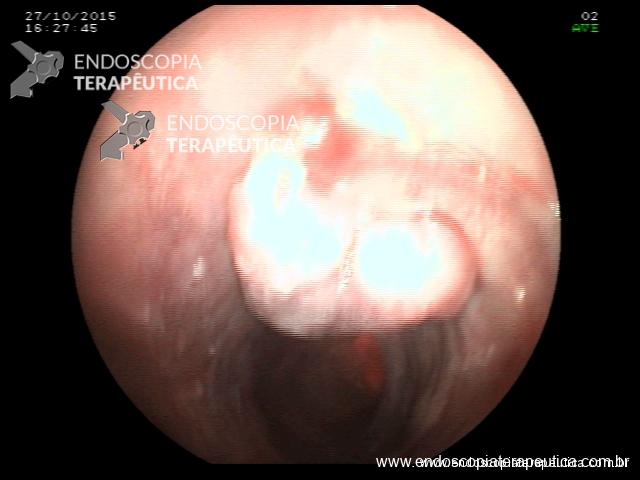
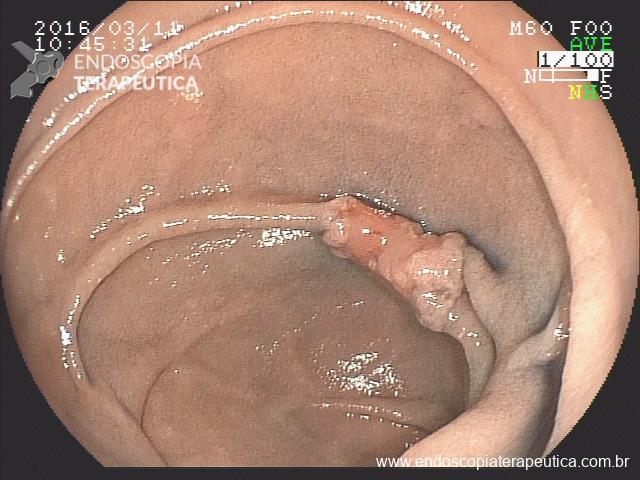
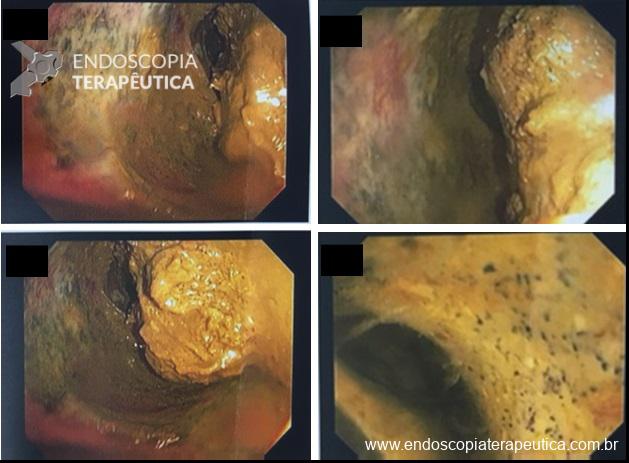
Pólipo- Retoscopia intraoperatória.
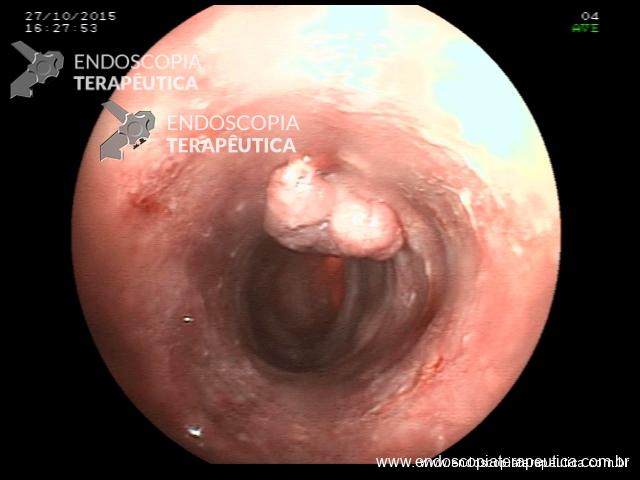
Pólipo- Retoscopia intraoperatória.
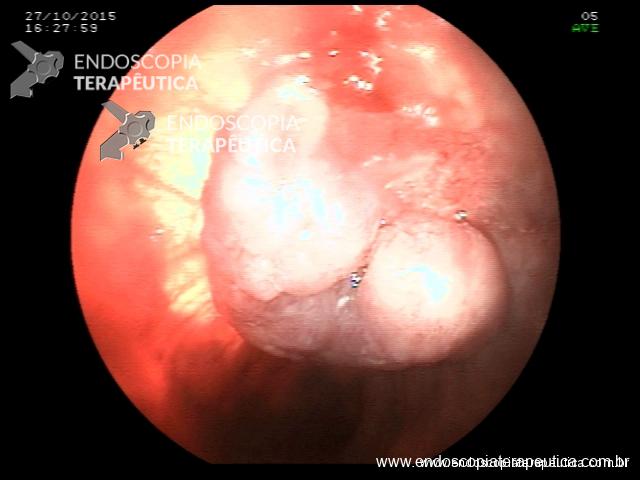
Pólipo- Retoscopia intraoperatória.
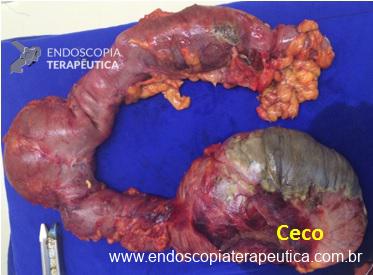
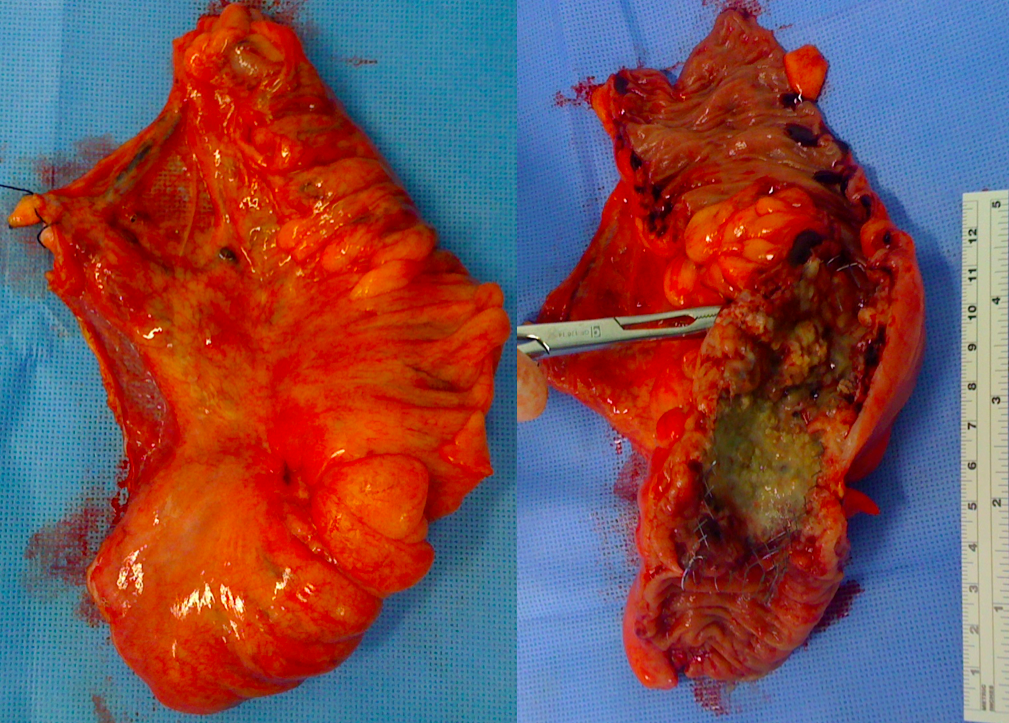
A peça cirúrgica :
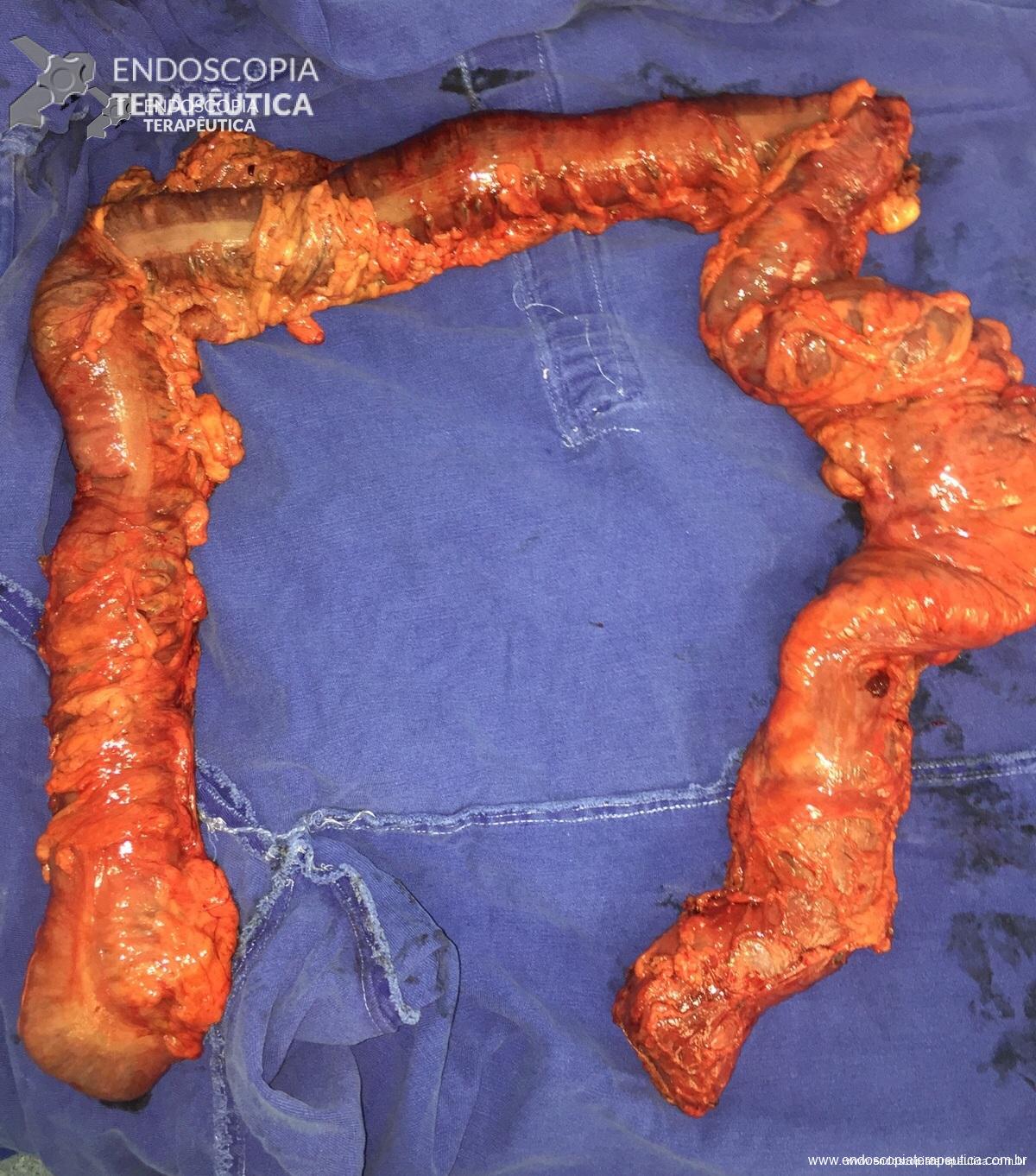
Peça – Protocolectomia
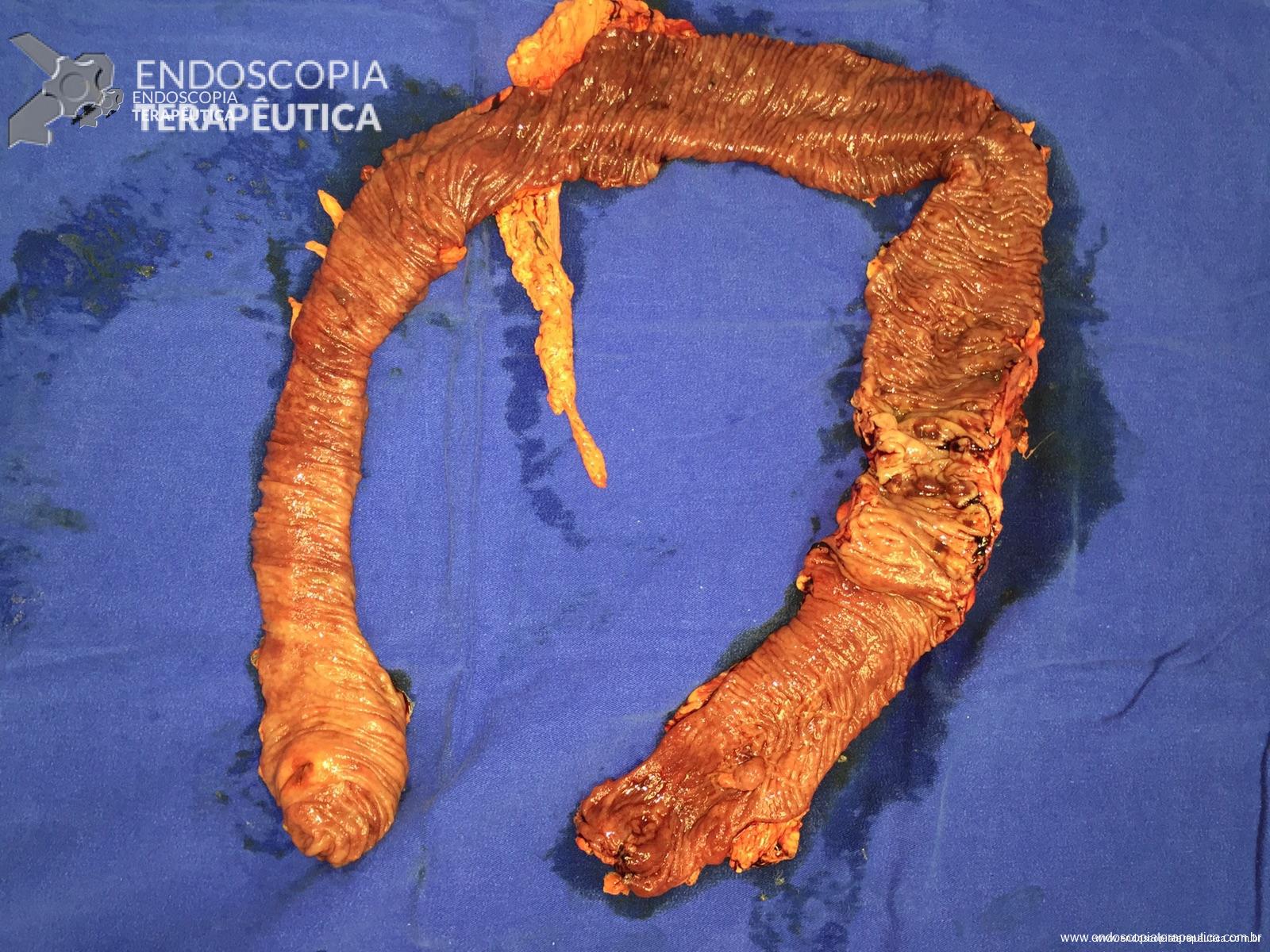
Peça – Protocolectomia – aberta
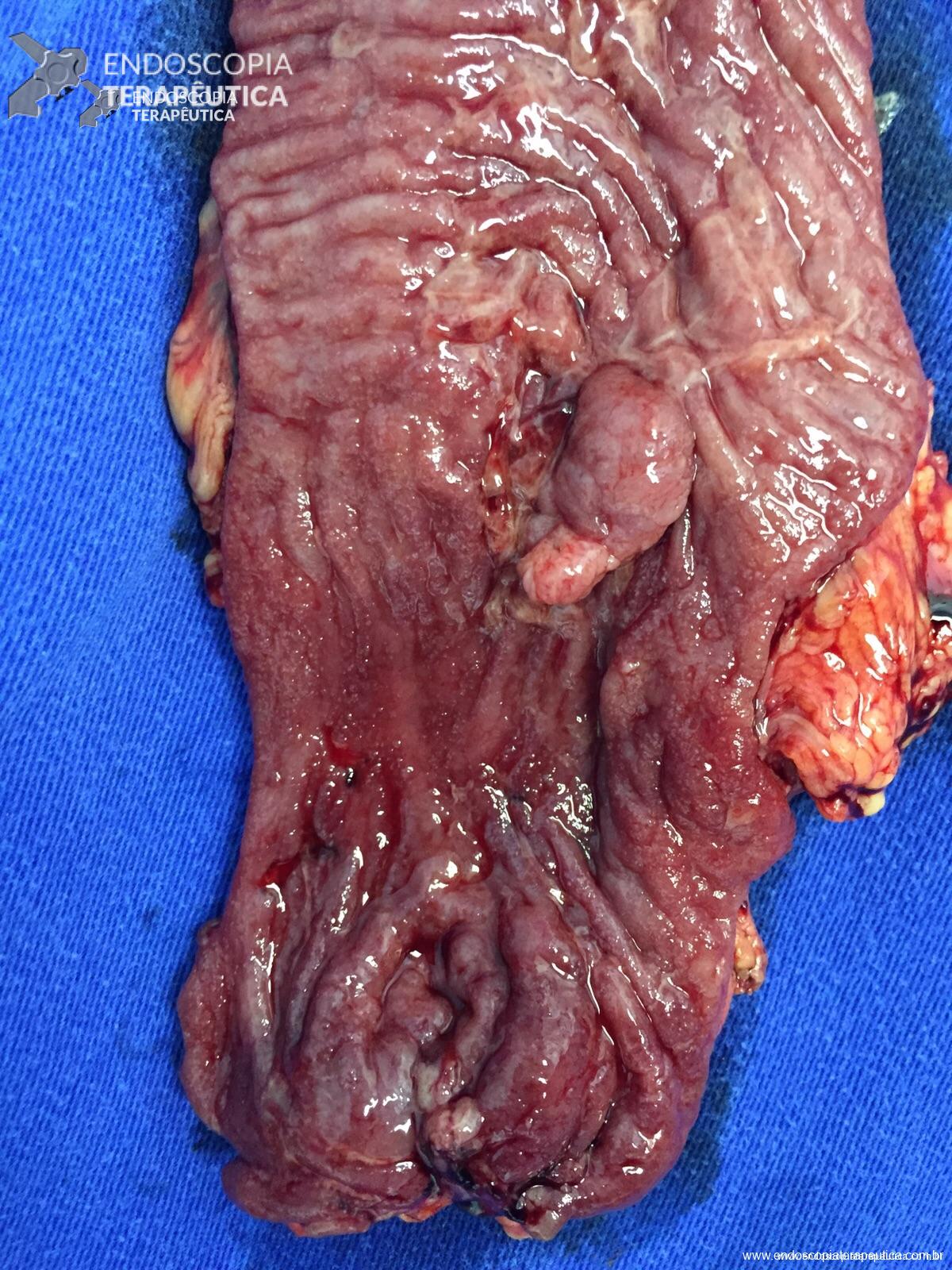
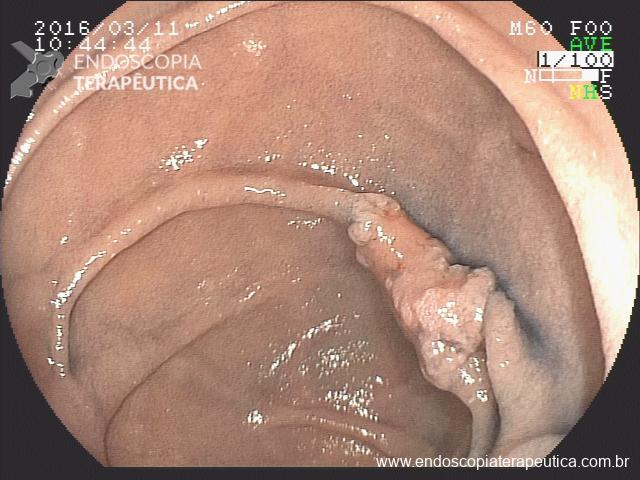
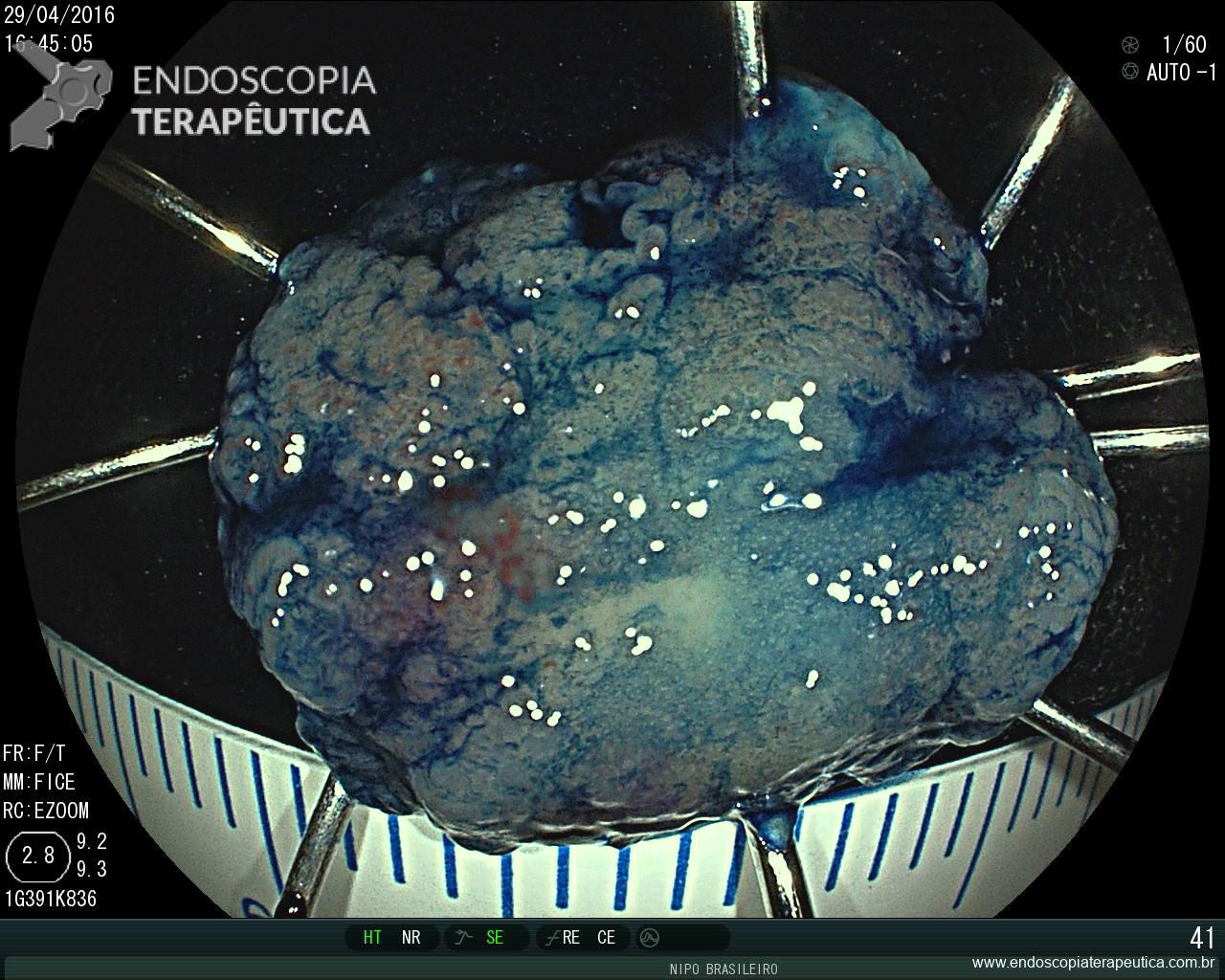
Pólipo reto
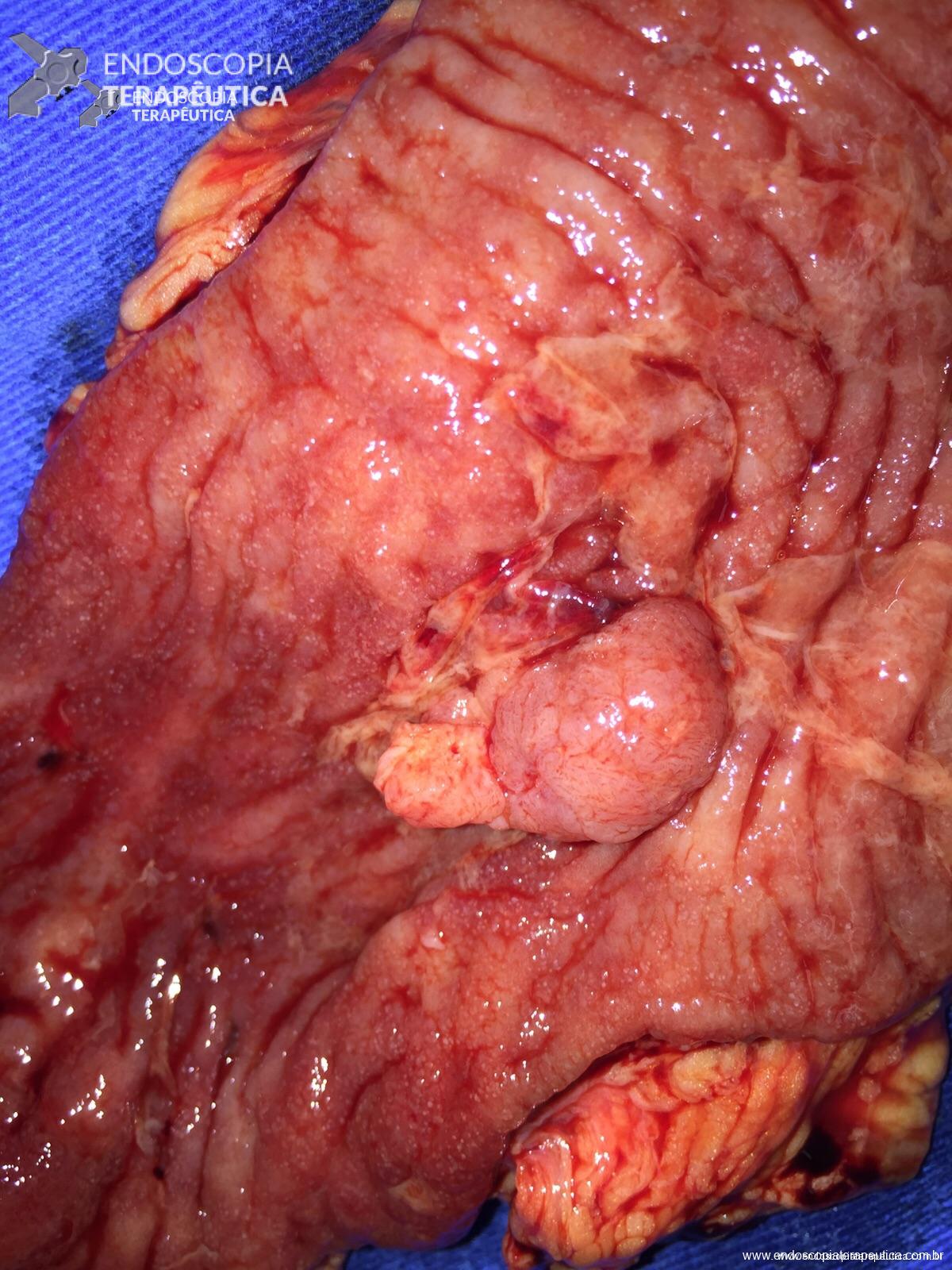
Pólipo reto
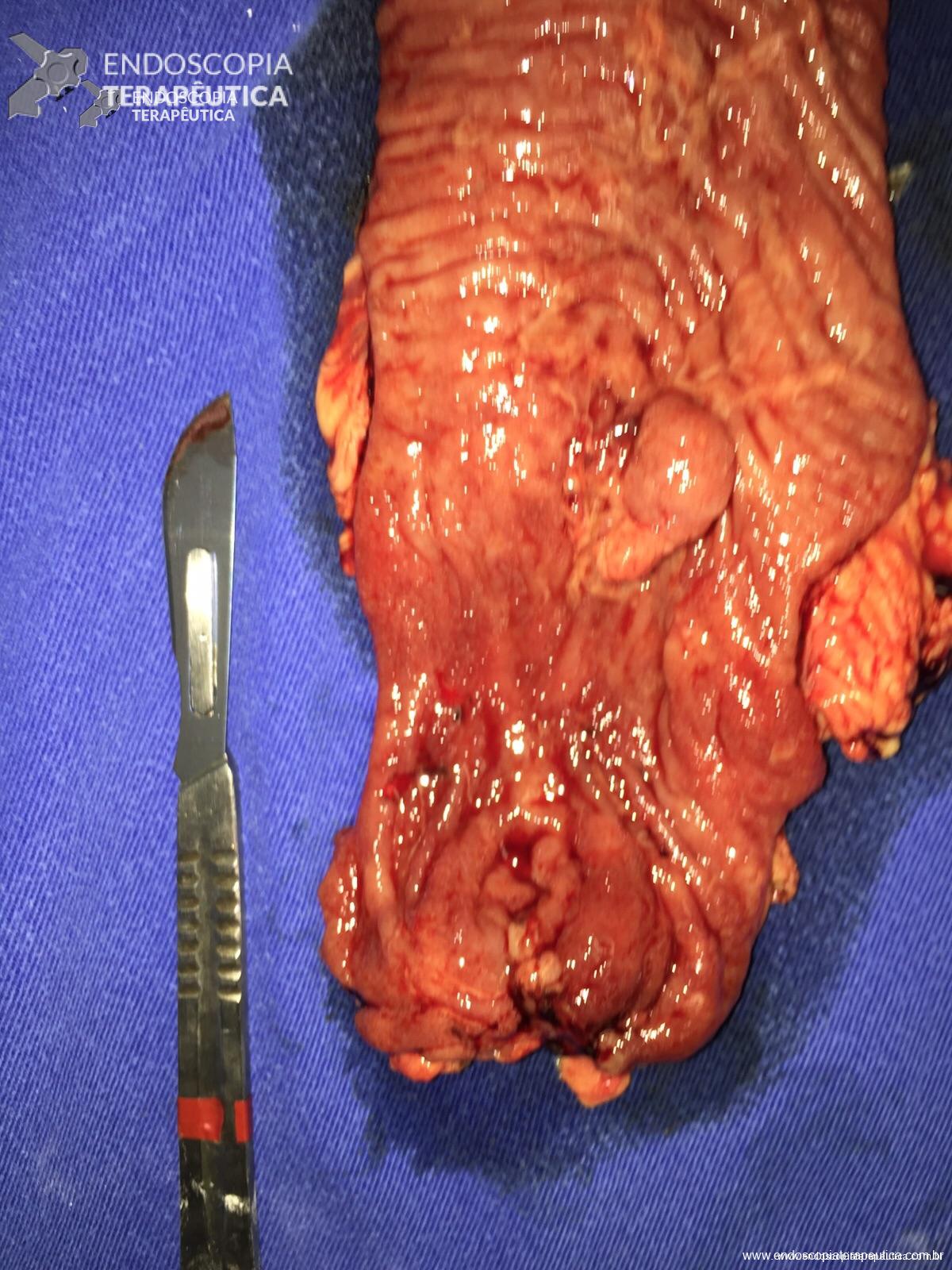
Pólipo reto
Anátomo patológico da peça :
- Adenocarcinoma tubular polipóide de moderado grau nuclear, com invasão da submucosa, sem atingir a muscular própria. Invasão perineural ou angiolinfática não detectada.
- Ausência de metástase em 4o linfonodos isolados.
- Adenocarcinoma microcópico incidental (invadindo superficialmente a submucosa)
- Retocolite ulcerativa idiopática em intensa atividade comprometendo todo o cólon e apêndice cecal)
- Linfadenite crônica inespecífica.
- Margens livres.
Paciente sem encontra em pós operatório, com boa recuperação, teve breve internação no 10 po por desidratação – ileostomia), aguardando consulto com oncologista para acompanhamento clínico.
Nota : Escore da Clínica Mayo para achado endoscópico em doença inflamatória intestinal:
Zero = Normal ou inativa
1 = Doença leve (enantema, perda de padrão vascular, leve friabilidade)
2 = Doença moderada (enantema evidente, perda de padrão vascular, friabilidade, erosões)
3 = Doença grave (sangramento espontâneo, ulceraçõe)
Imagens gentilmente cedidas pelo Prof. Dr. Fábio Vieira Teixeira – Gastrosaúde – Marília – SP
Veja mais :
Como realizar cromoscopia no rastreamento de displasia em casos de doença inflamatória intestinal?
DIRETRIZES – SCENIC – Consenso internacional sobre o rastreamento e manejo de displasia na doença inflamatória intestinal