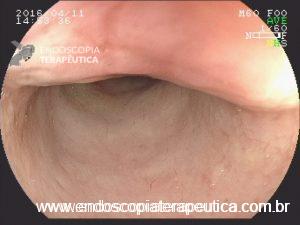
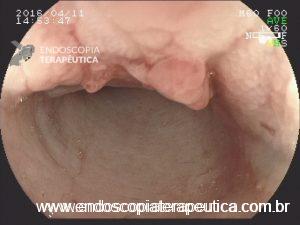
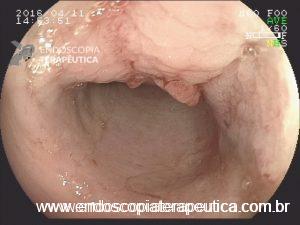
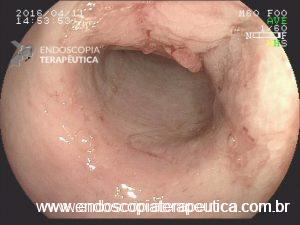
Pâncreas anular
Paciente feminina, 42 anos, com histórico de 8 meses de dor abdominal, localizada em todo abdome superior, predominantemente pós-prandial, associada à empachamento e vômitos tardios, com alivio dos sintomas após os vômitos. Relata ainda raros episódios de diarreia. Perdeu 9Kg no período, reduzindo seu peso de 57 para 48 Kg.
Solicitada endoscopia digestiva alta para investigação. Foram realizados dois exames, no primeiro foi identificado grande volume de estase gástrica, com resíduos sólidos, não aspiráveis, que determinou interrupção do exame pelo risco de broncoaspiração. Para o segundo exame fez uso de dois dias de dieta liquida exclusiva como preparo.
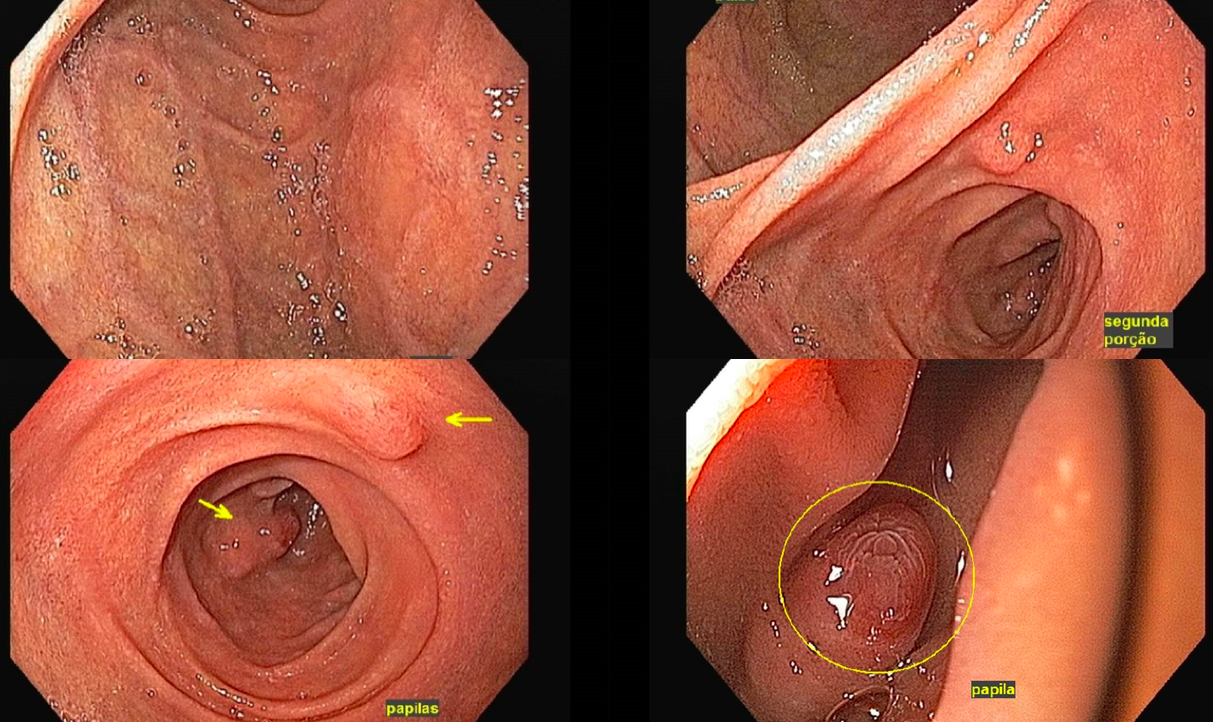
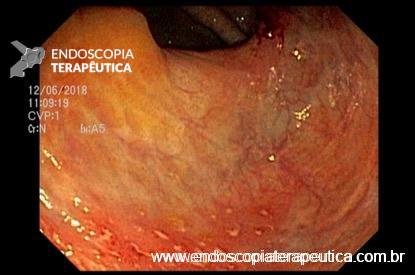
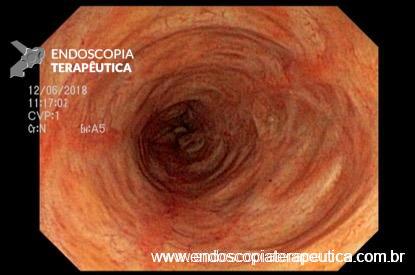
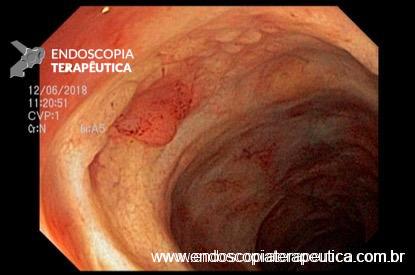
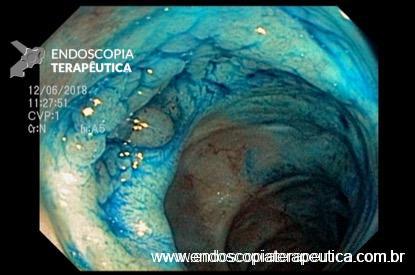
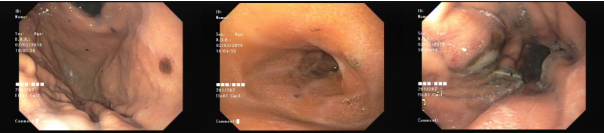
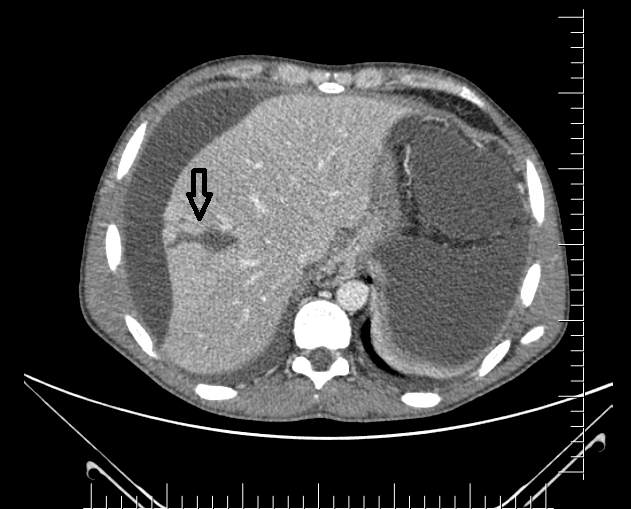
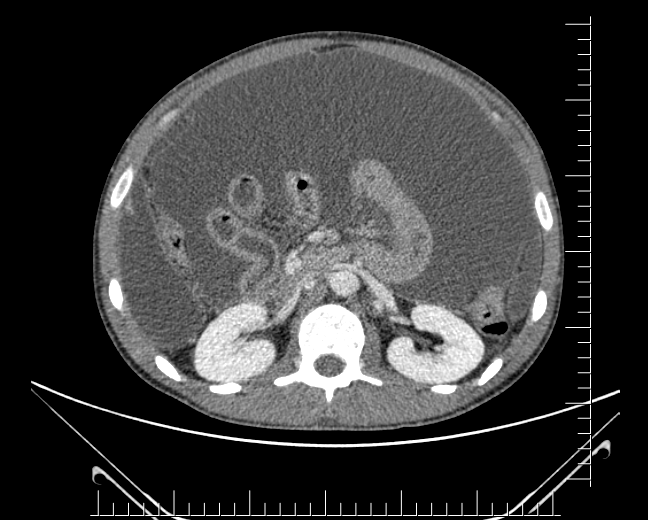
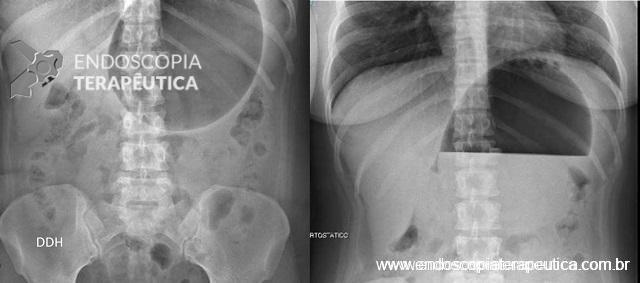
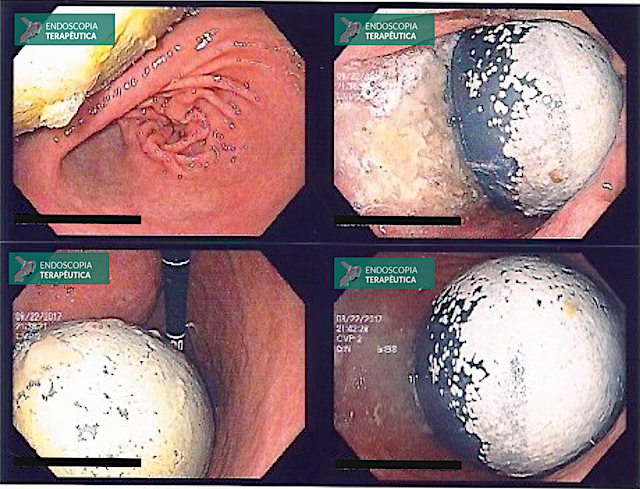
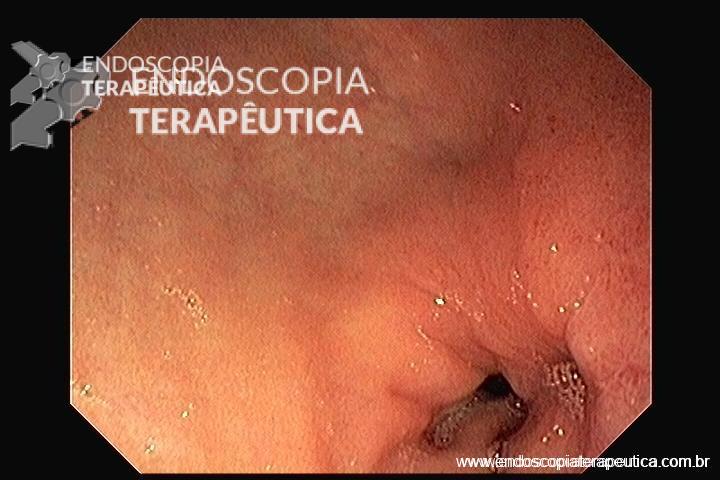
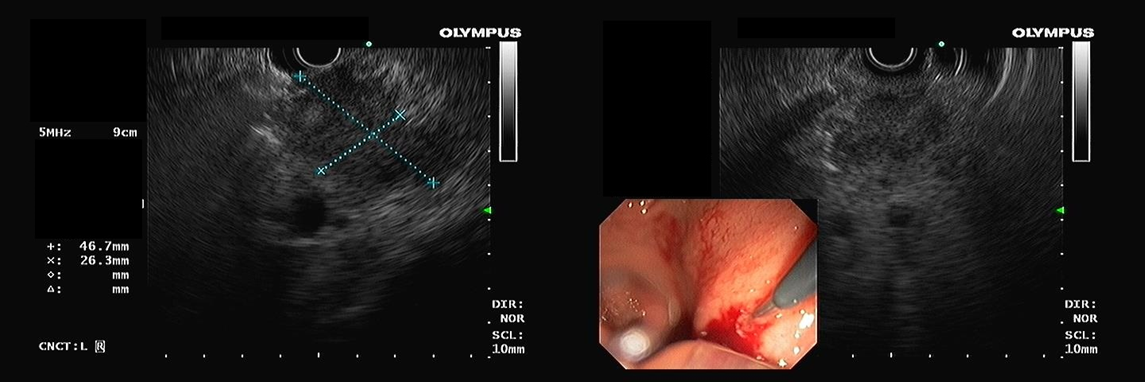
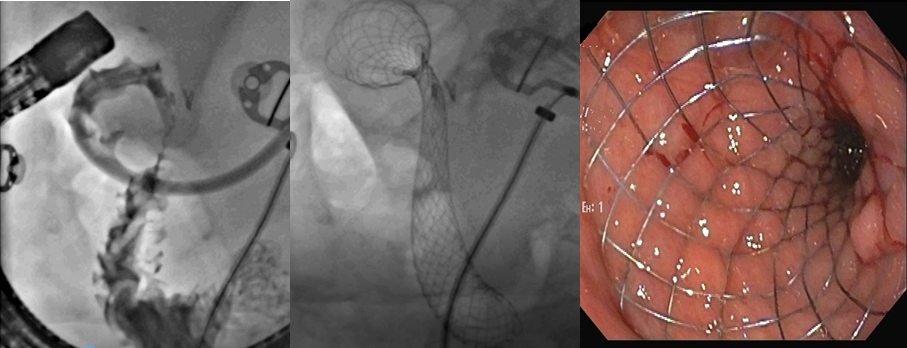
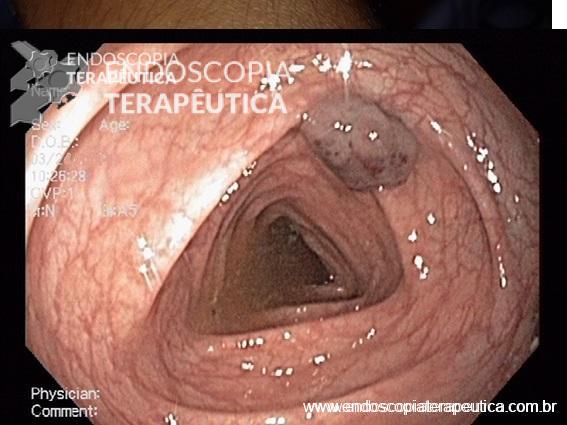
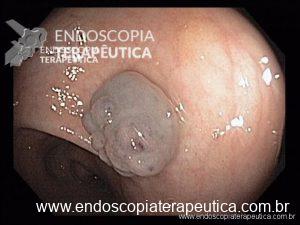
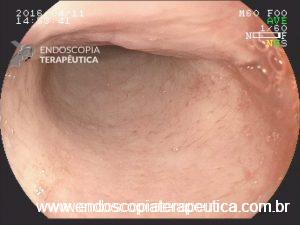
Achado estômago de volume aumentado, bulbo dilatado e estenose da segunda porção que permitia a passagem justa do aparelho de 9,8mm.
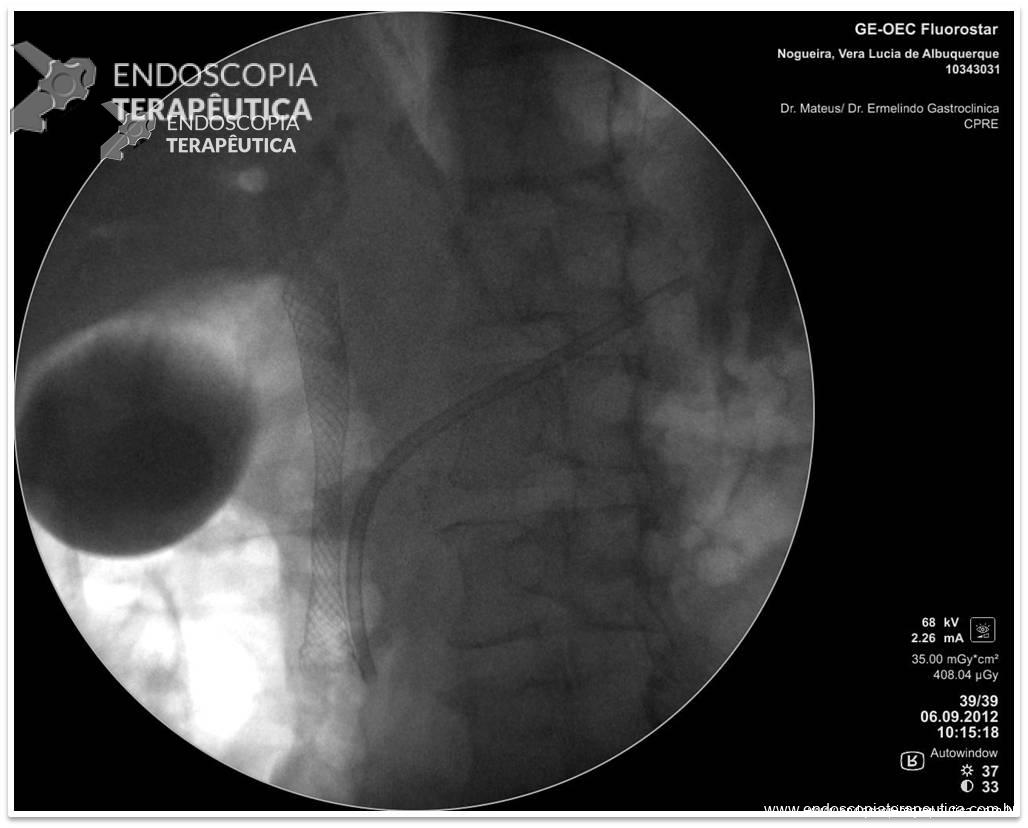
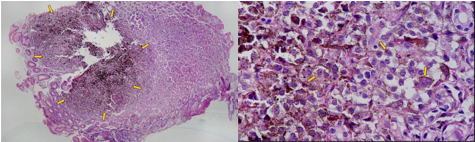
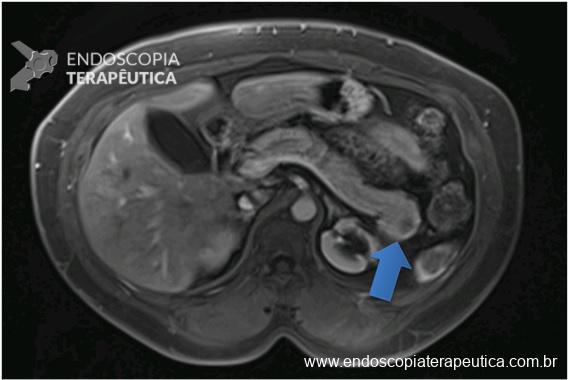
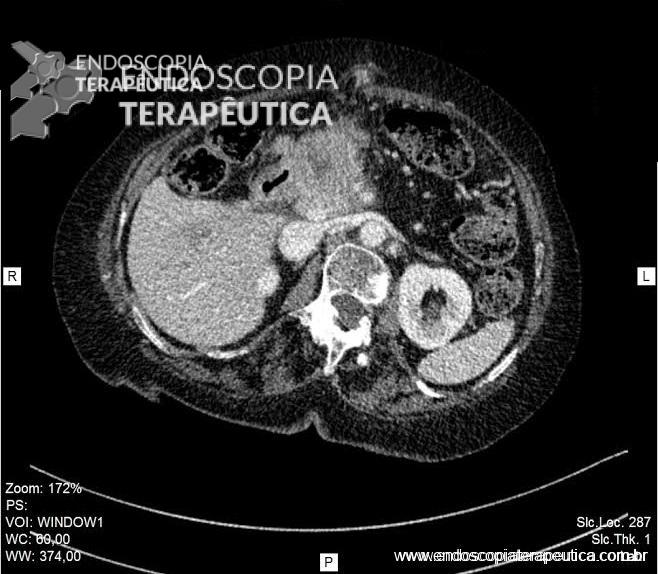
Com a identificação da estenose da segunda porção foi solicitada tomografia de abdome total, que identificou o pâncreas anular.
Revisão:
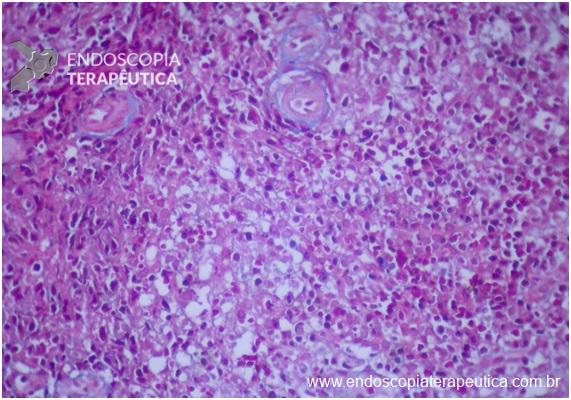
O pâncreas anular é uma anomalia congênita rara, na qual há um anel de tecido pancreático circulando a segunda porção duodenal. Consequência de falha na rotação completa do broto pancreático ventral durante o período embrionário.
Por se tratar de problema congênito acreditava-se que a grande maioria se manifestava na infância, com obstrução duodenal; contudo algumas séries de casos tem demonstrado até 50% de acometimento de adultos, com sintomas de dor, pancreatite ou massa na cabeça do pâncreas. Estima-se que até dois terços dos portadores dessa condição permanecerão assintomáticos a vida toda.
Habitualmente os sintomas ocorrem com obstrução duodenal na infância ou dor no adulto, principalmente nas terceira e quarta décadas de vida; o único relato na literatura de paciente que apresentou sintomas nas duas fases da vida é de um brasileiro atendido no Grupo de Cirurgia das Vias Biliares e Pâncreas do Departamento de Gastroenterologia do Hospital das Clinicas da Faculdade de Medicina da USP. Dessa forma, o caso aqui relatado, foge do lugar comum, com predomínio de sintomas obstrutivos no paciente adulto.
O tratamento dos sintomas na infância consiste na derivação: duodeno jejunal, gastro jejunal ou duodeno duodenal. A secção do anel foi totalmente abandonada pela ocorrência de pancreatites e fístulas duodenais em incidência proibitiva.
No adulto a abordagem mais frequente envolve a pancreatoduodenectomia com incisão cefálica para remoção dos cálculos, seguida de oclusão com alça jejunal para garantir a drenagem adequada do segmento anular. Porém parece haver uma tendência a favor da realização da duodenopancreatectomia com preservação pilórica, já que nessa fase os sintomas costumam estar relacionados à ocorrência de pancreatite cefálica por dificuldade de drenagem do segmento com vício rotacional, dificuldade essa que por vezes não é plenamente resolvida pela pancreatoduodenectomia. Além disso há que se atentar aos relatos de neoplasias peri ampulares associadas ao pâncreas anular, há relatos de cinco casos de neoplasia de papila e três de cabeça de pâncreas.
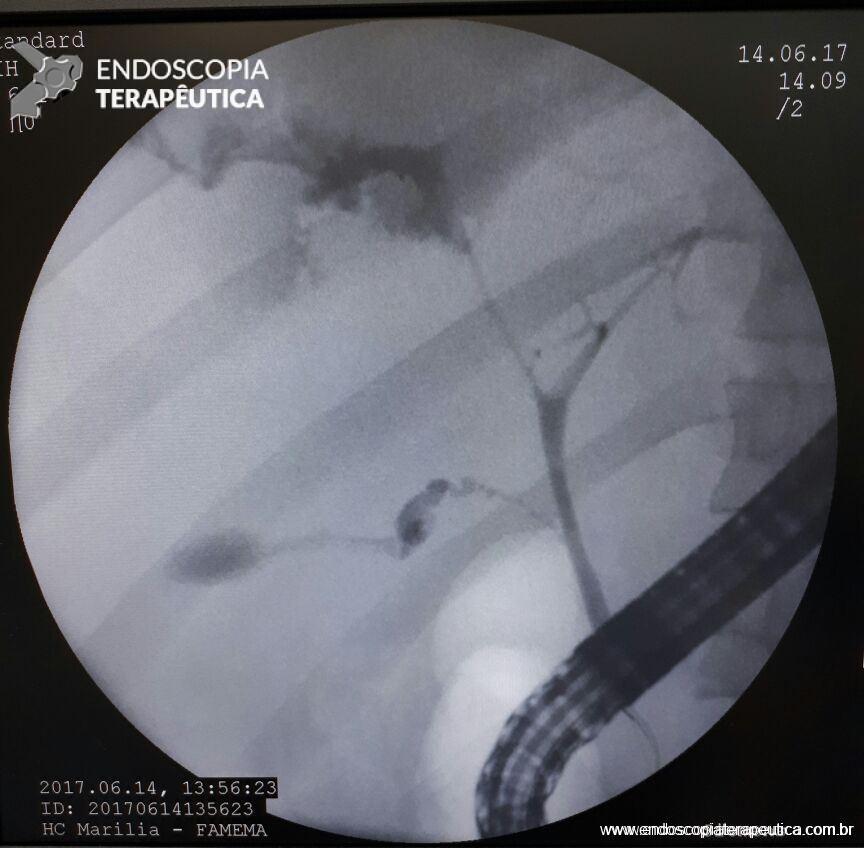
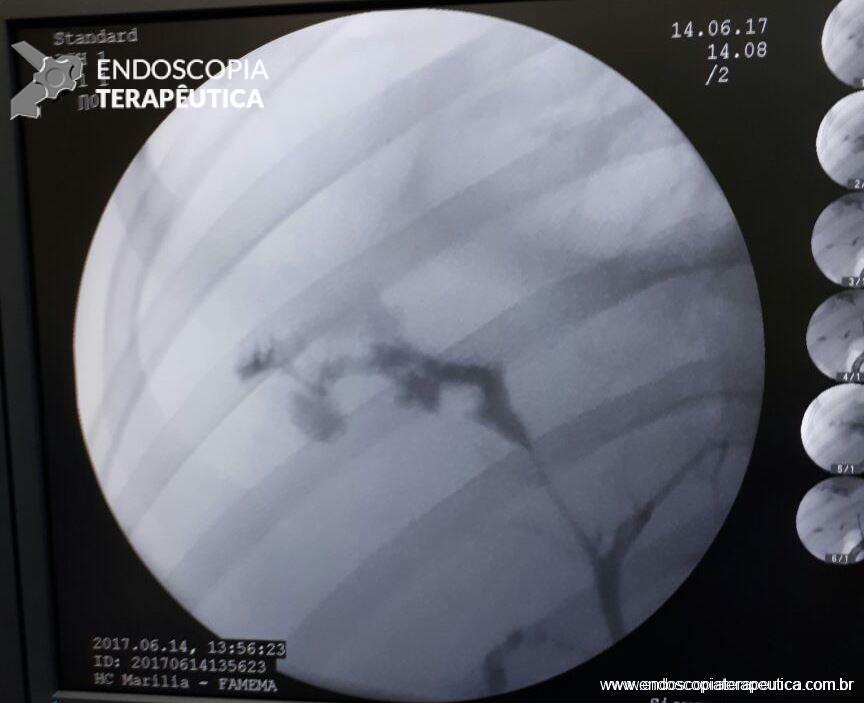
A pancreatografia endoscópica tem sua atuação limitada pela presença de estenose duodenal ou pela má formação em si. Durante um período foi considerado método diagnóstico valioso mas atualmente já foi plenamente substituído pela ressonância.
Existe uma classificação, proposta por Yogi et al, que divide os tipos de pâncreas anular em 6, conforme a drenagem do ducto de Wirsung, mas até o momento ela não tem utilidade clínica.
Diante de um bulbo dilatado e alongado com estreitamento da segunda porção duodenal devemos lembrar dessa entidade que na maioria das vezes passa sem diagnóstico (considerando sempre que a endoscopia não é o exame de eleição para o diagnóstico).
Referencias:
- Green JD Fieber SS, Buniak B. Annular pancreas with dilated biliary and pancreatic ducts. Am J Gastroenterol 1993;88:467-8
- Brickford BJ, Williamson JCF Annular pancreas. Br J Surg 1952;39:49-52
- Cunha JE1, de Lima MS, Jukemura J, Penteado S, Jureidini R, Patzina RA, Siqueira SA. Unusual clinical presentation of annular pancreas in the adult. 2005;5(1):81-5. Epub 2005 Mar 16.
- Yogi Y, Shibue T, Hashimoto S. Annular pancreas detected in adults, diagnosed by endoscopic retrograde cholangiopancreatography: report of four cases. Gastroenterol Jpn 1987;22:92-9
- Chen YC, Yeh CN, Tseng JH. Symptomatic adult annular pancreas. J Clin Gastroenterol 2003;36:446-50
…………………………………………………………………………………………………………..
Como citar esse artigo:
Lima MS. Pâncreas anular. Endoscopia Terapêutica; 2018. Disponível em: https://endoscopiaterapeutica.net/pt/casosclinicos/pancreas_anular/