Perfuração na Colonoscopia: Cuidados e Manejo
Introdução
O câncer colorretal (CCR) se trata de uma preocupação global com incidência ascendente com o decorrer dos anos, chegando a uma estimativa do número atual de 1.960.000 chegar a 3.600.000 casos em 2050 segundo a Organização Mundial da Saúde (OMS) [1]. A colonoscopia tem um papel importante no diagnóstico do CCR e também para diminuir sua incidência e mortalidade através do tratamento de afecções colorretais através de polipectomias e ressecções de lesões pré-malignas [2, 3].
Como em todo ato médico intervencionista, podem ocorrer eventos adversos inerentes a qualquer procedimento, e no caso das colonoscopias são: náuseas, vômitos ou distensão abdominal pelo preparo intestinal; hipotensão arterial, bradicardia, depressão respiratória e broncoaspiração pela sedação; dor abdominal, sangramento e perfuração pelo procedimento.
Cada paciente é um indivíduo particular, podendo ter anatomia variada congênita ou por cirurgias prévias, sendo que os dispositivos de endoscopia e colonoscopia seguem um design para um biotipo padrão. Como conseguinte, complicações como a perfuração podem ocorrer independente da técnica e expertise do endoscopista. As perfurações são efeitos adversos raros, inerentes a qualquer procedimento endoscópico, potencialmente graves e sua incidência estimada globalmente é de 0,016 a 0,8% para colonoscopias diagnósticas e 0,02 a 8% para colonoscopias terapêuticas [4].
Os mecanismos associados às perfurações de cólon após colonoscopia são:
- trauma direto ocasionado pelo movimento progressivo do colonoscópio;
- pressão lateral na parede do cólon decorrente de alças do aparelho;
- passagem do colonoscópio por áreas doentes (estenoses, tumores ou divertículos);
- barotrauma por insuflação excessiva de ar;
- aplicação de corrente elétrica em ressecções endoscópicas.
Aproximadamente 45-60% das perfurações são diagnosticadas durante o procedimento e o restante é reconhecido após o exame com base em sinais e sintomas clínicos que se manifestam geralmente em até 48h como dor abdominal importante com distensão abdominal, sinais de peritonite, taquicardia, leucocitose e febre [4], ou identificados através de exames de imagem como radiografia simples ou tomografia computadorizada (TC) com sinais de pneumoperitônio. Um dos pontos mais críticos do manejo da perfuração tardia é o tempo do diagnóstico, já que a mortalidade nessas condições pode chegar a 5-25% [3,4].
Clique aqui para mais informações de perfurações de trato gastrointestinal alto.
Manejo
A depender de diferentes fatores, visando minimizar a morbimortalidade da perfuração por colonoscopia e se baseando na diretriz da World Society of Emergency Surgery [4], a conduta varia conforme diferentes cenários apresentados a seguir.
Suspeita de perfurações não identificadas durante a colonoscopia
Após colonoscopias diagnósticas ou terapêuticas recentes, devem ser orientados a procurar o pronto socorro e serem investigados para perfuração intestinal por exames laboratoriais e de imagem os pacientes que apresentem os seguintes sintomas:
- dor abdominal persistente e refratária a sintomáticos;
- distensão abdominal importante fora do habitual;
- febre e calafrios;
- sangramento retal.
Os marcadores bioquímicos solicitados no caso de suspeita de perfuração são essencialmente leucograma e proteína C reativa. A complicação pode ser confirmada com a demonstração de ar livre intra-peritoneal ou extra-peritoneal. A TC possui maior sensibilidade do que as radiografias abdominais para detectar pneumoperitônio.
Perfurações identificadas durante a colonoscopia
Caso a perfuração seja detectada durante o procedimento pelo endoscopista, os seguintes detalhes das informações ajudam na tomada de decisão:
- Indicação de colonoscopia (ou seja, diagnóstica ou terapêutica);
- Doença cólica associada (por exemplo, estenoses, pólipos, tumores);
- Estado geral do paciente e presença de comorbidades;
- Tipo de gás usado para insuflação;
- Qualidade da preparação do cólon;
- Hora da ocorrência da perfuração;
- Localização e tamanho da lesão;
- Se houve intervenção endoscópica pretendida ou sucedida.
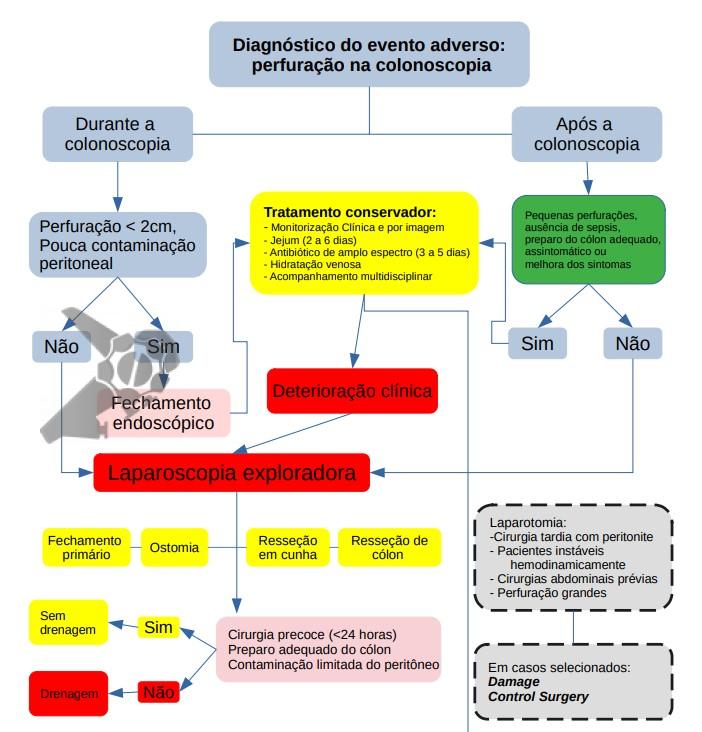
O tratamento endoscópico pode ser considerado como uma abordagem inicial se for viável dentro de 4 horas após o procedimento, com paciente estável e pouca contaminação peritoneal, a depender:
- Perfurações Menores que 2 cm: avaliar fechamento primário por via endoscópica com hemoclipes associado ou não a terapia a vácuo endoscópico, internação, jejum, hidratação endovenosa e antibioticoterapia por 3-5 dias com cobertura de Gram negativo e anaeróbio.
- Perfurações Maiores que 2 cm: referir para a cirurgia. Pode-se de acordo com experiência do endoscopista e os recursos locais, características dos pacientes e localização da lesão avaliar a possibilidade de fechamento primário por via endoscópica e, seguir com mesmo processo das perfurações menores que 2 cm.
O manejo não operatório, conservador, das perfurações pode ser apropriado em pacientes selecionados, incluindo pacientes que estão hemodinamicamente estáveis, sem sepse, com dor localizada e sem líquido livre em exame de imagem. A TC abdominal é sugerida para ajudar a descartar peritonite ou formação precoce de abscesso. Um diagnóstico diferencial importante é a síndrome pós-coagulação.
Perfurações tardias
Em casos de perfurações confirmadas não identificadas durante a colonoscopia, deve-se avisar imediatamente a equipe de cirurgia e endoscopia, seguida de internação hospitalar, em UTI a depender do estado e comorbidade do paciente, e avaliar necessidade de intervenção cirúrgica.
Pacientes com pequenas perfurações, ausência de sinais de sepse e peritonite, preparo de cólon adequado, assintomático ou com melhora dos sintomas:
- internação;
- jejum por 2-6 horas;
- hidratação endovenosa;
- antibioticoterapia com cobertura de Gram negativo e anaeróbio por 3-5 dias.
A cirurgia de emergência é recomendada quando o paciente desenvolve sinais e sintomas de peritonite, em casos de deterioração clínica, suspeita de grande perfuração, falha no manejo conservador, preparo intestinal inadequado ou na presença de doença cólica subjacente que requeira cirurgia.
Fluxograma do Manejo da Perfuração na Colonoscopia
Referências
- Dados de Cancer Tomorrow da International Agency for Research on Cancer, da World Health Organization. https://gco.iarc.fr/tomorrow/en.
- Zauber AG, Winawer SJ, O’Brien MJ, et al. Colonoscopic polypectomy and long-term prevention of colorectal-cancer deaths. N Engl J Med. 2012 Feb 23;366(8):687-96. doi: 10.1056/NEJMoa1100370. PMID: 22356322; PMCID: PMC3322371.
- Lee J, Lee YJ, Seo JW, et al. Incidence of colonoscopy-related perforation and risk factors for poor outcomes: 3-year results from a prospective, multicenter registry (with videos). Surg Endosc 37, 5865–5874 (2023). https://doi.org/10.1007/s00464-023-10046-5.
- de’Angelis N, Di Saverio S, Chiara O, et al. 2017 WSES guidelines for the management of iatrogenic colonoscopy perforation. World J Emerg Surg. 2018 Jan 24;13:5. doi: 10.1186/s13017-018-0162-9. PMID: 29416554; PMCID: PMC5784542.
Como citar este artigo
Santos JB, Vilela Filho TF, Furuya Júnior CK, Kuga R, Kum AST. Perfuração na Colonoscopia: Cuidados e Manejo. Endoscopia Terapeutica 2024, Vol I. Disponível em: https://endoscopiaterapeutica.com.br/assuntosgerais/perfuracao-na-colonoscopia-cuidados-e-manejo/