Highlights sobre diagnóstico de doença do refluxo gastroesofágico (DRGE) – novo guideline do American College of Gastroenterology (ACG) 2022
“A lot has changed, much remains the same”. Com essa premissa, o American College of Gastroenterology (ACG) publicou o seu mais novo Guideline para diagnóstico e conduta em Doença do Refluxo Gastroesofágico (DRGE) no início de 2022, atualizando as suas recomendações gerais neste tema após quase 10 anos.
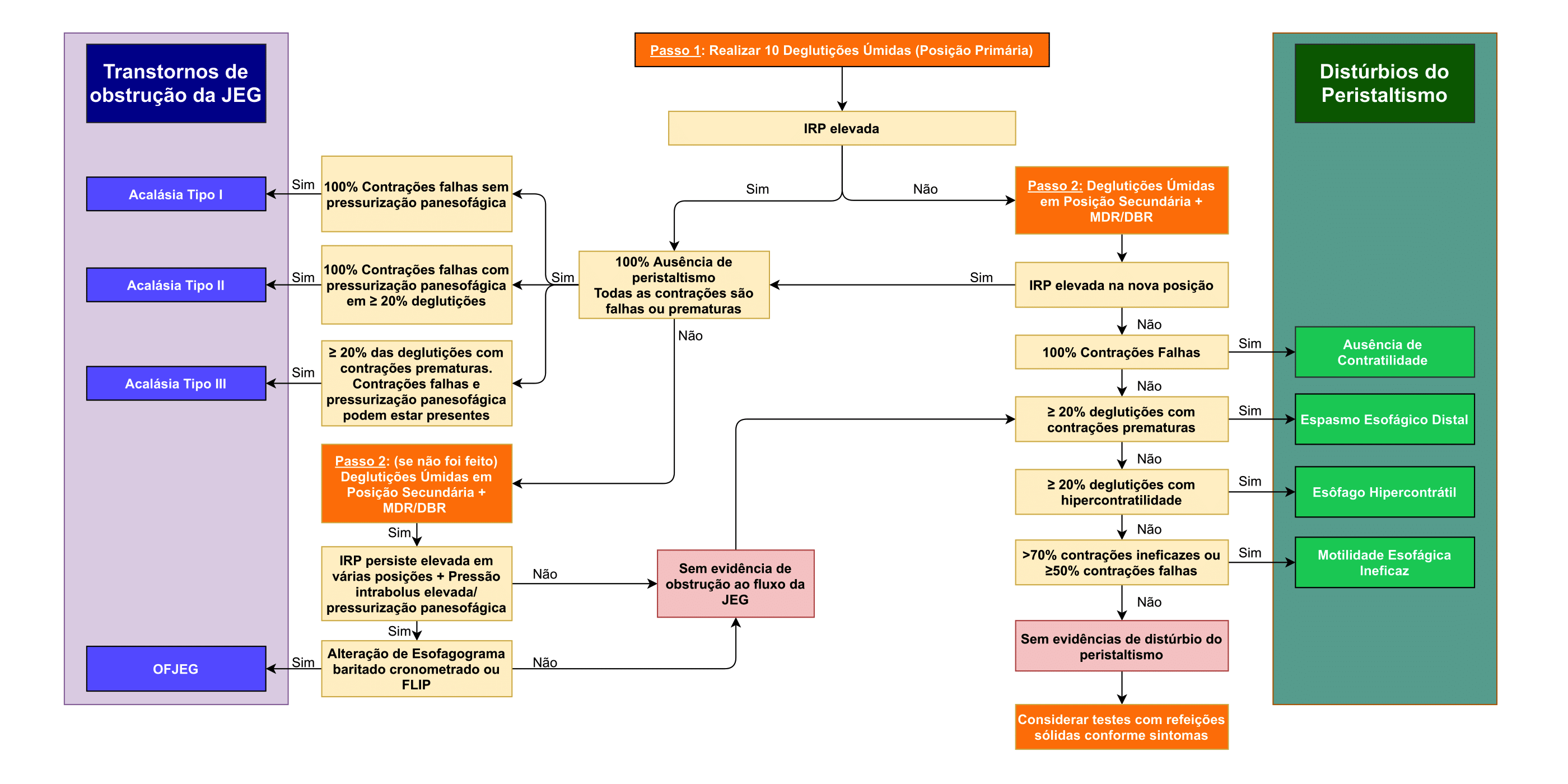
Sabemos que o diagnóstico de certeza de DRGE pode ser desafiador. Não há um padrão-ouro e, portanto, por vezes é necessário que montemos um quebra-cabeça com manifestações clínicas, resposta à terapia, achados endoscópicos e monitorização prolongada do refluxo. A Tabela 1 resume as principais recomendações dessa diretriz, ao passo que o Fluxograma 1 sugere a abordagem sugerida para diagnóstico de DRGE.
Tabela 1: Recomendações diagnosticas
| Abordagem diagnóstica | Comentários | Recomendação ACG 2022 |
| Diagnóstico clínico (sintomas + terapia empírica) | – Pirose e regurgitação são os principais sintomas típicos- Manifestações extra-esofágicas incluem rouquidão, pigarro, tosse crônica, globus, laringite, faringite, fibrose pulmonar e exacerbação de asma. A avaliação deles é desafiadora: mesmo em pacientes com diagnóstico estabelecido de DRGE, pode ser difícil estabelecer que a DRGE é realmente a causa desses problemas | – Para pacientes com sintomas típicos sem sinais de alarme*: prescrever terapia empírica com IBP 1x/dia (em jejum) por 8 semanas – Em pacientes com dor torácica não cardíaca sem pirose: recomendado teste objetivo para DRGE** ao invés de terapia empírica – Sintomas extraesofágicos isolados não são suficientes para diagnóstico de DRGE: é necessário realizar teste objetivo** |
| Esofagograma (EED) | – Em um estudo prospectivo, apenas metade dos pacientes com refluxo anormal no exame baritado apresentavam alteração na pHmetria. | – Não recomendado como teste diagnóstico em DRGE |
| Endoscopia digestiva alta (EDA) | – Esofagite erosiva (EE) grau A de Los Angeles não é suficiente para diagnóstico – EE grau B pode ser diagnóstica se presença de sintomas típicos e resposta ao IBP – EE graus C e D ou Barrett longo (> 3 cm) confirmam o diagnóstico de DRGE |
– Primeiro exame a ser realizado se presença de sinais de alarme* ou em pacientes com múltiplos fatores de risco para Esôfago de Barrett – Realizar se ausência de resposta ao IBP empírico por 8 semanas – Realizar se recidiva dos sintomas após suspensão do IBP – Exame diagnóstico deve ser realizado idealmente 2-4 semanas após suspensão de IBP – Em pacientes com EE graus C e D, deve-se repetir a EDA após terapia para assegurar que houve cicatrização e para avaliar a presença de possível Esôfago de Barrett (que pode ser difícil de detectar em casos de esofagite grave) |
| Manometria esofágica | – Pode avaliar alterações de motilidade associadas à DRGE (hipotonia da junção esofagogástrica e motilidade esofágica ineficaz), mas não são achados específicos | – Não recomendada como teste diagnóstico em DRGE – Necessária antes de exames de monitorização de refluxo para definir a posição da sonda – Necessária antes de indicar procedimentos antirrefluxo, principalmente para descartar acalásia |
| Monitorização prolongada de refluxo (pHmetria e impedâncio-pHmetria) | – A variável mais importante é o tempo total de exposição ácida – O uso de sondas de pHmetria com dois canais para documentar o refluxo em esôfago proximal é questionável (resultados muito variáveis) |
– Realizar SEM IBP por pelo menos 7 dias se endoscopia sem evidência objetiva de DRGE*** – Realizar EM USO DE IBP se já há evidência objetiva de DRGE*** para avaliar sintomas refratários (preferencialmente a impedâncio-pHmetria, pois permite a avaliação de refluxo não ácido) |
**Teste objetivo para DRGE: EDA ou monitorização prolongada de refluxo
***Evidência objetiva de DRGE em endoscopia: Esofagite erosiva Los Angeles C ou D, Barrett longo (> 3 cm)
Fluxograma 1: Abordagem diagnóstica para Doença do Refluxo Gastroesofágico (American College of Gastroenterology, 2022)
Referência
[1] Katz PO, Dunbar KB, Schnoll-Sussman FH, Greer KB, Yadlapati R, Spechler SJ. ACG Clinical Guideline for the Diagnosis and Management of Gastroesophageal Reflux Disease. Am J Gastroenterol 2022;117:27–56. doi:10.14309/ajg.0000000000001538.
Como citar este artigo
Lages, RB. Highlights Sobre Diagnóstico De Doença Do Refluxo Gastroesofágico (Drge) – Novo Guideline Do American College Of Gastroenterology (Acg) 2022. Endoscopia Terapêutica 2022, vol II. Disponível em: endoscopiaterapeutica.net/pt/assuntosgerais/highlights-sobre-diagnostico-de-doenca-do-refluxo-gastroesofagico-drge-novo-guideline-do-american-college-of-gastroenterology-acg-2022