Coloproctopatia actínica crônica – visão prática
-
Antes de mais nada, qual o porquê do uso do termo coloproctopatia ao invés do popular retite?
Devido à fisiopatologia da doença no qual o processo inflamatório é mínimo (sufixo itis = inflamação). O principal mecanismo na doença é a endoarterite obliterante e consequente isquemia. Em resposta à isquemia ocorre uma substituição de vasos normais por vasos tortuosos e dilatados. Além disto, muitos pacientes têm acometimento também do cólon, não sendo a doença restrita ao reto.
-
Como é feito o diagnóstico?
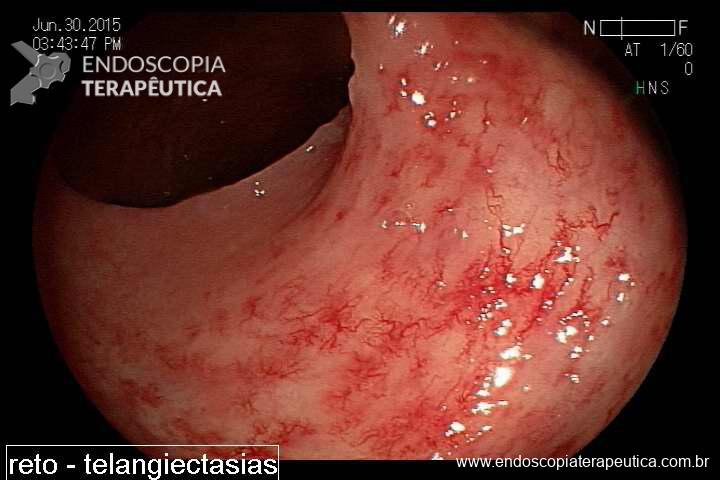
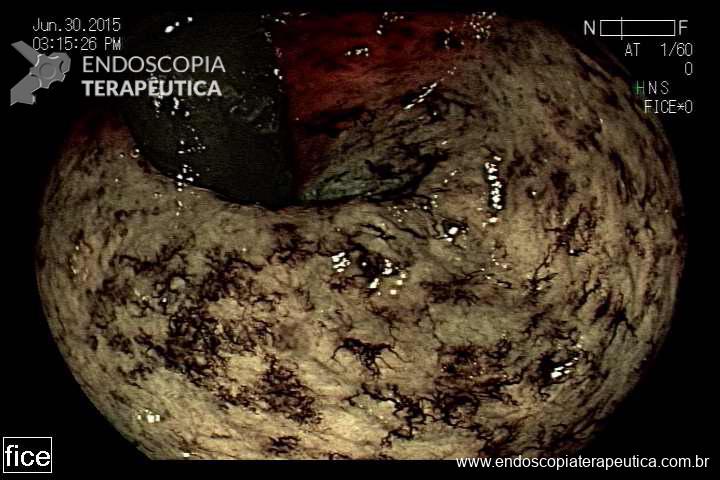
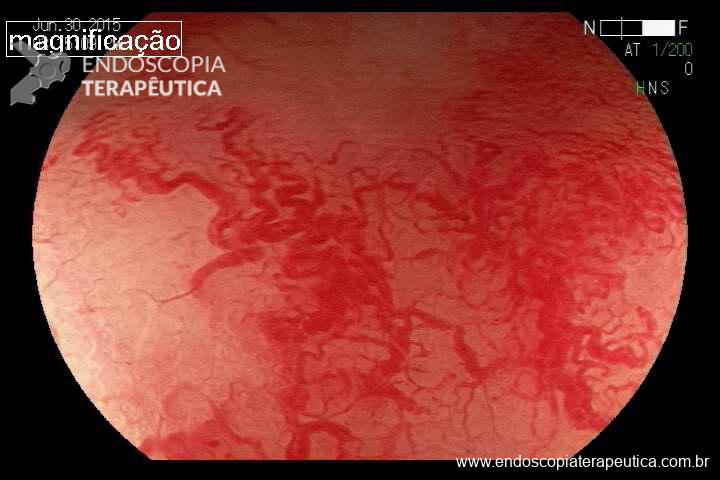
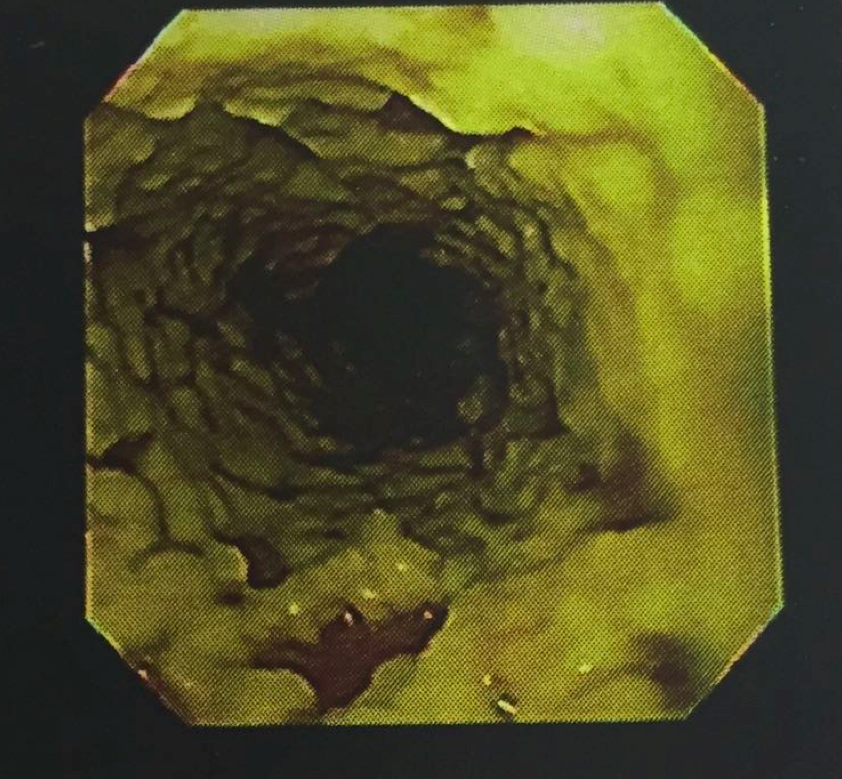
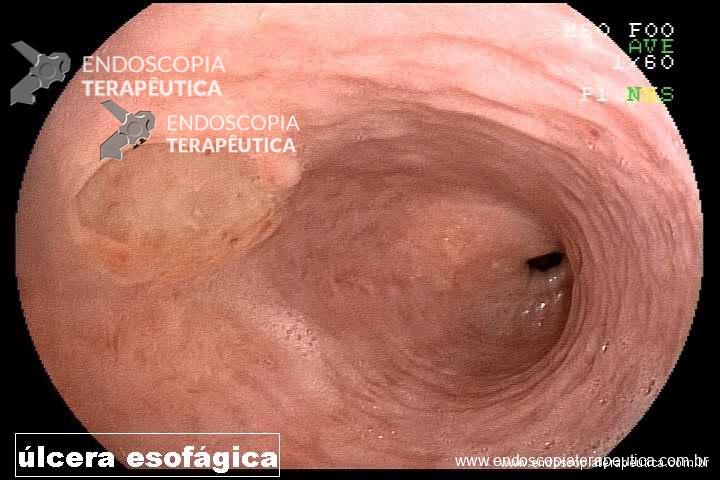
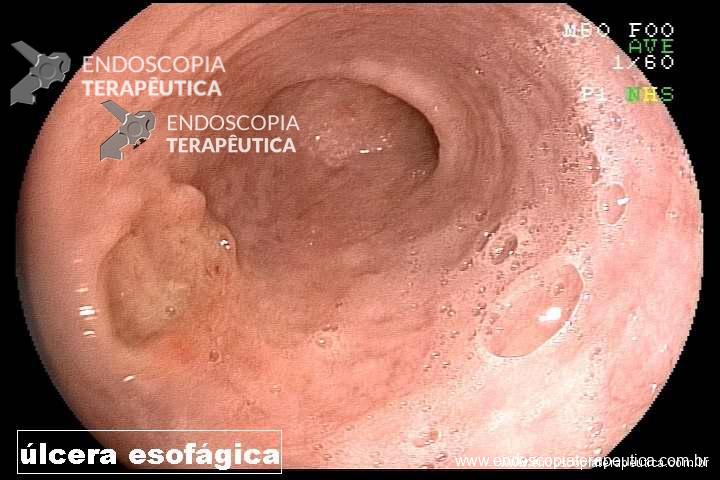
O diagnóstico é simples. História de radioterapia pélvica mais o achado endoscópico de telangiectasias (foto). Outros achados endoscópicos são: úlceras, estenoses e fístulas.
-
É preciso biopsiar?
Não. Anamnese e endoscopia são suficientes para o diagnóstico, sendo reservado o estudo anatomopatológico para diagnóstico diferencial entre etiologia actínica e neoplásica em úlceras refratárias. Lembrando que as biópsias devem ser superficiais pelo risco de fístulas; e que o patologista deve estar ciente do antecedente de radioterapia (semelhanças entre displasia e efeito actínico na histologia).
-
Como classificar a doença?
O sangramento pode ser estratificado de acordo com Quadro 1 e no Quadro 2 está a classificação endoscópica proposta por Brian Saunders. Sendo Grau A com dois pontos, moderada com três e grave com quatro ou cinco pontos. Existe uma correlação entre a gravidade clínica e endoscópica; e entre a classificação endoscópica e o número de sessões necessárias para erradicar as telangiectasias.
-
Quando tratar? (Ver Quadro 1)
A indicação clássica é a anemia (com ou sem necessidade de transfusões) e pacientes com sangramento persistente (dois ou mais episódios por semana). Pacientes com sangramentos intermitente (um ou menos de um episódio semanal) apesar de controverso podem ser curados com apenas uma sessão de tratamento endoscópico que pode ser realizada ao momento do diagnóstico. Lembrando que o tratamento só está indicado após pelo menos seis meses da radioterapia ( para evitar casos agudos e que podem ter resolução espontânea) e pacientes assintomáticos não devem ser tratados.
-
Como tratar?
As estratégias terapêuticas para a CAC incluem: farmacoterapia, câmara hiperbárica, formalina, endoscopia e cirurgia
-
Quais as modalidades de tratamento endoscópico?
– Coagulação com plasma de argônio (CPA)
– Eletrocoagulação bipolar (EB)
– Laser (Nd:YAG e KTP)
– Formalina
– Heater probe
– Ligadura elática
– Crioterapia (CRiO)
– Radiofrequência (RAF)
– Hemospray
Ressaltando que não existem estudos com a escleroterapia e portanto essa modalidade não deve ser utilizada. O laser e o heater probe são técnicas obsoletas. Existem apenas relatos de casos com o uso da ligadura e do hemospray.
-
Entre essas modalidades qual é a melhor?
Pergunta de difícil resposta pois existem poucos estudos comparativos. E tivemos a felicidade de realizar um destes estudos entre CPA e EB. Não havendo diferença estatística entre o número de sessões e a eficácia entre os dois métodos. Entretanto a incidência de complicações foi estatisticamente significante menor com CPA do que com EB (p = 0.003). O CPA por ser preferível por ser uma técnica segura, efetiva e consagrada na literatura. Estudos futuros, especialmente comparando o CPA com a formalina e com as novas técnicas (CRIO e RAF), irão responder esta pergunta.
-
Em quais situações você indicaria uma alternativa endoscópica para a CPA?
Em primeiro lugar se não disponível o CPA no serviço, uma outra técnica pode ser utilizada evitando muitas vezes postergar o tratamento do paciente e sobrecarregar os serviços terciários. E nesses casos por estar presente em quase todos os serviços de endoscopia, recomendo o EB. O EB está muito bem indicado também em pacientes com marca-passo e outros dispositivos implantados que sofrem interferência com a corrente monopolar (CPA, CRIO e RFA).
-
Quais são os ajustes do CPA?
Na literatura, o fluxo descrita é de 0,6 – 2,5 l/min e a potência 25 – 80W. Sugiro 1,0 l/min e 40W. De acordo com o fabricante, o gerador de segunda geração (VIO/APC 2) teve uma melhora na eficácia de 30-50% em relação ao modelo anterior. Além disto, o VIO/APC 2 dispõe do modo “Precise APC” que possui um sistema de controle integrado de fluxo resultando num dano térmico mais superficial e desejável.
-
Intervalo entre as sessões?
Não há consenso. Proponho quatro semanas.
-
Técnica: em pontos (“single-shot”) ou listras (“trawl-back”)?
A técnica “single-shot” é preferida, pois alguns autores acreditam que a técnica “trawl-back” está associada a maior risco de desenvolvimento de úlceras e estenoses.
-
E a polêmica em relação ao preparo e explosões intestinais?
No estudo de Ben-Soussan concluiu que mais que o tipo de preparo, a presença de fezes sobre as lesões constitui o principal risco para explosões. Portanto, independente do tipo de preparo retrógrado ou anterógrado, nunca trate se o cólon estiver sujo. Como muitos dos pacientes com coloproctopatia tem incontinência fecal, que compromete o preparo com enema, o preparo oral é preferivel. Também não tenho preocupação com o uso de manitol (sem relatos de preparos adequados com manitol e explosões com CPA).
-
Antibioticoprofilaxia é recomendada?
No Guideline da ASGE não há menção sobre a o uso de antibióticos nem para esta condição (coloproctopatia actínica) e nem para este tipo de procedimento. Fizemos um trabalho para avaliar a incidência de bacteremia pós CPA. Em 30 sessões, a bacteremia ocorreu duas vezes. Uma vez foi isolado o S. hominis (provável contaminação) e em outro paciente foram isolados dois microorganismos (Rhodotorula sp. and Streptococcus bovis) Nenhum paciente teve sintomas infecciosos. Assim a administração de antibióticos profiláticos não está indicada.
-
E como manejar anticoagulantes e antiagregantes nesses pacientes?
No nosso trabalho usuários de AAS necessitaram de mais sessões de CPA para a erradicação das telangiectasias (p = 0.047) O Guideline da ESGE recomenda que AAS e clopidrogrel podem ser continuados em pacientes em pacientes submetidos a CPA. E a ASGE recomenda a suspensão de varfarina três a cinco dias antes da coagulação endoscópica. Mas acredito que sempre deve-se pesar o risco/benefício do uso de drogas que predispõem ao sangramento em pacientes com hemorragia ativa.
-
Quando considerar o paciente refratário e o que fazer nesses casos?
Se forem necessários mais do que sete sessões fica evidente que o tratamento endoscópico não está sendo eficiente. Tradicionalmente pacientes refratários eram encaminhados para a cirurgia. Entretanto discordo desta conduta pela alta morbimortalidade do tratamento cirúrgico nesta condição. Acho que trocar de modalidade endoscópica (“cross over”) e/ou adicionar a terapia medicamentosa (aconselho vitamina A por via oral e enemas de sucralfato) podem evitar a cirurgia em muitos desses casos.
Quadro 1 – Classificação clínica
| Ausência de sangramento | 0 ponto |
| Sangramento intermitente (um ou menos de um episódio semanal) | 1 ponto |
| Sangramento persistente (duas ou mais vezes por semana) | 2 pontos |
| Sangramento diário ou anemia | 3 pontos |
| Sangramento com necessidade de transfusão | 4 pontos |
Quadro 2 – Classificação endoscópica de Brian P. Saunders
| Aspecto | Pontuação |
| Distribuição das telangiectasias | |
| Reto distal (até 10 cm da borda anal) | 1 ponto |
| Todo o reto com ou sem envolvimento do sigmóide
(mais de 10 cm da borda anal) |
2 pontos |
| Superfície colorretal coberta por telangiectasias | |
| Menos de 50% da luz | 1 ponto |
| Mais de 50% da luz | 2 pontos |
| Presença de sangue vivo | |
| Sem sangue vivo | 0 ponto |
| Com sangue vivo | 1 ponto |
Leitura recomendada:
- Lenz L, Tafarel J, Correia L, Bonilha D, Monaghan M, Santos M, et al. The incidence of bacteraemia after argon plasma coagulation in patients with chronic radiation proctocolitis. Colorectal Dis. 2011 Jul;13(7):823-5.
- Lenz L, Tafarel J, Correia L, Bonilha D, Santos M, Rodrigues R, et al. Comparative study of bipolar eletrocoagulation versus argon plasma coagulation for rectal bleeding due to chronic radiation coloproctopathy. Endoscopy. 2011 Aug;43(8):697-701.
- Lenz L,Rohr R, Nakao F, Libera E, Ferrari A. Chronic radiation proctopathy: A practical review of endoscopic treatment. World J Gastrointest Surg. 2016 Feb 27;8(2):151-60.