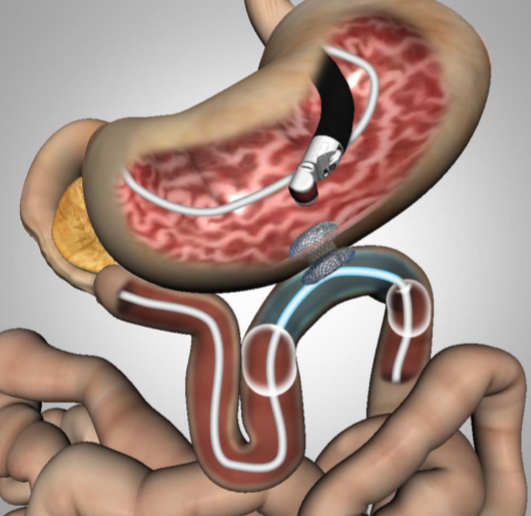
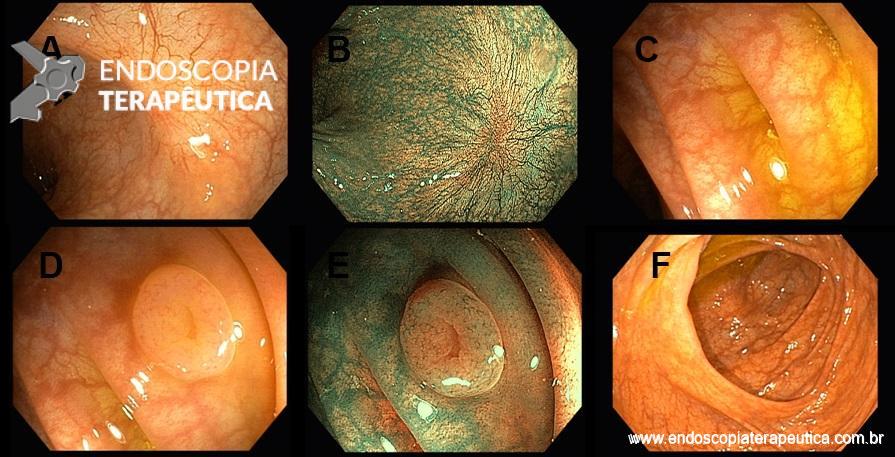
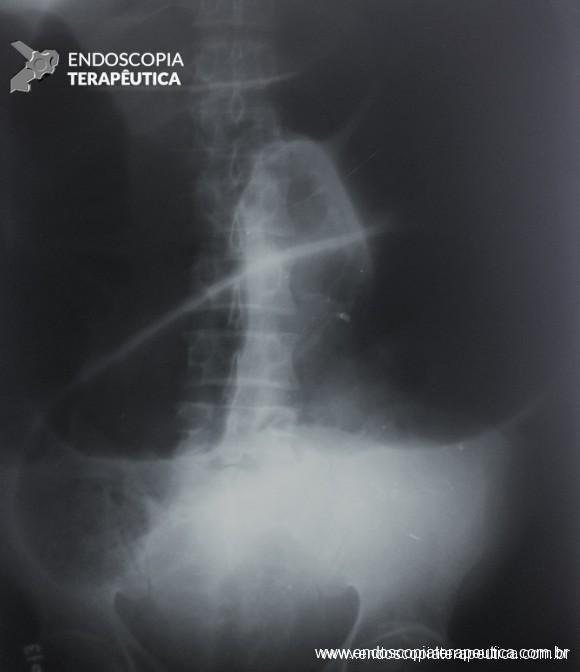
Tratamento endoscópico de estenose gastroduodenal através de punção ecoguiada e liberação de prótese LAMS
Artigo original: EUS-Guided Gastroenteric Anastomosis as A Bridge to Definitive Treatment In Benign Gastric Outlet Obstruction. James TW, Greenberg S, Grimm IS, Baron TH. Gastrointestinal Endoscopy (2019), doi: https://doi.org/10.1016/j.gie.2019.11.017.
Os autores realizaram um estudo retrospectivo em pacientes submetidos a tratamento endoscópico de obstrução gastroduodenal através do uso de próteses introduzidas por punção ecoguiada, sendo apresentado no DDW deste ano.
Métodos
Série de casos, retrospectiva, entre janeiro de 2013 e julho de 2019, avaliando pacientes encaminhados para hospital terciário para tratamento de estenose gastroduodenal de etiologia benigna.
Procedimento realizado sob anestesia geral pelo risco de broncoaspiração.
Ecoendoscopio terapêutico Olympus, modelo GF-UCT180
Material: Agulha de punção eco-guiada 19G , fio guia 0,025 polegadas
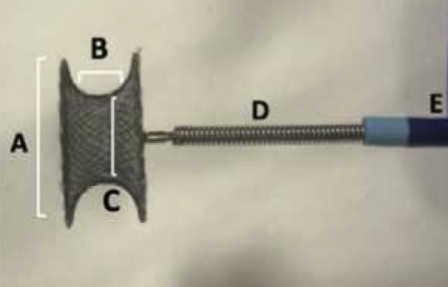
Prótese tipo LAMS (lumen-apposing metal stent), modelo Axios, Boston Scientific com ou sem ponta de cautério, de 15mm e 20mm.
Técnicas de punção
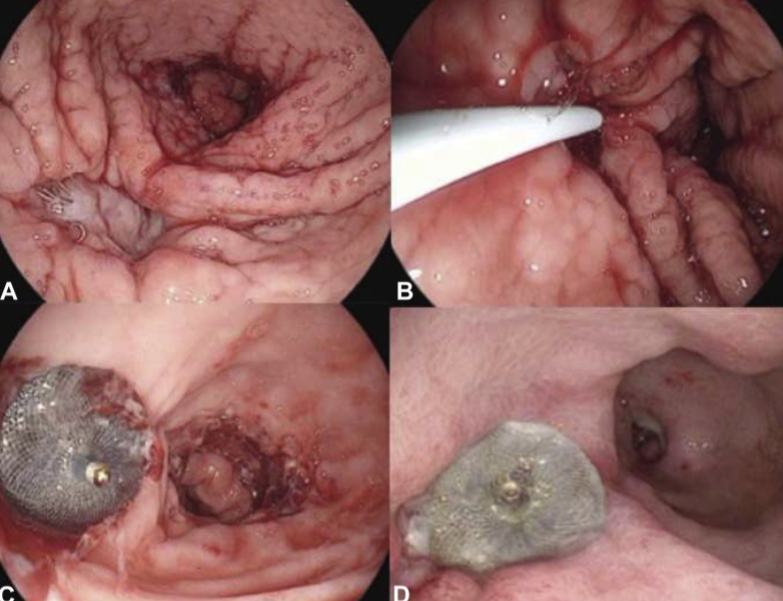
- Free-hand / water assisted / abordagem direta – ver publicação Chen et al, GIE 2017
A técnica mais simples é realizada através da instilação de solução salina e azul de metileno através da área estenótica para distender a alça jejunal e facilitar a visualização por ecoendoscopia. É realizada a punção com aspiração do líquido confirmando posicionamento adequado, seguido da passagem do fio-guia e posteriormente da prótese.
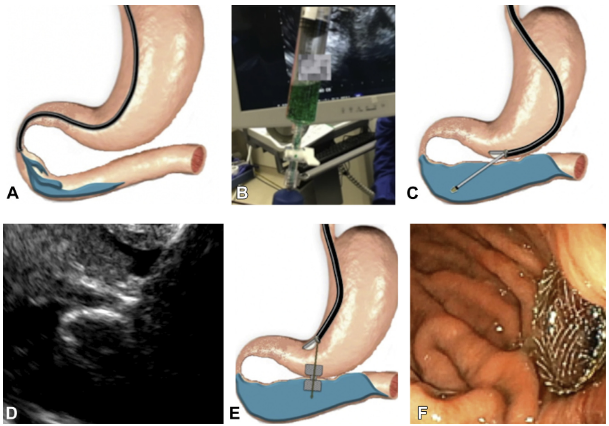
Técnica de abordagem direta (free-hand). A)injeção de solução salina B,C,D) punção ecoguiada da alça E,F) prótese LAMS liberada. Chen et al, GIE 2018
2. “Orojejunal tube-assisted” – Descrita por Itoi em 2015
Passagem de sonda com duplo balão, com ou sem auxílio de overtube, através da área estenótica e progressão do balão até a alça jejunal. Realizada insuflação dos dois balões e instilação de solução salina no segmento de alça localizado entre os balões, facilitando a identificação da alça a ser puncionada por eco-endoscopia.
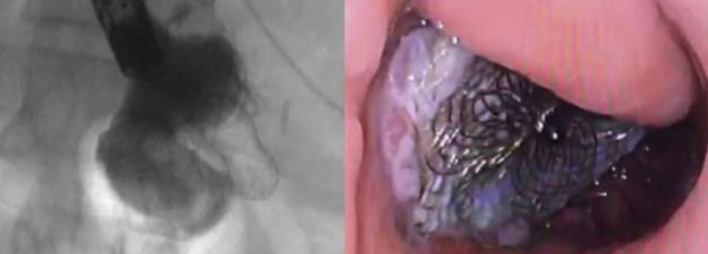
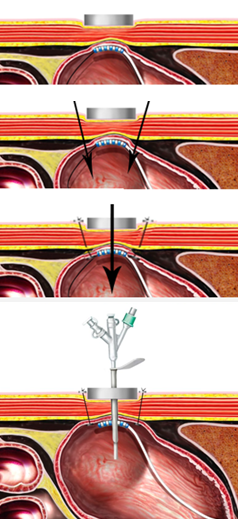
3. Balloon-assisted – Descrita com detalhes por Khashab et al em publicação da GIE em 2015
Um fio-guia é passado através da estenose seguido de progressão de um balão de extração de cálculos ou balão dilatador. Este balão é posicionado na alça após a área estenótica e preenchido com contraste ou água, facilitando a identificação através da ecoendoscopia. É realizada a punção ecoguiada com rompimento do balão, confirmando posição adequada. Posteriomente passagem de fio-guia e prótese.
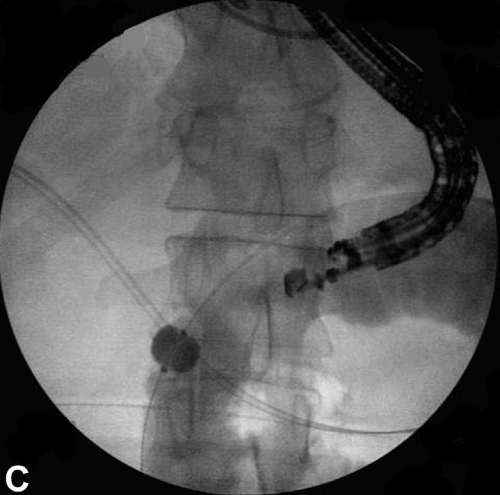
Técnica Balloon-assisted. Ecoendoscópio terapêutico e balão extrator com contraste, guiando a punção. Khashab et al GIE 2015
Obs: Chen et. al descreve dois modelos de próteses tipo LAMS.
– Prótese LAMS sem eletrocautério: É necessária dilatação do trajeto estomago-alça com balão de 4mm para permitir passagem do sistema introdutor da prótese.
– Cautery-assisted LAMS (Hot Axios). Neste caso a próprio sistema introdutor da prótese possui em sua extremidade uma área circular que conduz a corrente diatérmica, fazendo a abertura do trajeto estômago-alça, sem necessidade de dilatação.
Resultados
22 pacientes foram submetidos a tratamento endoscópico de estenose gastroduodenal através uso de prótese metálica introduzida através de punção ecoguiada. Os pacientes possuíam idade média de 54.2 ± 13.4 anos, sendo 40% do sexo feminino. A maior parte dos pacientes foi classificada como ASA III e IV (68,2 e 13,6%, respectivamente), com apenas 4 casos ASA II (18,2%). A obstrução gastroduodenal era de etiologia péptica (22,7%), pós cirúrgica (18,2% – dois casos de gastrojejunostomia em Y de Roux, um caso de BI e um de BII), hematoma duodenal (13,6%), pancreatite aguda/crônica (22,7%), pseudocisto e necrose pancreática (31,8%). Metade dos pacientes foi submetida a tentativas de tratamento minimamente invasivo previamente ao estudo (dilatação n=3; dilatação + prótese n=2; necrosectomia/drenagem de pseudocisto n=5; gastrojejunostomia n=1).
Evidenciado tempo médio de procedimento de 66 ± 33,5 minutos com sucesso técnico de 95,45% (21 de 22). A falha técnica ocorreu em um paciente com estenose duodenal onde a alça jejunal estava muito distante do estômago para permitir a punção ecoguiada com segurança.
Foram utilizadas as três técnicas descritas, punção direta (40,9%), com auxilio de balão (36,4%) e com tubo orojejunal (22,7%). As próteses foram colocadas de forma gastrojejunal em 76,2% dos casos e gastroduodenal em 23,8%.
Eventos adversos (n=4, 19%)
– dor abdominal sem necessidade de terapêutica específica ou internamento
– sangramento de úlcera gástrica na anastomose no 2º DPO – tratamento com injeção adrenalina e plasma de argônio.
– migração da prótese após cerca de um ano com quadro de obstrução intestinal – retirada endoscópica sem sucesso, submetido a tratamento cirúrgico para remoção da prótese porém não foi necessário abordar o estômago.
– prótese transfixando o cólon. A complicação potencialmente mais grave foi registrada neste caso onde a prótese transfixou o cólon no trajeto entre estômago e alça jejunal. Aconteceu em um paciente com pancreatite crônica submetido a múltiplas necrosectomias. Apesar da transfixar o cólon, estudo contrastado não evidenciou extravasamento de contraste, sendo liberada dieta para o paciente. Posteriormente, após melhora do status nutricional deverá ser encaminhado para cirurgia.
Cinco pacientes (22,72%) apresentaram recidiva de sintomas obstrutivos durante o tempo de permanência da prótese, após tempo médio de 228 dias. Três pacientes (14,3%) tiveram recorrência de sintomas obstrutivos após remoção da prótese.
Recidiva de sintomas obstrutivos com prótese in situ (n=5; 22,72%)
- impactação de alimentos na prótese (n=3)
- prótese patente porém com sintomas obstrutivos (n=1) – realizada gastrostomia + sonda jejunal
- impactação alimentar após 185 dias de prótese (n=1) – encaminhado para cirurgia
Recidiva de sintomas obstrutivos após remoção da prótese (n=3; 14,3%)
- (n=2) – submetidos a colocação de novas próteses já que persistiam com status ruim para realização de cirurgia
- (n=1) – um paciente com úlcera péptica, submetido a cirurgia após 577 dias da remoção do stent
As próteses foram removidas de maneira eletiva em 18 pacientes após resolução dos sintomas obstrutivos com tempo médio de 270± 273 dias. Ao término do estudo, três pacientes ainda aguardam remoção dos stents (um caso de Bilroth I, uma pancreatite crônica e o caso da prótese transfixando o cólon). Tempo de seguimento médio de 564 dias.
Considerações
A punção ecoguiada seguida de aposição de próteses tipo LAMS é uma técnica relativamente nova para o tratamento de estenose digestiva de etiologia benigna, com poucas publicações a respeito além da ausência de uniformidade sobre a nomenclatura das técnicas. O tratamento endoscópico é uma excelente alternativa para estes pacientes já que a maioria deles possuem status nutricional ruim com risco elevado ao tratamento cirúrgico. Uma das principais limitações da terapêutica endoscópica é a impossibilidade de acessar o duodeno, o que pode ser superado através da punção ecoguiada, ampliando consideravelmente a desobstrução não cirúrgica de casos de obstrução gastroduodenal.
A publicação em questão é muito interessante, com resultados expressivos principalmente quando considerada a gravidade dos pacientes (81,8% com ASA III/IV) onde uma abordagem cirúrgica poderia trazer considerável morbidade. Apesar de encontrarmos 37% de recorrência de sintomas obstrutivos, é salutar considerar que houve grande tempo livre com resolução dos sintomas quando a prótese ainda estava posicionada (média de 228 dias) permitindo melhora do status nutricional. Nos casos de recorrência de sintomas após a remoção da prótese, foi possível a colocação de novas prótese (2 de 3 casos) com apenas um caso de encaminhamento para cirurgia.
Dos efeitos adversos chama atenção o caso do paciente onde a punção transfixou o cólon e a prótese foi liberada porém não houve repercussão clínica. Ao término do estudo o paciente permanecia em dieta oral, aguardando melhora do status nutricional para a cirurgia. Seria interessante destacar qual técnica foi utilizada para a punção porém isto não fica claro no texto.
A descrição da técnica ficou um pouco confusa sendo melhor esclarecida em outras publicações, motivo pelo qual inseri um pequeno resumo das mesmas na secção de métodos.
Artigos:
EUS-Guided Gastroenteric Anastomosis as A Bridge to Definitive Treatment In Benign Gastric Outlet Obstruction. James TW, Greenberg S, Grimm IS, Baron TH, Gastrointest Endosc. 2019 Nov 20.
Prospective evaluation of endoscopic ultrasonography-guided double-balloon-occluded gastrojejunostomy bypass (EPASS) for malignant gastric outlet obstruction. Itoi T, Ishii K, Ikeuchi N, Sofuni A, Gotoda T, Moriyasu F, Dhir V, Teoh AY, Binmoeller KF., Gut. 2016 Feb;65(2):193-5
EUS-guided gastroenterostomy: the first U.S. clinical experience (with video). Mouen A. Khashab, Vivek Kumbhari, Ian S. Grimm, Saowanee Ngamruengphong, Gerard Aguila, Mohamad El Zein, Anthony N. Kalloo, Todd H. Baron. Gastrointest Endosc. 2015 Nov;82(5):932-8
EUS-guided gastroenterostomy: a multicenter study comparing the direct and balloon-assisted techniques Yen-I Chen, Christopher C. Thompson, Todd H. Baron, Khashab et al Gastrointest Endosc. 2018, Vol 87, No 5