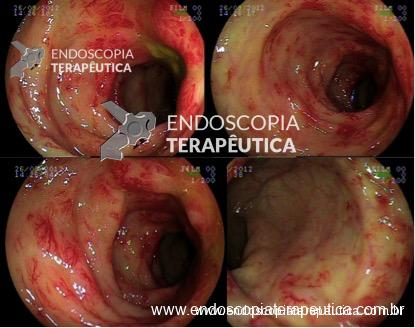
Cromoscopia com corantes
Classificação:
1- Corantes de absorção ou vitais (azul de metileno, violeta de genciana, lugol)
2- Corantes de contraste (índigo carmin)
3- Corantes químicos ou reativos (vermelho-congo, ácido acético)
4- Corantes permanentes (tatuagem). Clique aqui para ver mais
O uso de corantes na prática clinica é de fácil acesso, baixo custo e aumenta significativamente a qualidade do exame do ponto de vista diagnóstico e terapêutico.
FUNÇÕES:
– realça o relevo e depressões de lesões
– melhora o estudo da citoarquitetura das lesões
– direciona locais para biópsia em suspeita de câncer
Corantes mais usados:
- Lugol 2-3%
- Azul de metileno 0,5 -1%
- Ácido acético 1,5%
- Índigo Carmin 0,2 – 0,5%
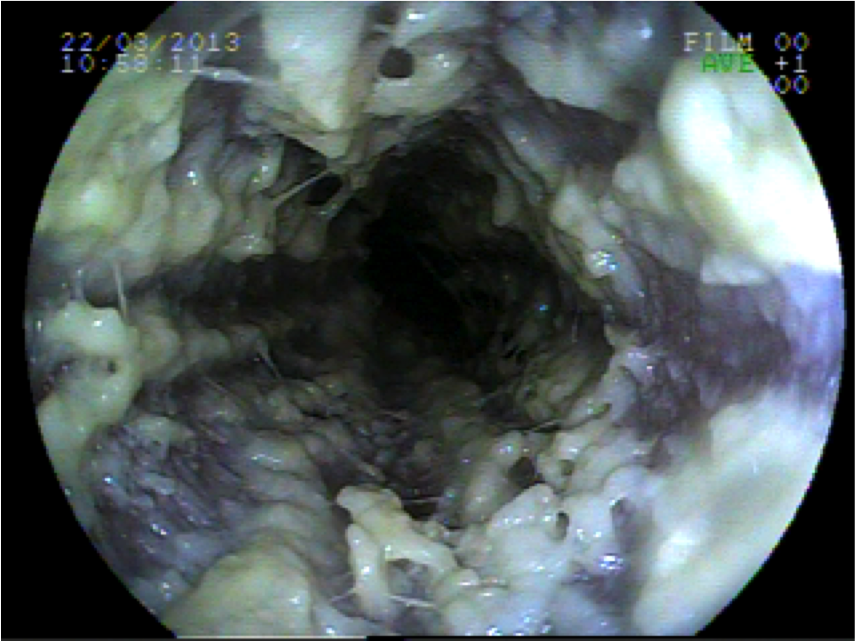
1. Lugol
- Composto de iodo + iodeto de potássio
- A reação do iodo com o glicogênio do epitélio escamoso leva a uma coloração castanho escura, sendo que as áreas alteradas não se coram, ou ficam fracamente coradas
- Usado na concentração de 2-3%
Indicado em pacientes com:
- Tumor de cabeça e pescoço (11% *)
- Megaesôfago (2-7%* , doença há mais de 10 anos)
- Estenose cáustica (16%*, doença há mais de 20 anos)
- Alcoólatras e tabagistas
* prevalência de carcinoma de esôfago
Técnica:
- Material: Lugol 2% 20ml, Agua destilada 20ml , Hipossulfito de Sodio / Tiossulfato de sódio 5% 20ml
- Sedação e analgesia adequada pois o procedimento é doloroso pelos espasmos
- Começar da parte distal, junto a transição esofagogástrica, para a proximal
- Posiciona-se o cateter vaporizador a 2cm da extremidade do aparelho, mantendo a insuflação para que haja contato do corante em toda a circunferência do órgão
- Na ausência de cateter pode-se jogar o corante através do canal de biópsias. Geralmente 20ml, sendo 5ml a cada 5cm, na parede lateral direita. Quando chegar na parte proximal, aspirar e insuflar algumas vezes (para o esôfago abrir e fechar)
- Aspirar o excesso de corante e esperar um minuto
- Tirar o excesso de corante com 20ml de água destilada
- Voltar para a transição esofagogástrica e analisar as áreas que não foram coradas
- Após jogar 20ml de hipossulfito de sódio para neutralizar o efeito do lugol
Áreas não coradas:
- Carcinoma ou displasia severa de esôfago
- Epitélio colunar do esôfago (Barrett)
- Erosões pépticas
- Ectopias gástricas
- Acentuado processo inflamatório ou atrófico
Complicações:
- Dor retroesternal
- Tosse
- Espasmo de laringe
- Reação alérgica
*Contra-indicado para pacientes com alergia a iodo
Veja exemplo na galeria de imagem: https://endoscopiaterapeutica.net/pt/carcinoma-de-celulas-escamosas/
2. Azul de metileno
- Absorvido pelas células epiteliais do intestino delgado e cólon
- Usado na concentração de 0,5-1%
- Necessita do uso prévio de mucolítico (acetilcistína 10% ou ácido acético)
Aplicação clínica:
- Metaplasia de Barrett
- Metaplasia intestinal gástrica
- Metaplasia gástrica no duodeno (não cora)
Técnica:
- Material: Azul de metileno 20ml, Acetilcistína 10% ou ácido acético ,
- Instilar o mucolítico
- Após jogar o corante e esperar um minuto para a absorção
- Lavar com água destilada até que o padrão da coloração não mude mais
- Considerado positivo se permanecer corada após lavagem
Efeito colateral:
- Coloração azulada da urina e fezes
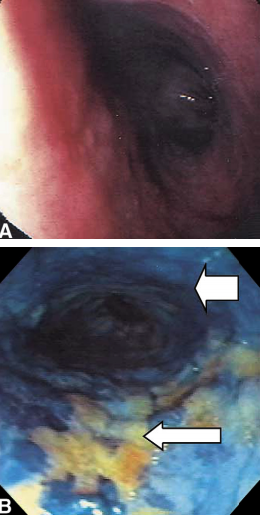
3. Ácido acético
- Produz degeneração reversível das proteínas intracelulares
- Interage com a camada externa de glicoproteínas que recobre a superfície mucosa do epitélio colunar, eliminando-a e conferindo uma coloração esbranquiçada
- Esta reação não ocorre no epitélio escamoso pois o AA é neutralizado pela rede vascular e pelo estroma subjacente
- Usado na concentração de 1,5%, 10-15ml
Técnica:
- Material: ácido acético 1,5% 40ml, água destilada
- Aplicação de 20ml sobre a área
- Lavagem com água destilada
- Nova aplicação de 20ml
- Deixa-se agir por 2 minutos (durante este tempo aspira-se o excesso depositado no lago gástrico)
Aplicação clínica:
- Esôfago de Barrett
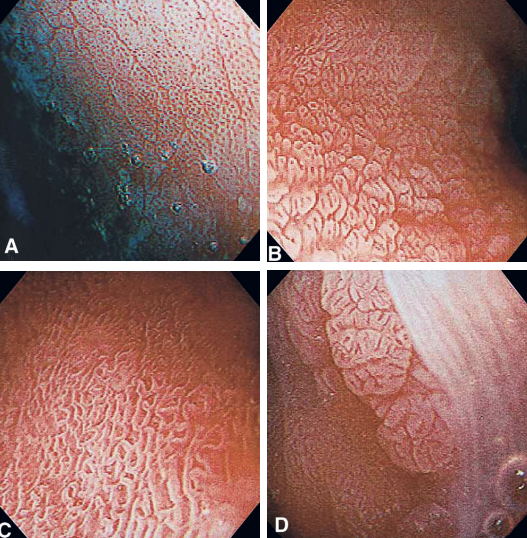
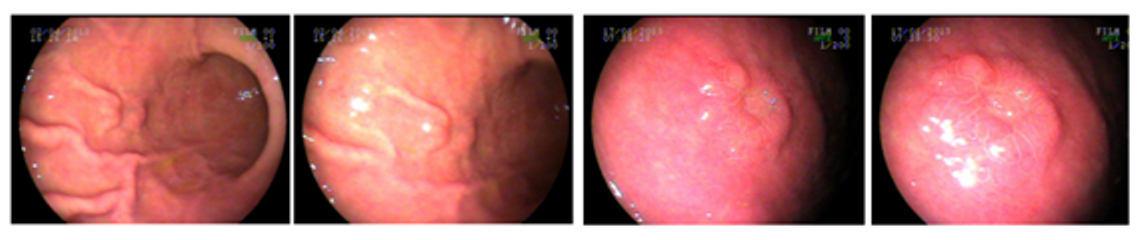
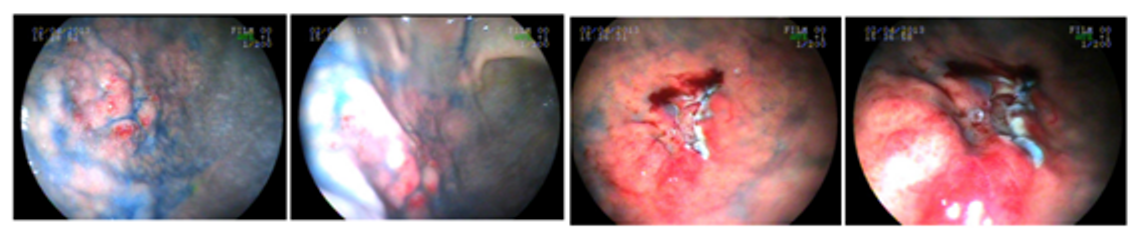
4. Índigo Carmim
- Composto por um corante vegetal azul (índigo) e de um agente vermelho (carmim)
- Corante de realce, não absorvível
- Usado na concentração de 0,1- 0,5%
- Contraste mais usado em estômago, duodeno e cólon
Efeitos colaterais:
- Muito raros
- Hipotensão leve
- Reações anafiláticas
Aplicação Clínica
- Diagnóstico do câncer precoce
- Avaliação na doença celíaca
Leia mais:
https://endoscopiaterapeutica.net/pt/neoplasia-gastrica-precoce/
Veja o uso do índigo carmin para terapêutica endoscópica no post abaixo:
Dissecção Endoscópica Submucosa (ESD): dicas para iniciar e aprimorar a técnica
Referência bibliográfica: Chromoendoscopy GIE Volume 66, No. 4 2007