Manejo do linfoma MALT
LINFOMA MALT
Os linfomas gástricos são neoplasias raras e que correspondem a apenas 5% das neoplasias que acometem o estômago. Cerca de 50% dos casos são linfomas da zona marginal dos folículos linfóides (MALT) sendo que estes estão associados com a infecção pelo Helicobacter Pylori em mais de 90% dos casos. Os outros linfomas gástricos geralmente são do tipo difuso de grandes células B ou mais raramente o linfoma de Burkit ou do manto, que costumam ter uma pior evolução.
A infecção pelo H. pylori tem papel fundamental no desenvolvimento do linfoma MALT. O linfoma de tecido linfoide associado à mucosa se origina à partir da zona marginal de células B, geralmente causado pela infecção crônica pelo H. pylori, que promove um estímulo antigênico local.
O tratamento do linfoma MALT é determinado, dessa maneira, de acordo com o estadiamento clínico e a presença da infecção pelo H. pylori. A erradicação do H. pylori induz a remissão completa em 75 a 85% dos pacientes e é considerada o tratamento inicial.
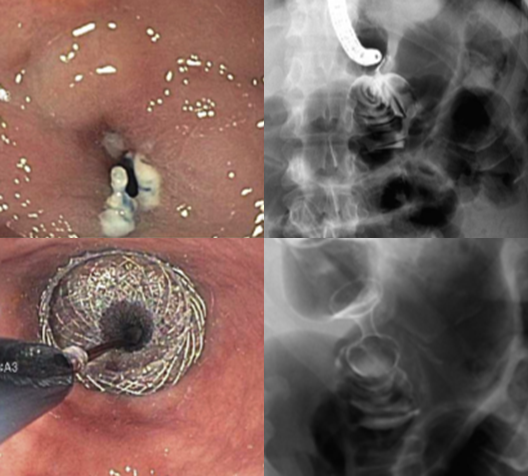
O aspecto macroscópico dos linfomas MALT pode variar. Diversos autores têm proposto classificações baseadas em apresentações macroscópicas (ulcerativo, exofítico, hipertrófico, hemorrágico, infiltrativo, dentre outros). Muitas vezes as alterações se distribuem de forma desigual e em um mesmo paciente podemos encontrar várias formas macroscópicas.
Há uma desorganização estrutural das glândulas que se traduz em desestruturação macroscópica. Com a erradicação do H. pylori ocorre uma regeneração e temos uma melhora microscópica e macroscópica. O aspecto da mucosa se correlaciona com sucesso ou fracasso do tratamento. Em caso de remissão da doença há uma regeneração muitas vezes completa das lesões na mucosa. Por outro lado, a persistência de lesões se correlaciona fortemente com falha de tratamento. A erradicação é recomendada mesmo em caso de teste negativo para H. pylori, independente do estadiamento.
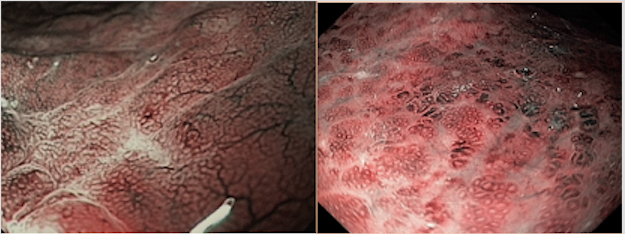
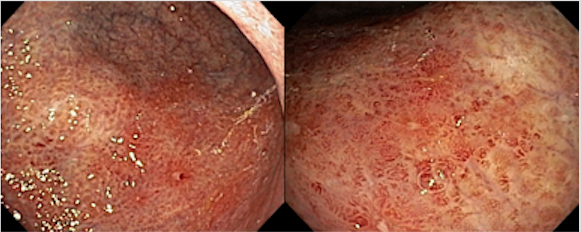
O diagnóstico endoscópico do linfoma MALT é difícil pela escassez de aspectos macroscópicos característicos. Diversos autores têm mostrado, no entanto, algumas alterações comuns em pacientes portadores de linfoma MALT. Palidez e áreas semelhantes à atrofia, dilatação e destruição de criptas, além de dilatação de microvasos são aspectos comuns no linfoma MALT.
https://endoscopiaterapeutica.net/pt/linfoma-malt/
As alterações endoscópicas são destacadas por técnicas de cromoscopia como o NBI. A TLA ou “Tree Like Appearance” é uma alteração descrita que consiste no achado de vasos anormais que se assemelham a galhos de árvore e traduzem perda da microestrutura tecidual. Há uma forte correlação diagnóstica do TLA visto durante NBI com diagnóstico, resposta ao tratamento e seguimento dos casos de linfoma MALT.
A erradicação do H. pylori é o tratamento inicial em casos de linfoma MALT independente do estadiamento e leva a uma resposta completa em cerca de 60 a 80% dos casos. A resposta, no entanto, nem sempre é imediata. A média para resposta completa pode variar de 1 a 14 meses, com uma média de 5 meses.
As diretrizes recomendam uma estratégia “watch and wait” com endoscopias seriadas a cada 3 a 6 meses pelo período de 1 ano. À partir de então, na persistência de lesões, está indicada radioterapia.
LINFOMA MALT NÃO ASSOCIADO AO H. PYLORI
Linfoma MALT gástrico não associado a infecção pelo Helicobacter Pylori
TESTE SEU APRENDIZADO COM O QUIZ:
REFERÊNCIAS:
1. Nonaka K, Ohata K, Matsuhashi N et al. Is Narrow-nad imaging useful for histological evaluation of gastric mucosa-associated ;ymphoid tissue lymphoma after treatment? Dig Endosc 2014; 26(3): 358-64.
2. Mavrogenis G, Camboni A, Denis MA. Endoscopic features of lymphoproliferative diseases. Gastrointest Endosc 2015; 81(6): 1480-1.
3. Isomoto H, Matsushima K, Hayashi T et al. Endocytoscopic findings of lymphomas of the stomach. BMC Gastroenterol 2013; 13: 174-8.
4. Lee CM, Lee DH, Ahn BK et al. Correlation of endoscopic findings of gastric mucosa-associated lymphoid tissue lymphoma with recurrence after complete remission. Clin Endosc 2017; 50:51-57.
5. Isomoto H, Shikuwa S, Yamaguchi N et al. Magnified endoscopic findings of gastric low-grade mucosa-associated lymphoid tissue lymphoma. Endoscopy 2008; 40 (3): 225-8.