Uso da Terapia Endoscópica a Vácuo no Manejo de Fístula Esofágica Pós-Tireoidectomia
Relato de Caso
Paciente masculino, 46 anos, natural de Arapiraca-AL, apresentou queixa de massa cervical volumosa, rouquidão e discreta disfagia, com piora recente. Os sintomas tiveram início há três anos. Foi diagnosticado com tumoração na tireoide, sendo confirmada, por citologia aspirativa com agulha fina, a presença de carcinoma medular em estágio avançado, associado a linfonodomegalia e paralisia do nervo laríngeo recorrente direito.
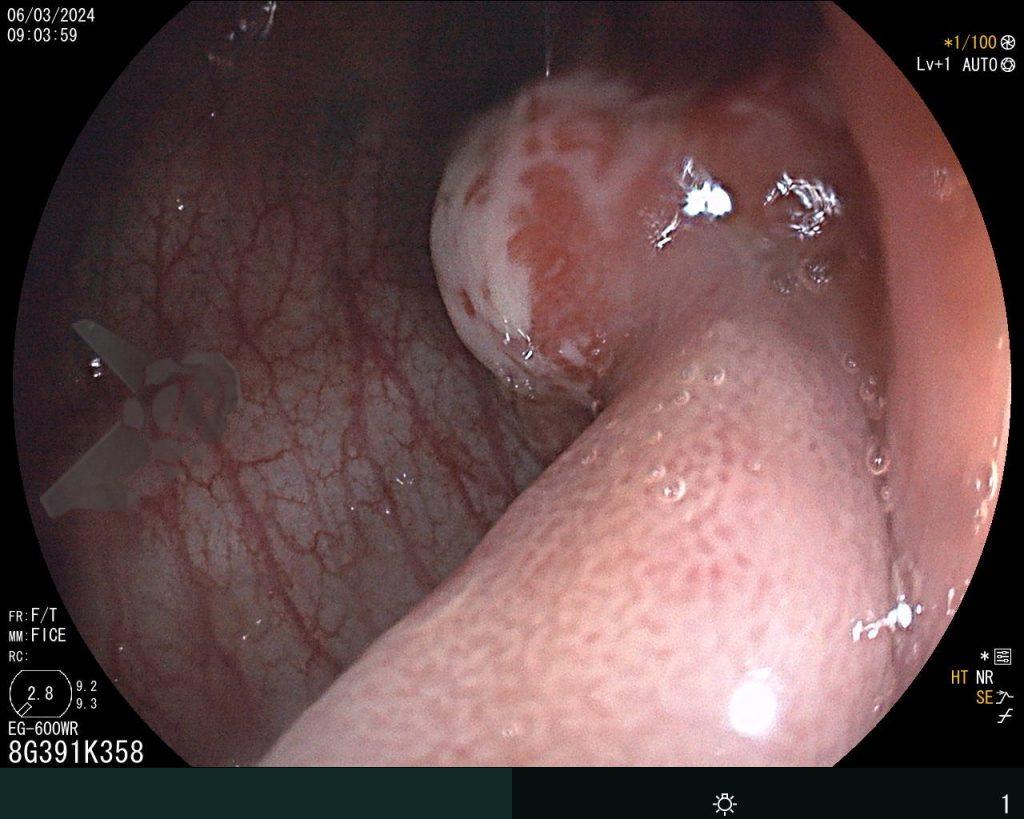
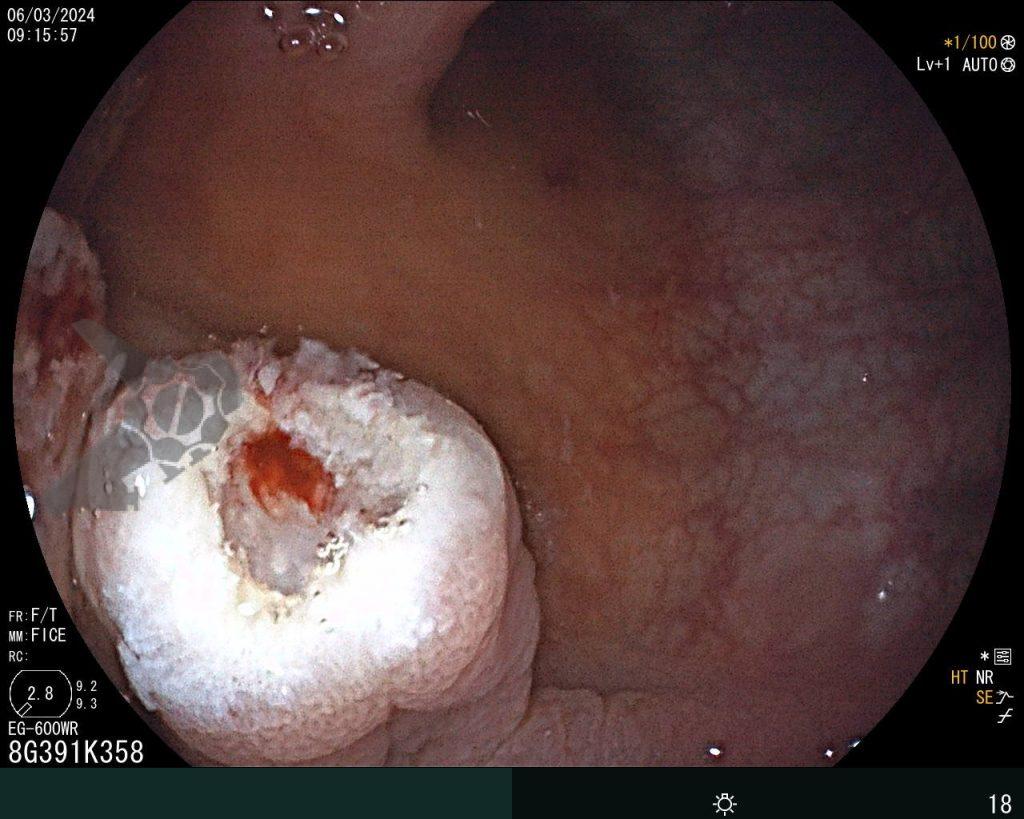
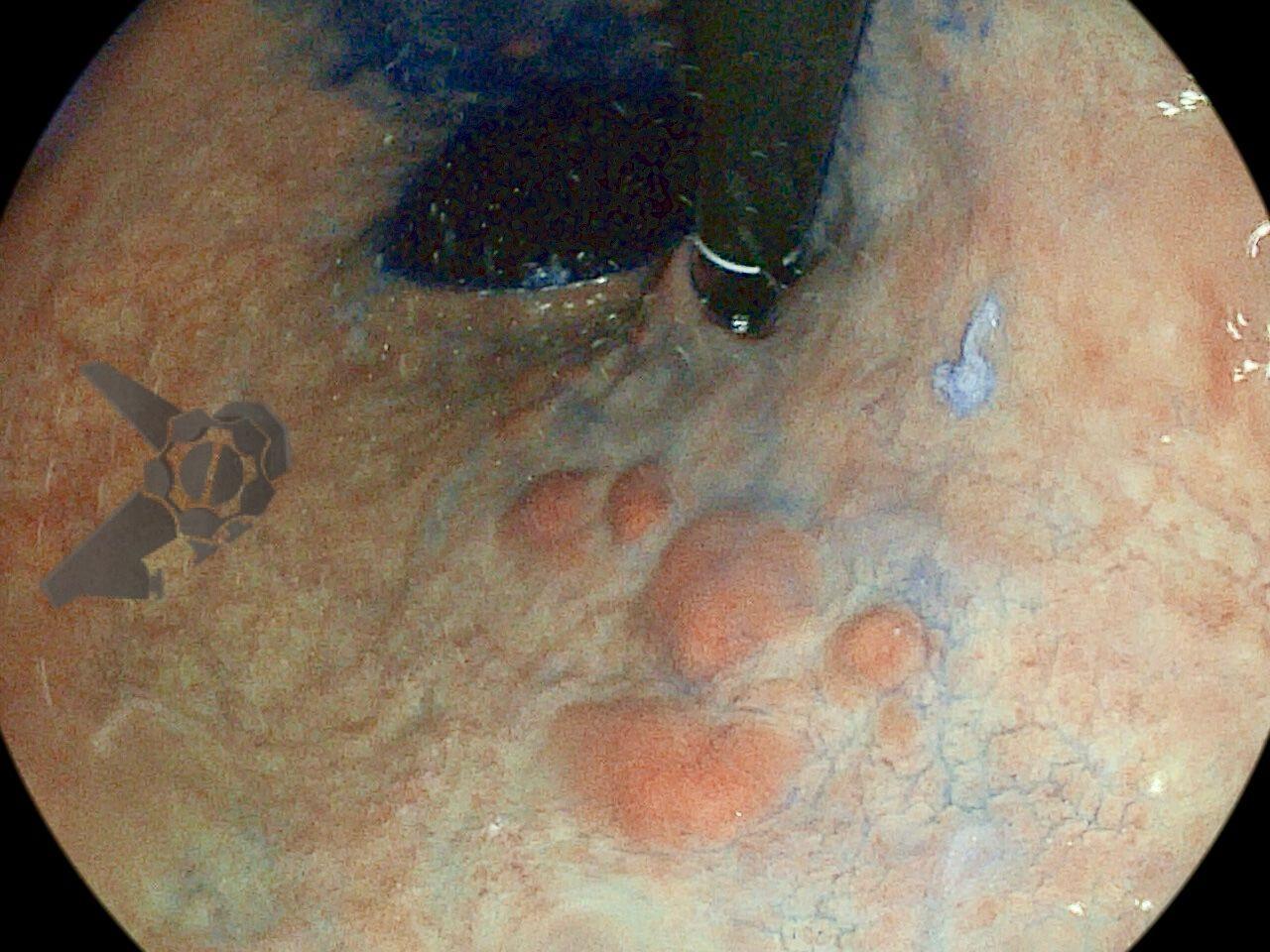
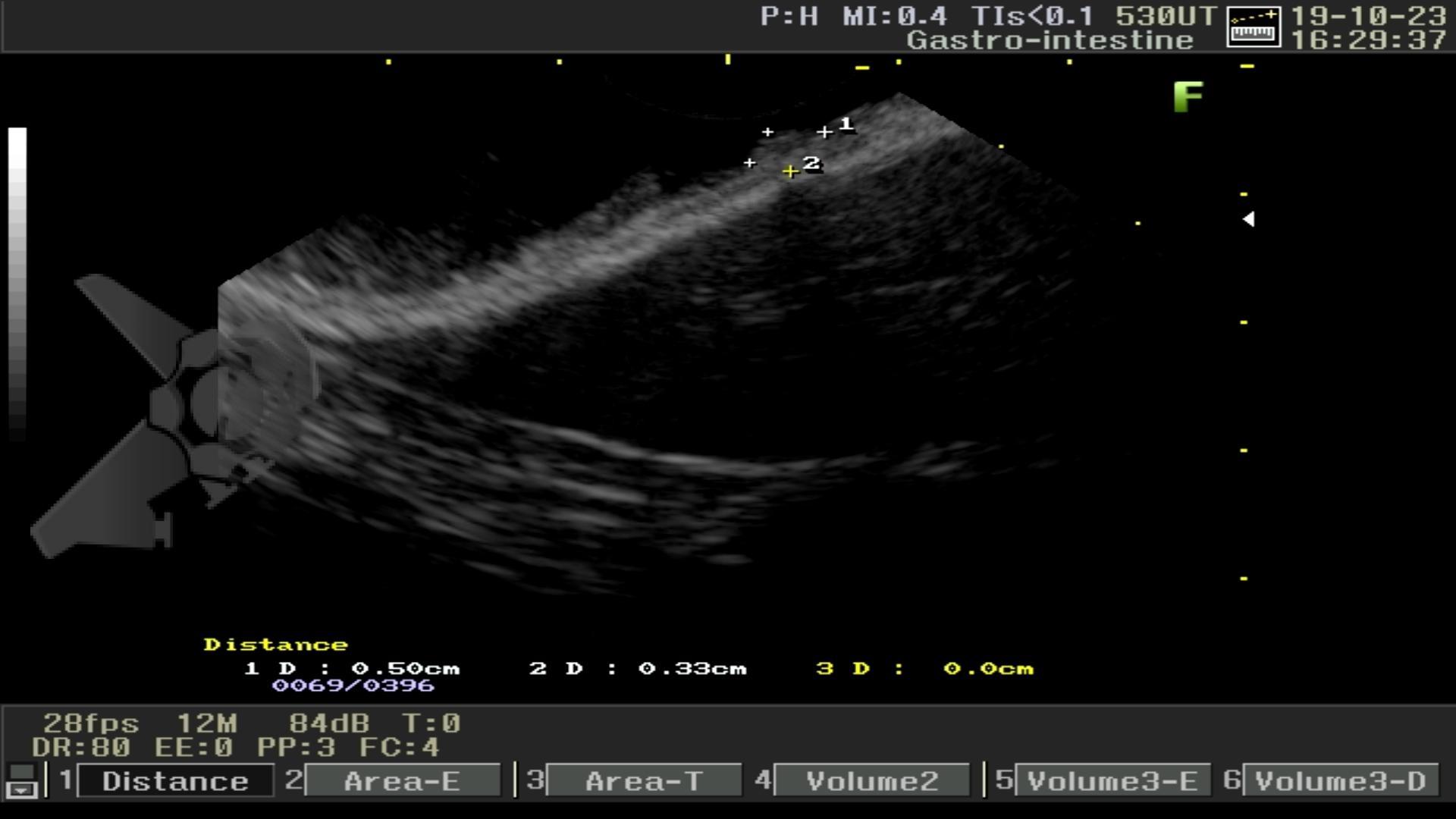
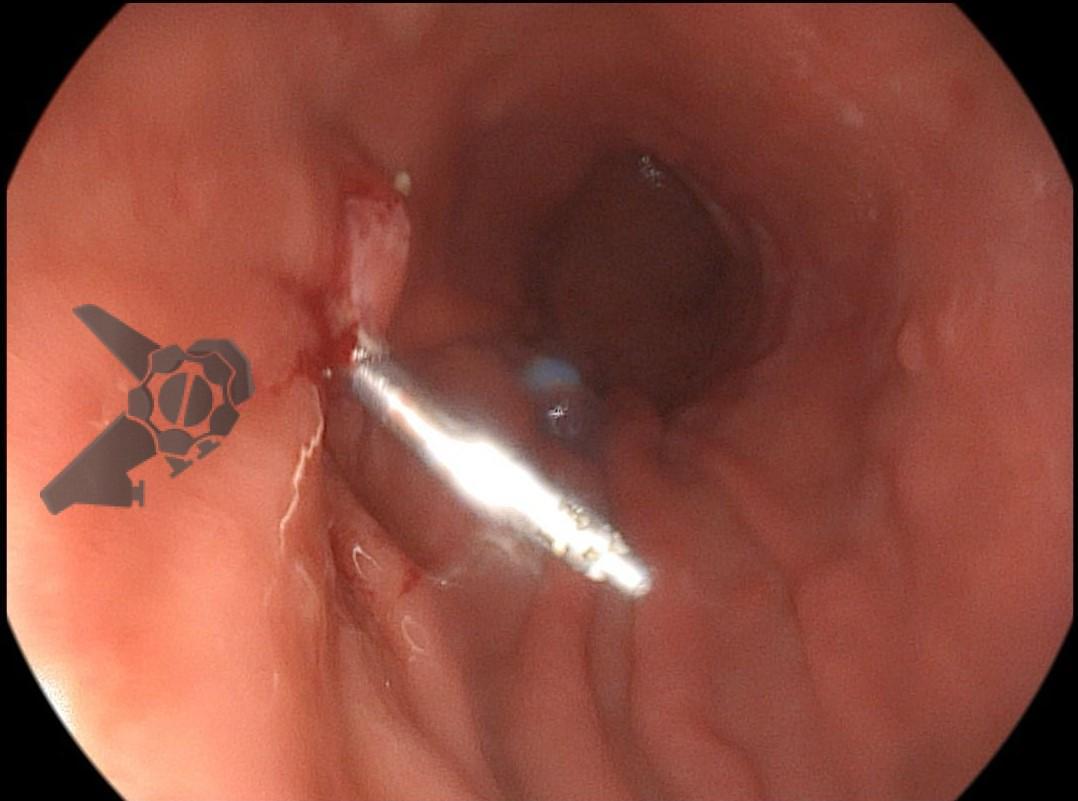
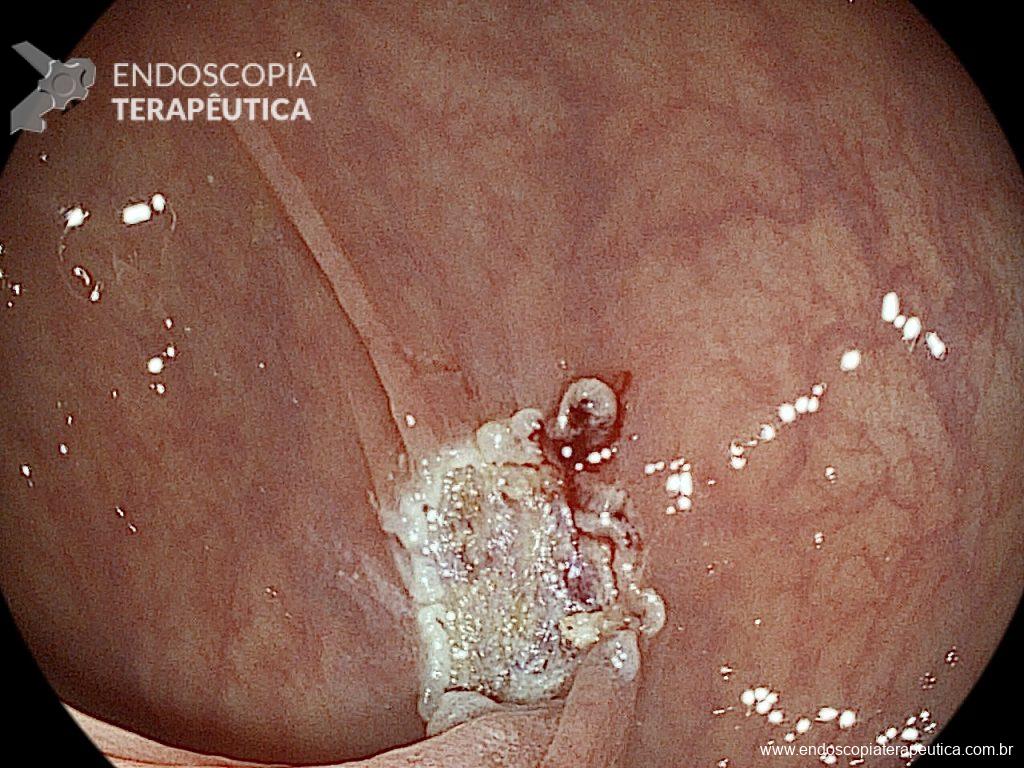
O paciente foi submetido a uma tireoidectomia total com esvaziamento cervical bilateral em sua cidade de origem. Durante a cirurgia, houve lesão do esôfago cervical, prontamente reparada com rafia. Para monitoramento no pós-operatório, optou-se pela colocação de um dreno tubular, além da passagem de uma sonda nasoenteral (SNE) para alimentação precoce. No sétimo dia de pós-operatório, o paciente apresentou dor e inchaço cervical, associados a febre e deterioração do estado geral. Um teste oral com azul de metileno evidenciou extravasamento de conteúdo pelo dreno cervical. O paciente foi transferido para um hospital terciário de referência em Maceió, onde foi internado na UTI geral. Uma endoscopia à beira do leito identificou uma fístula esofagotorácica localizada abaixo do cricofaríngeo, no esôfago proximal, comunicando-se com a cavidade torácica facilmente acessada com o endoscópio.
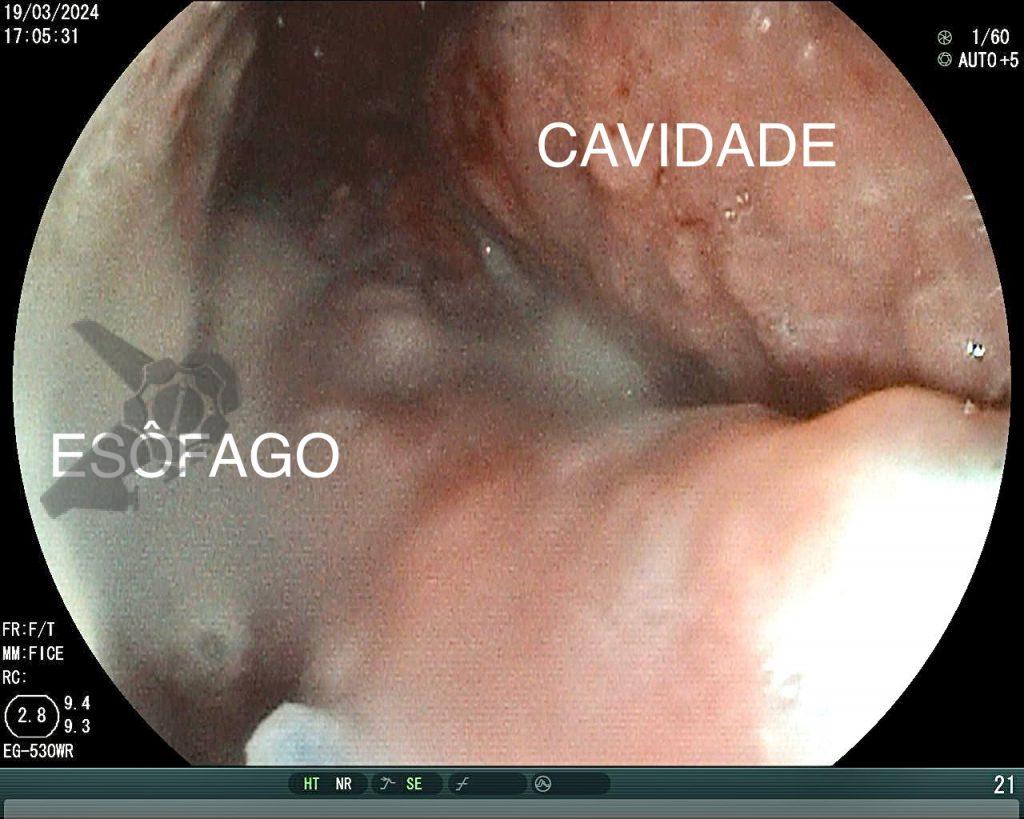
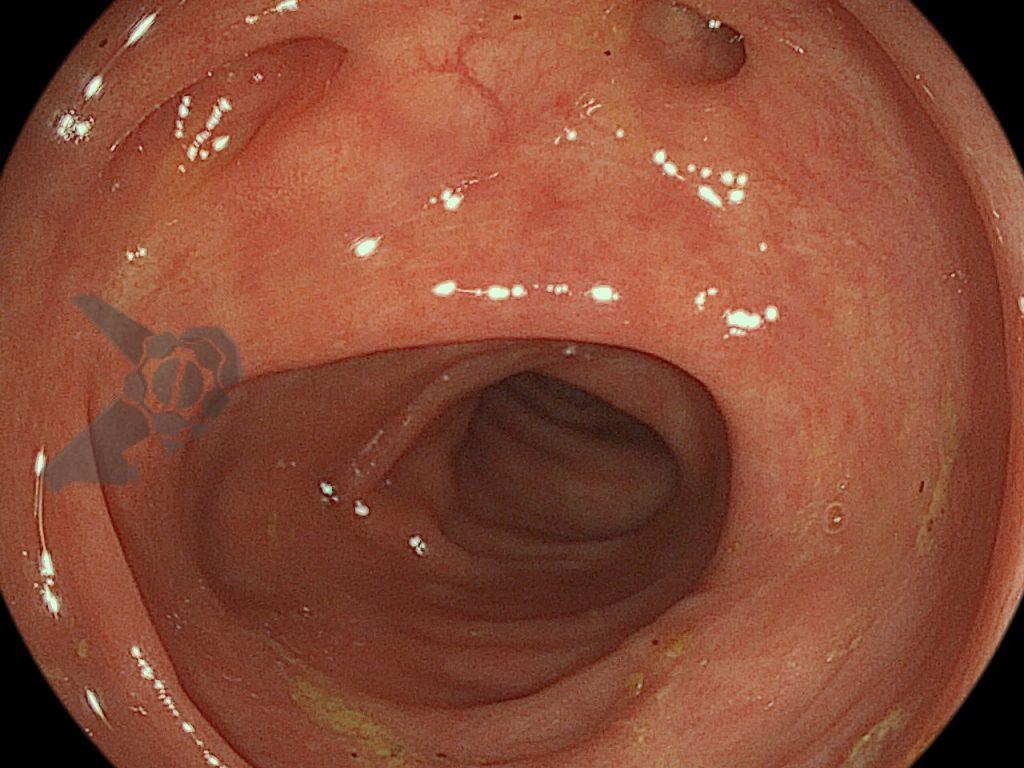
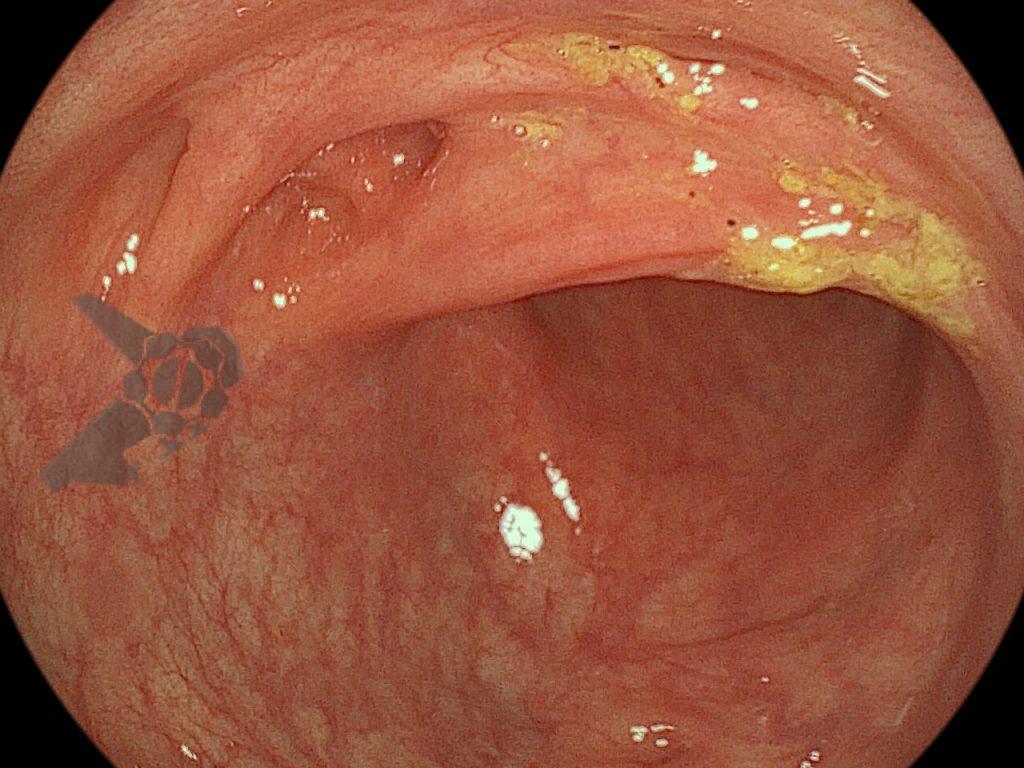
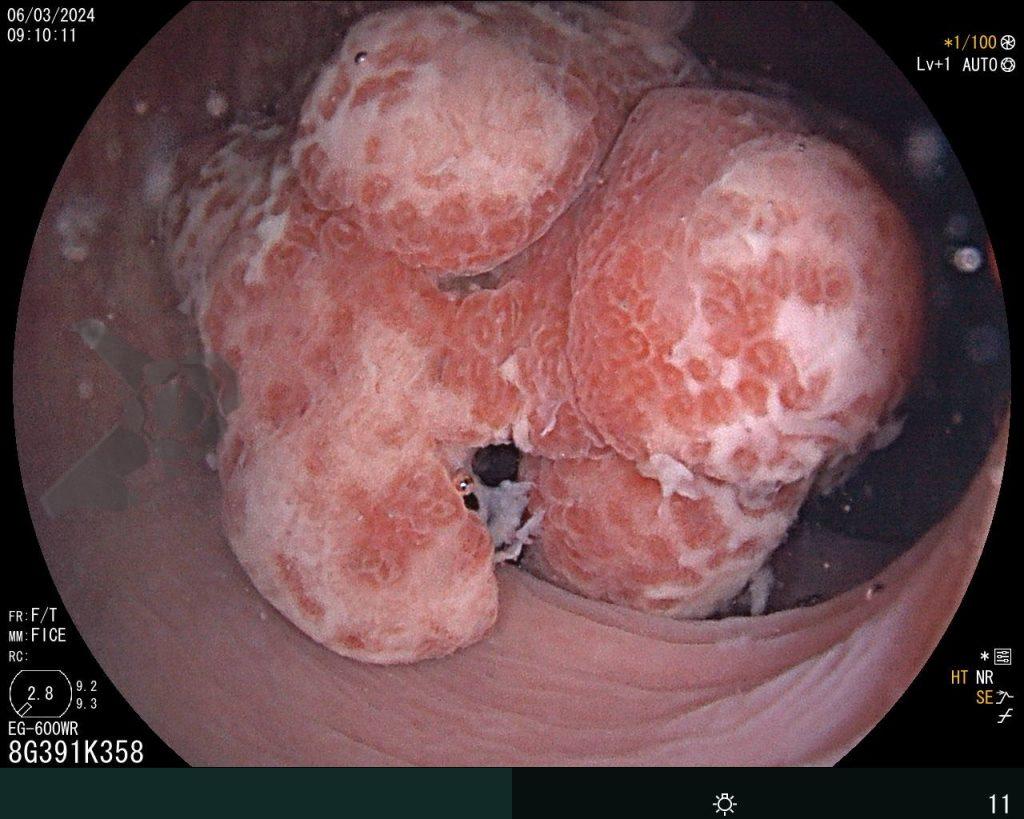
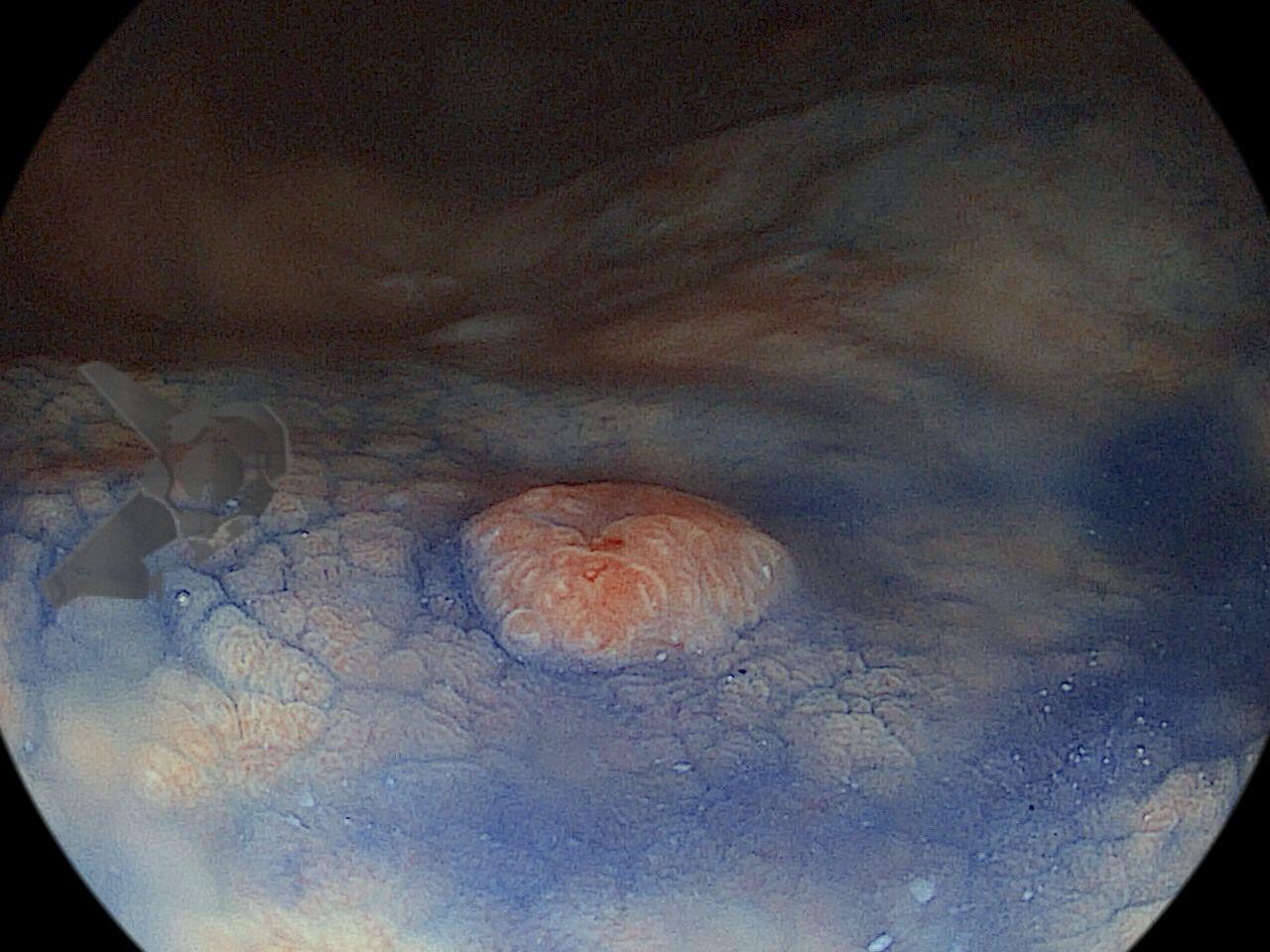
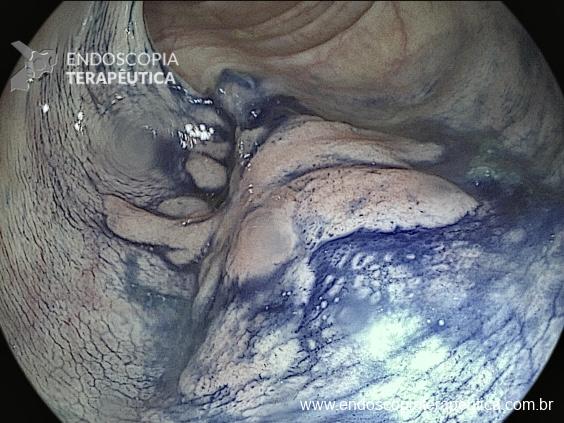
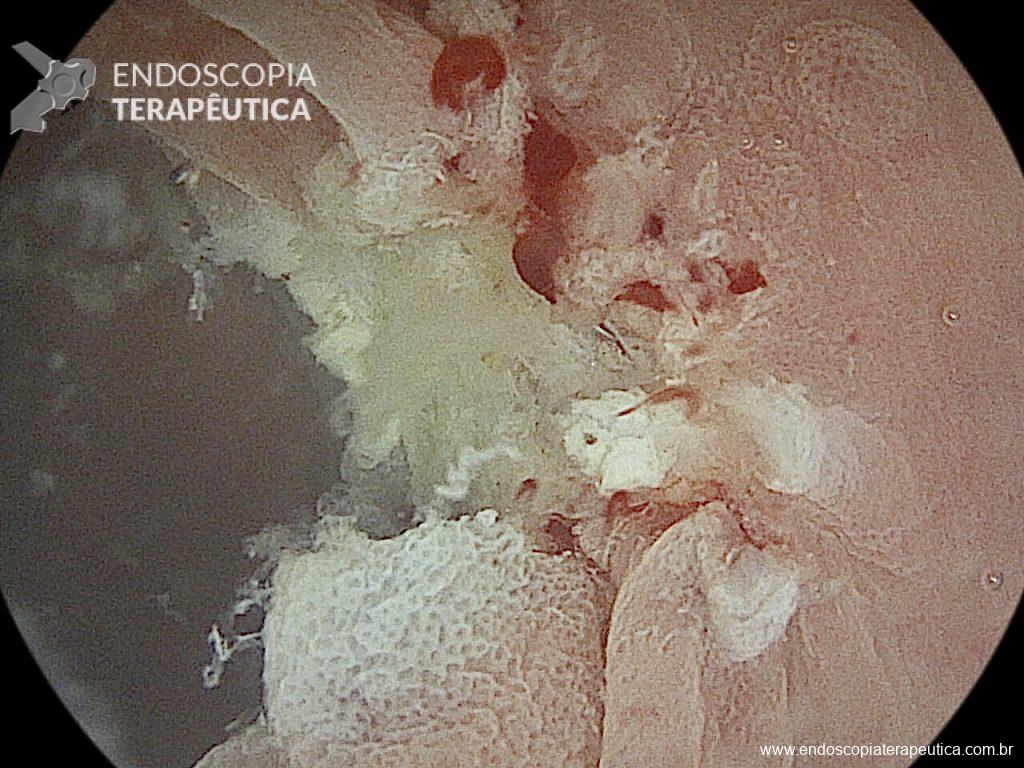
A cavidade apresentava exsudato espesso e amarelado, aderente às superfícies e com contaminação grosseira por saliva e debris, vistos no vídeo e fotos a seguir:
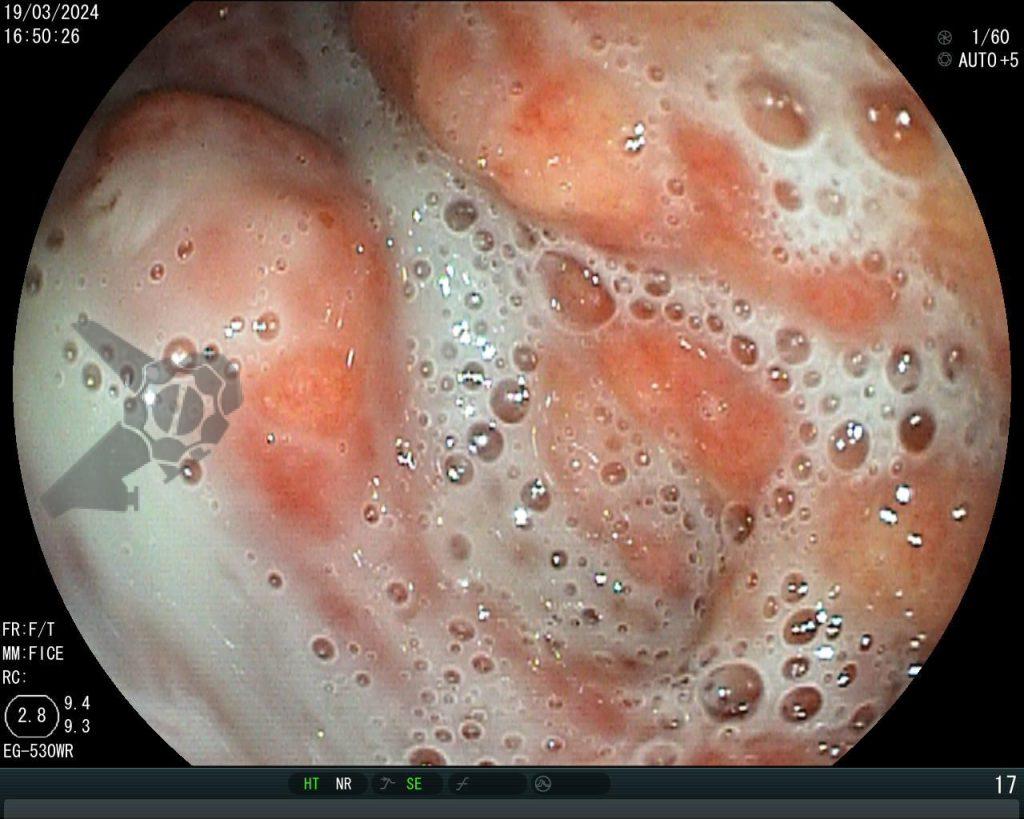
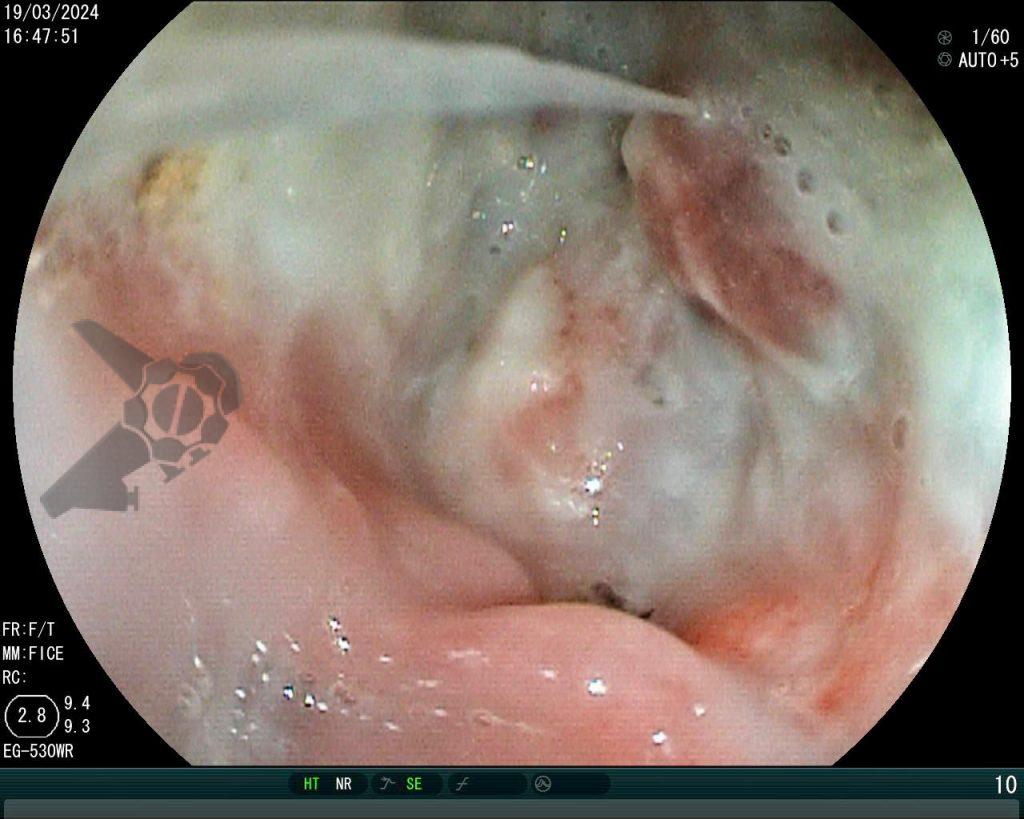
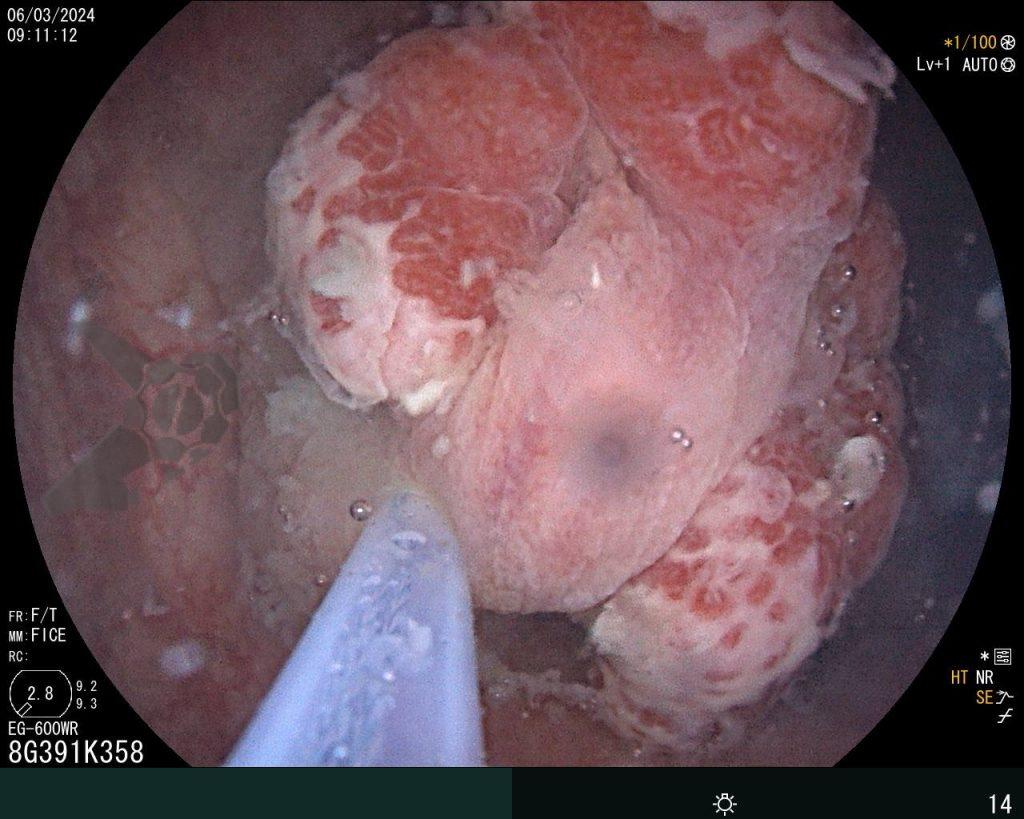
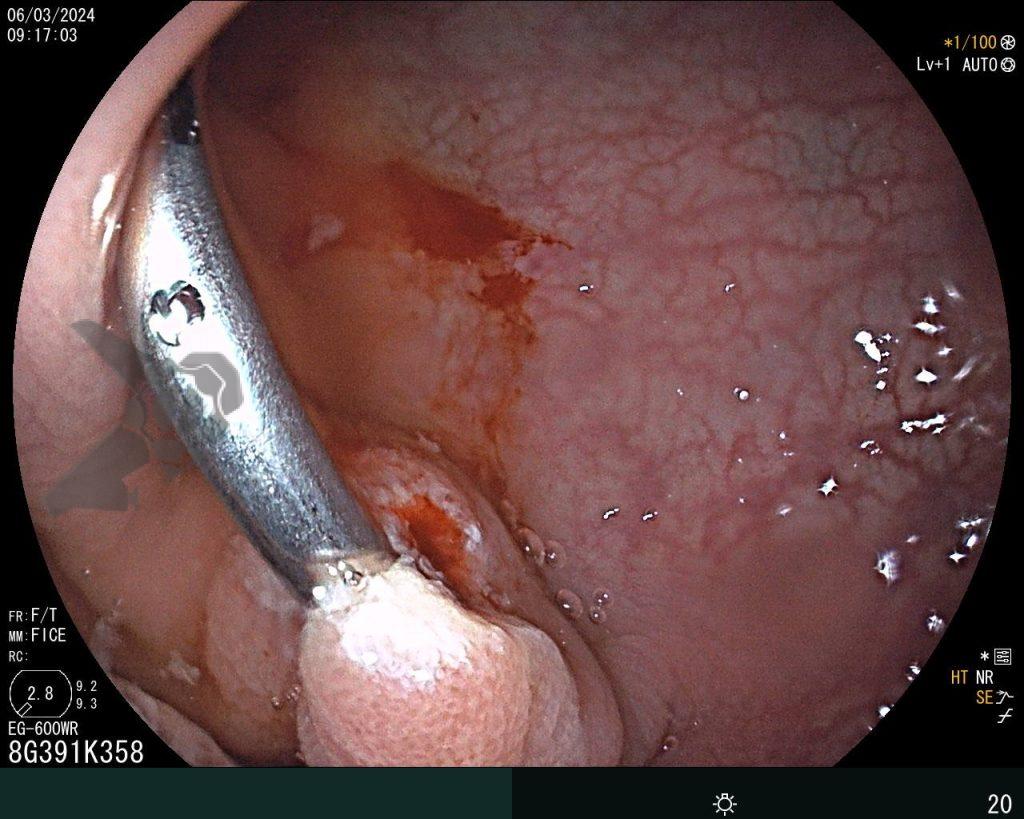
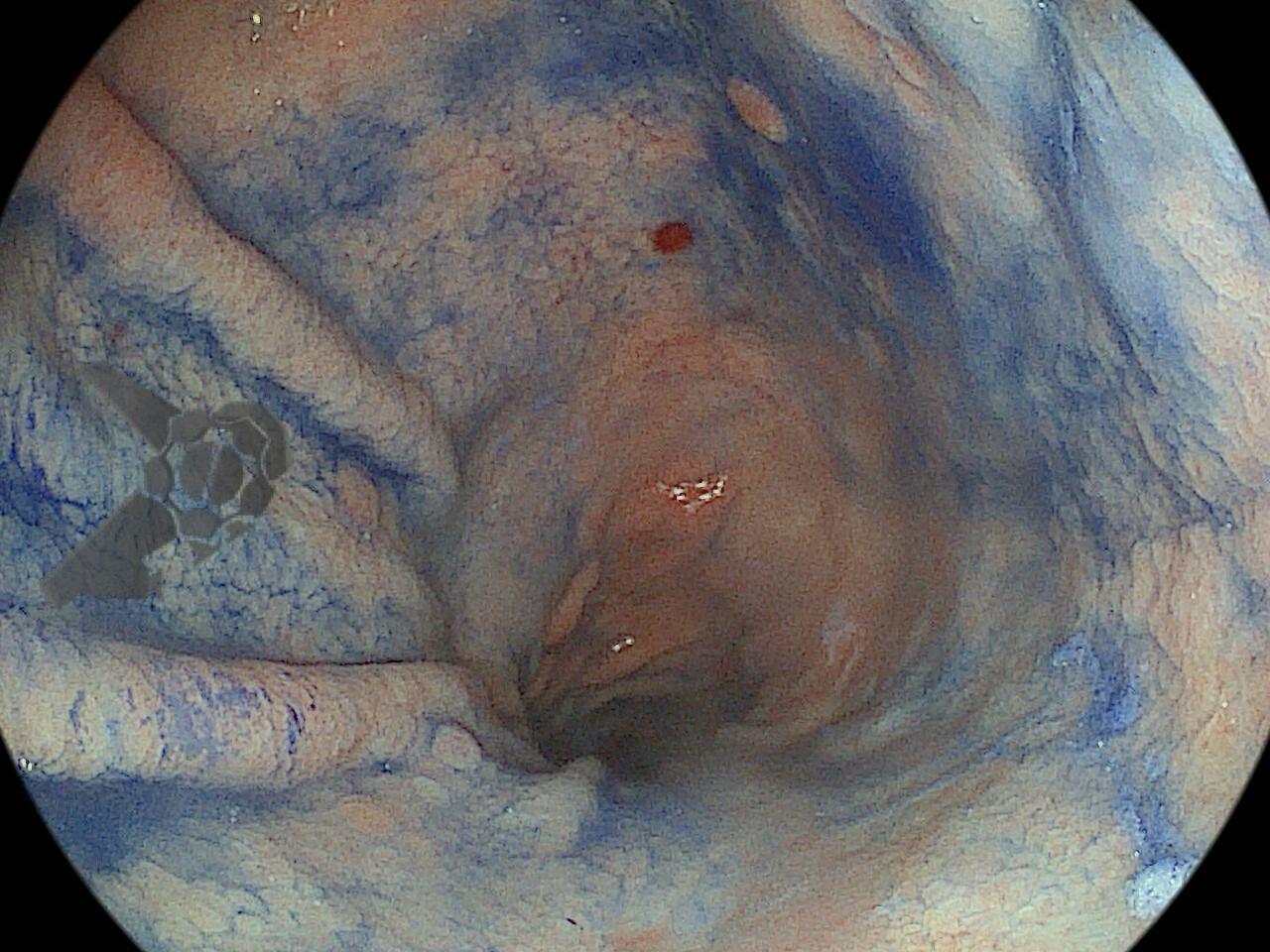
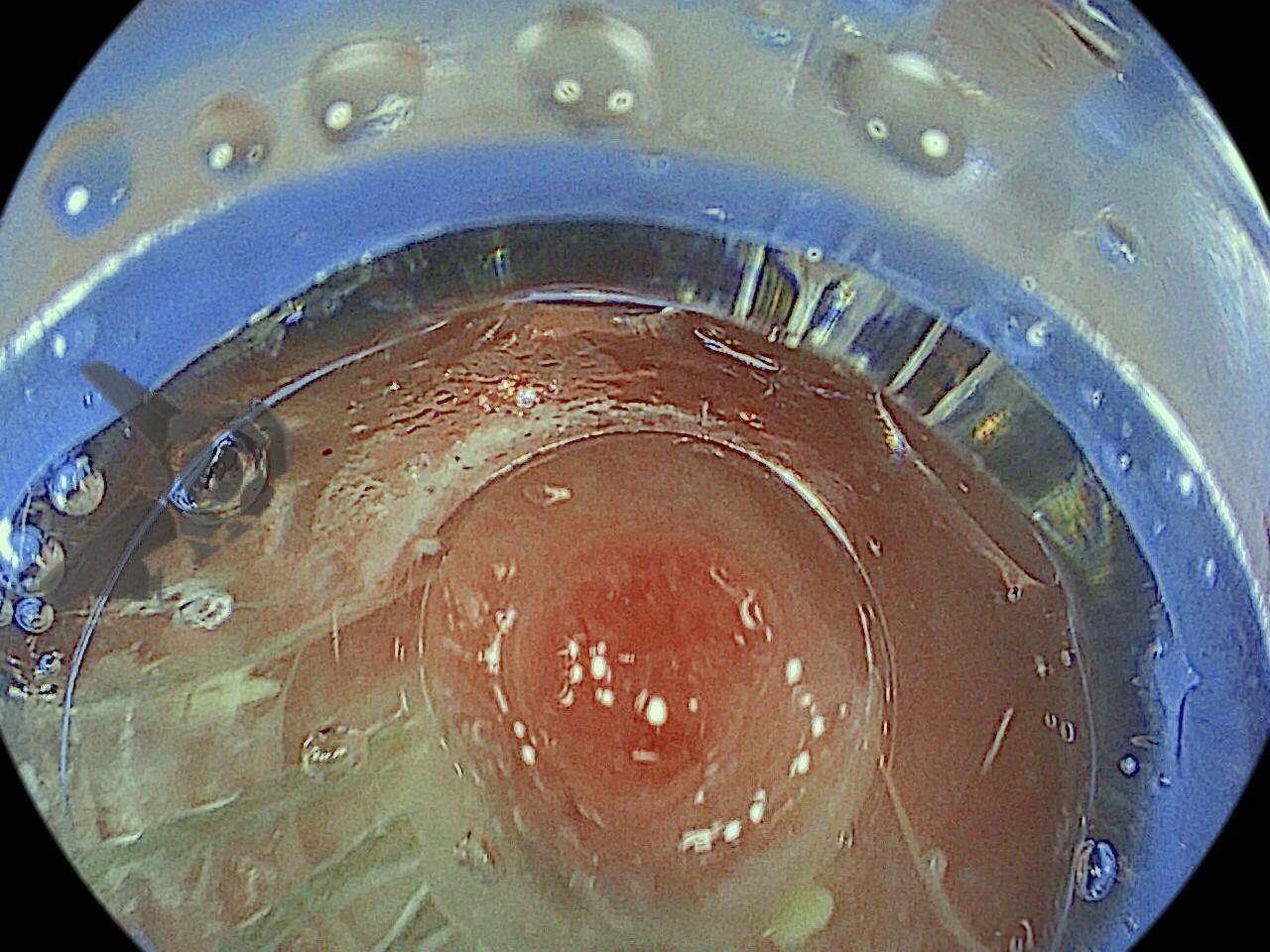
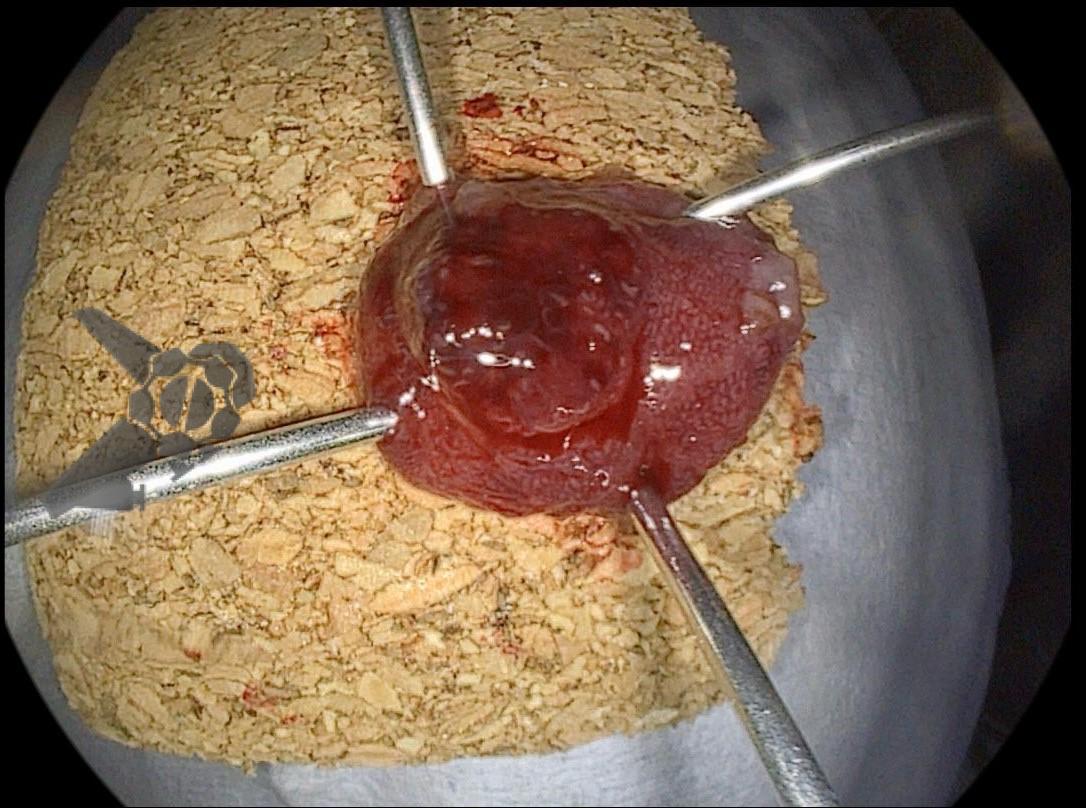
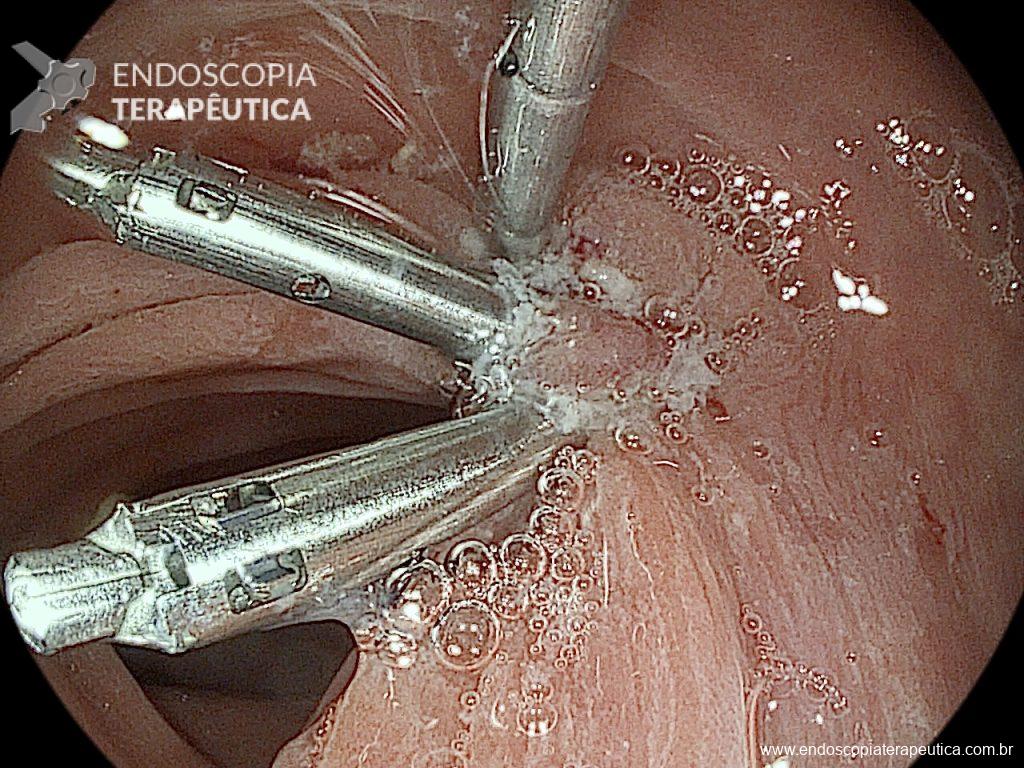
Realizou-se uma toalete cavitária com soro fisiológico 0,9%, seguida pela instalação de um sistema de terapia a vácuo (técnica modificada) com sonda nasogástrica Nº 18. Após a primeira troca, observou-se melhora significativa do quadro clínico e laboratorial, permitindo a alta da UTI para a enfermaria após o terceiro dia de terapia com pressão negativa.
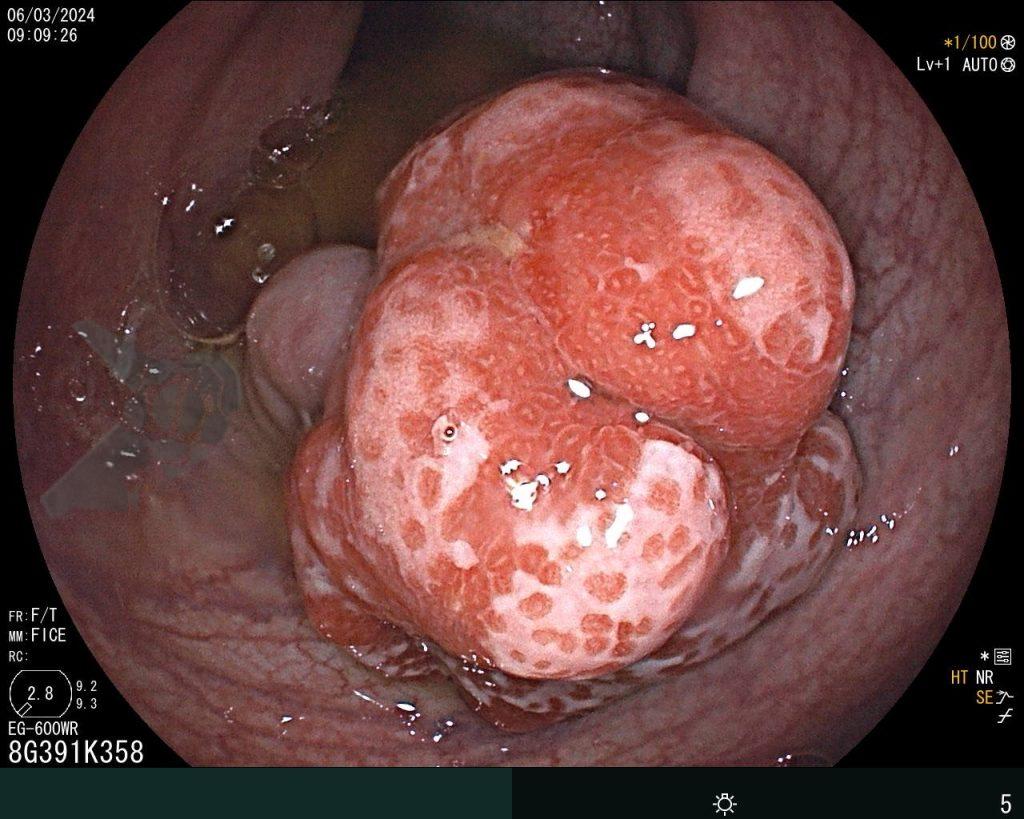
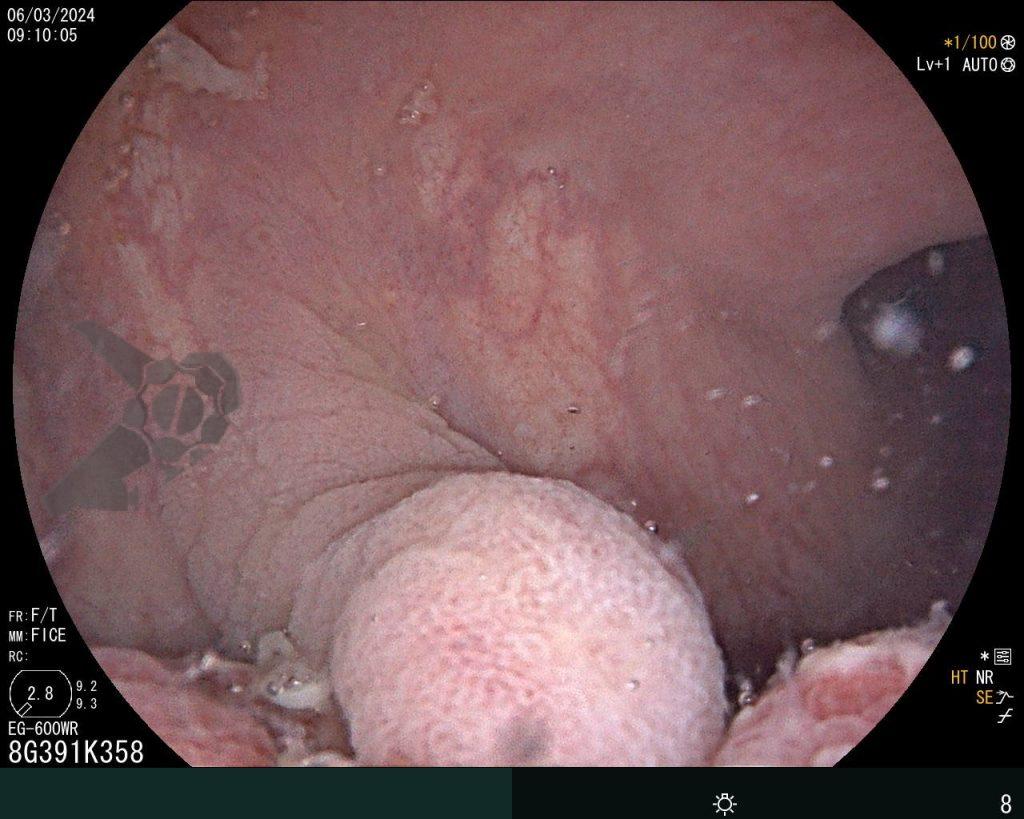
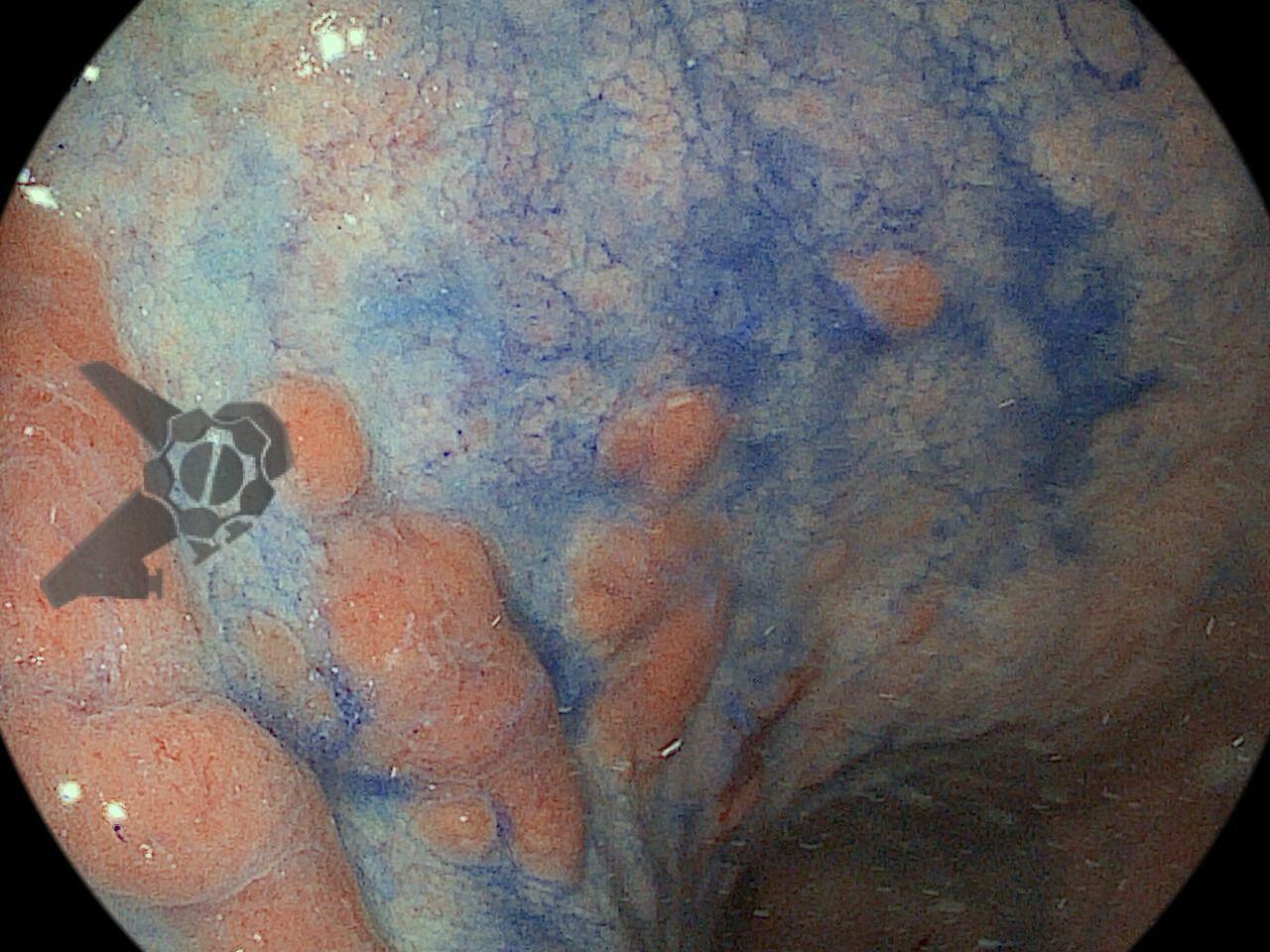
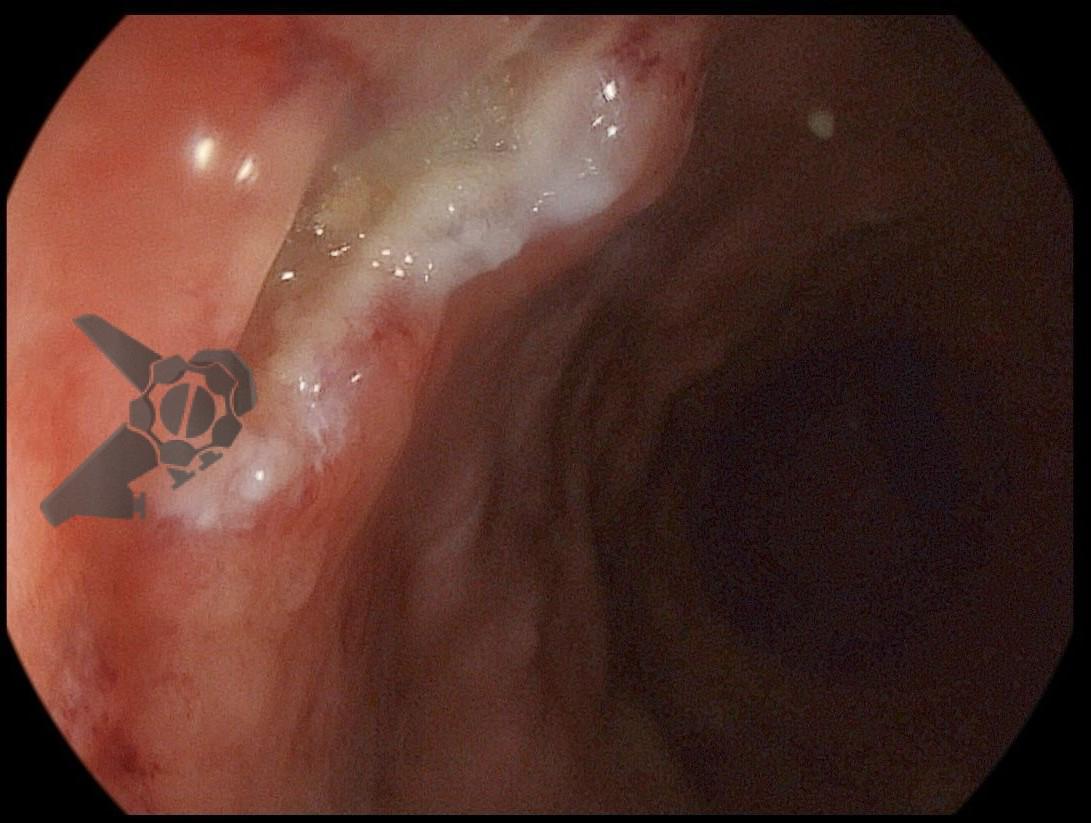
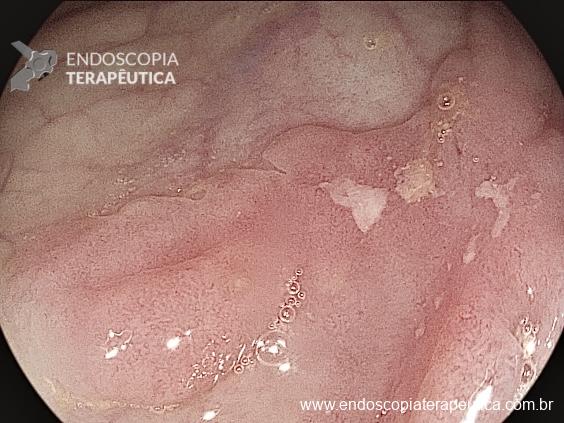
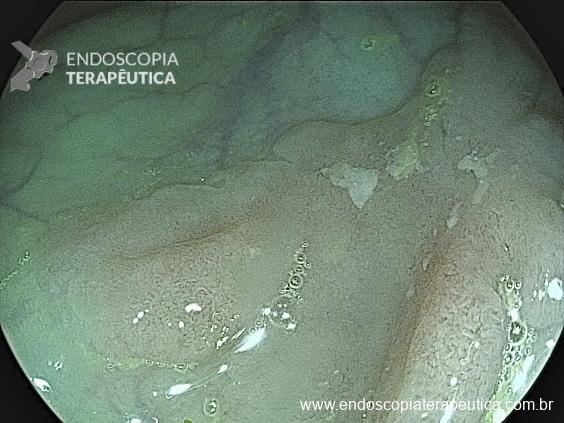
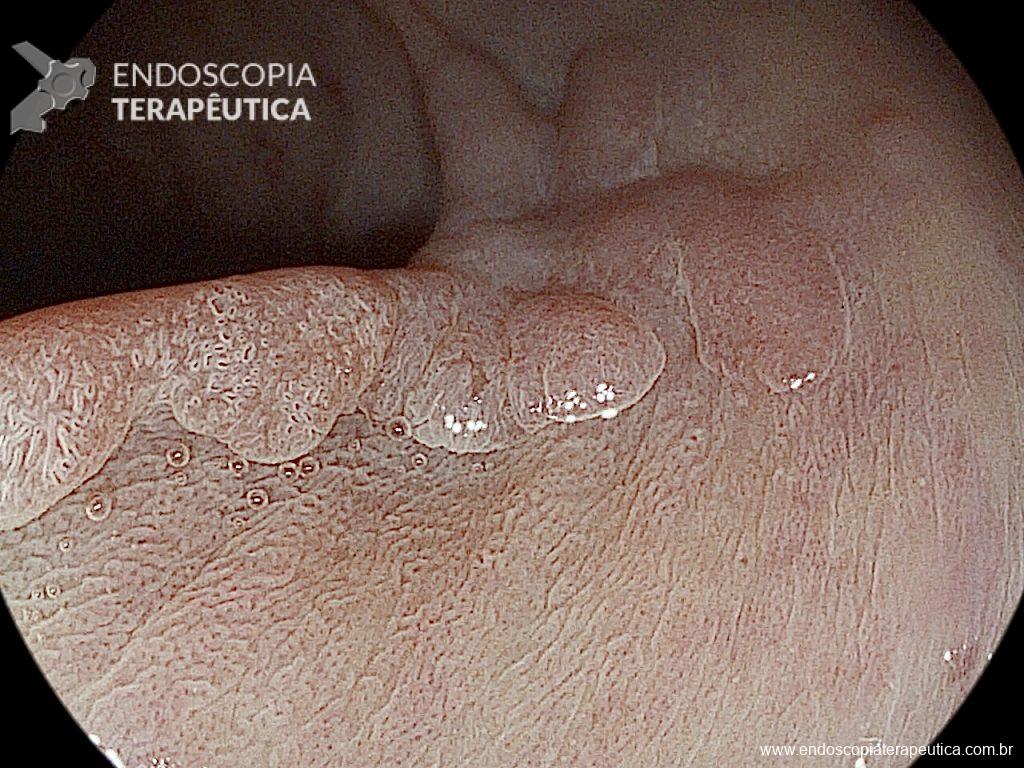
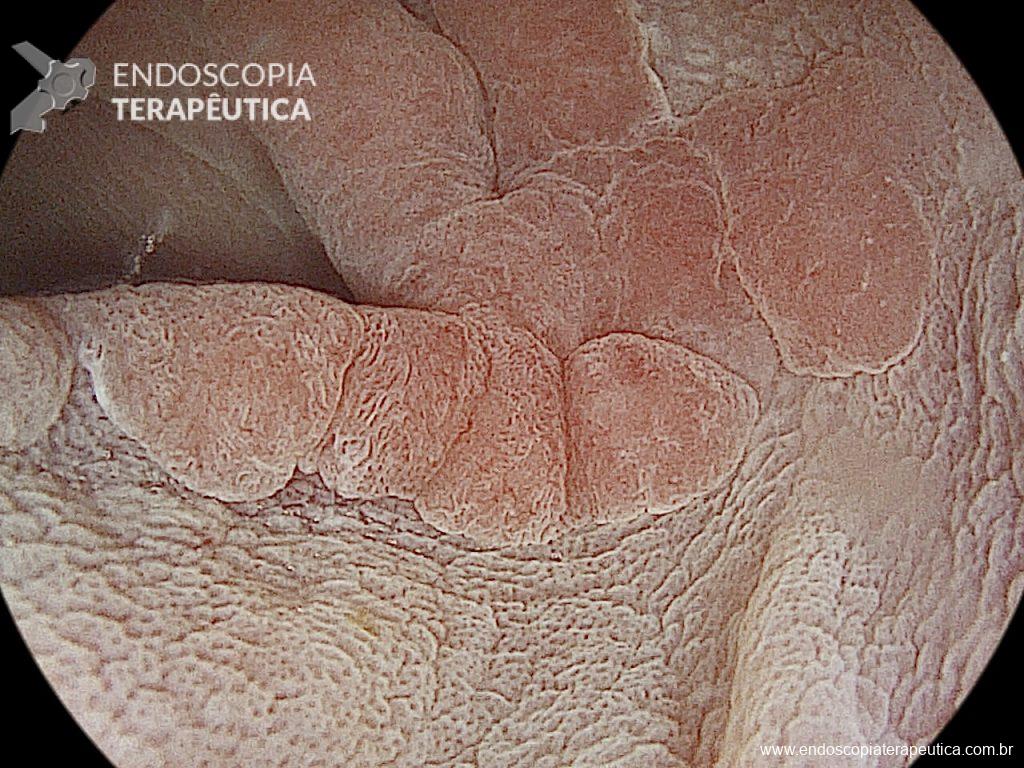
Na terceira troca, era evidente a melhora na contaminação e redução do tamanho da cavidade, que se encontrava recoberta por tecido de granulação. A evolução endoscópica positiva acompanhou-se de uma melhora clínica significativa do paciente, que permaneceu estável e sem sinais de septicemia.
Vídeo de evolução após a terceira troca.
Vídeo de evolução após a quarta troca.
Vídeo de evolução após a sexta troca.
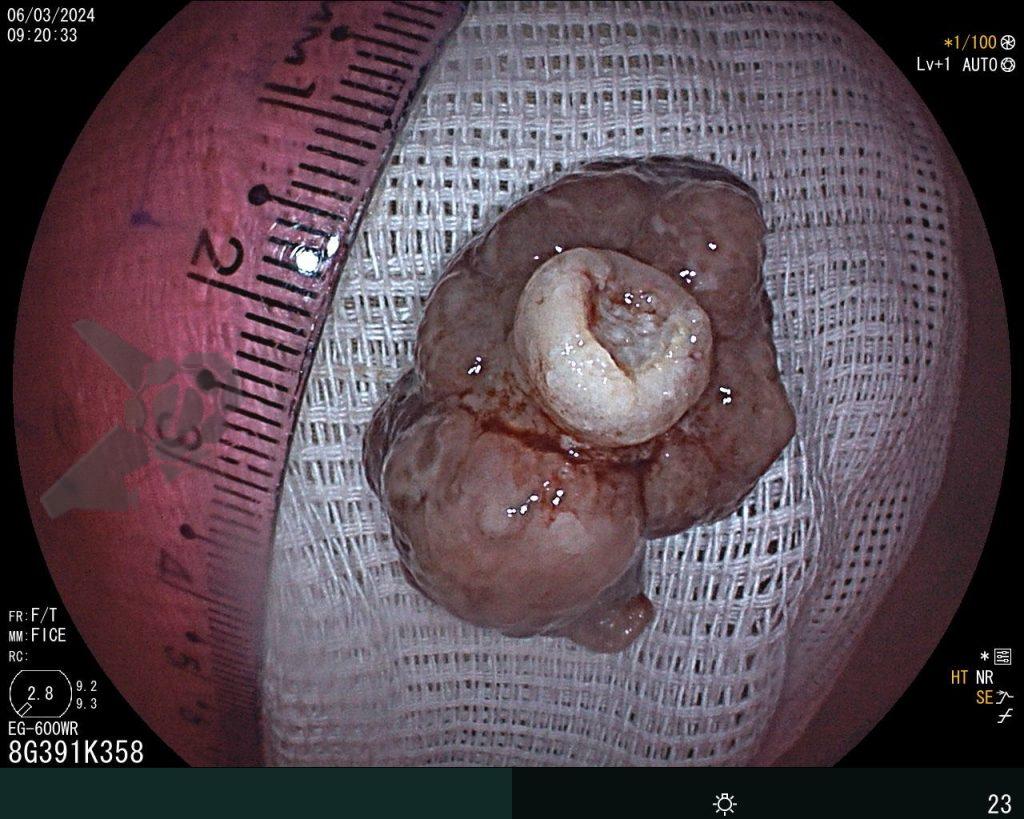
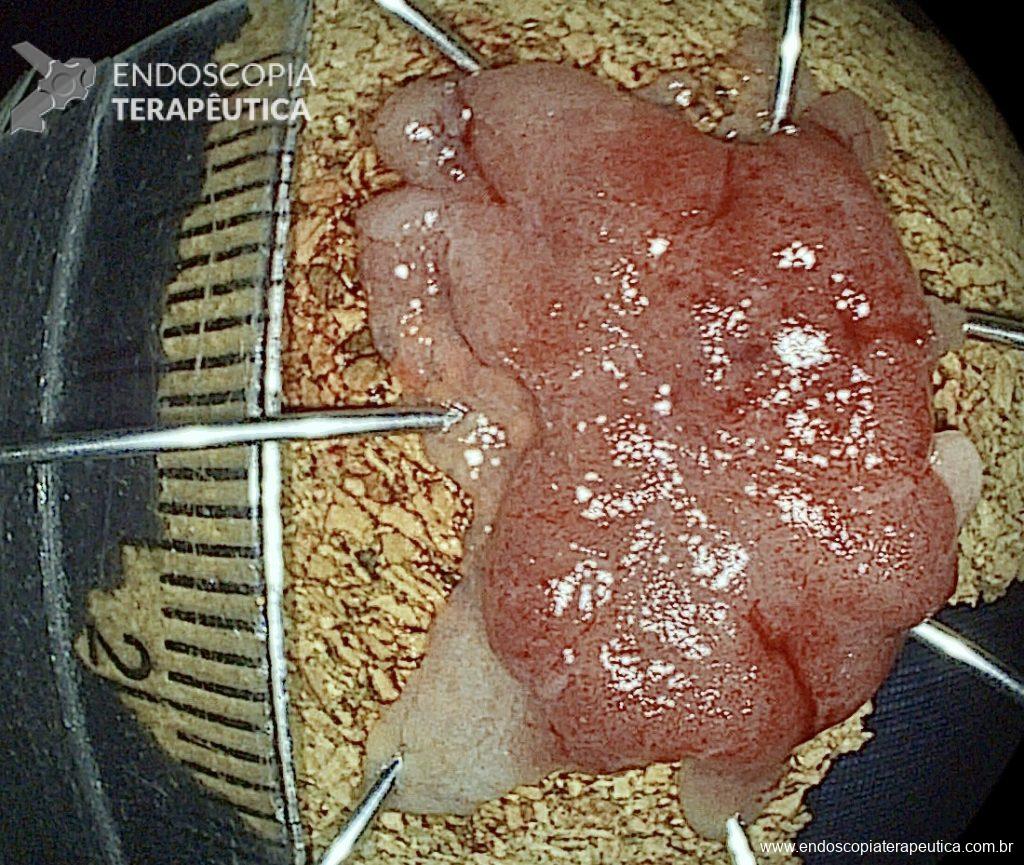
Foram necessárias seis trocas do sistema à vácuo, realizados semanalmente até o fechamento completo da cavidade e resolução em definitivo da fístula.
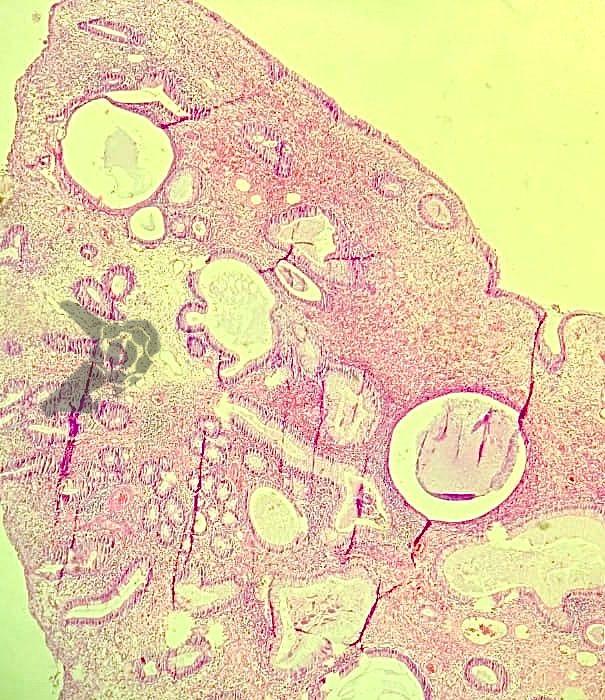
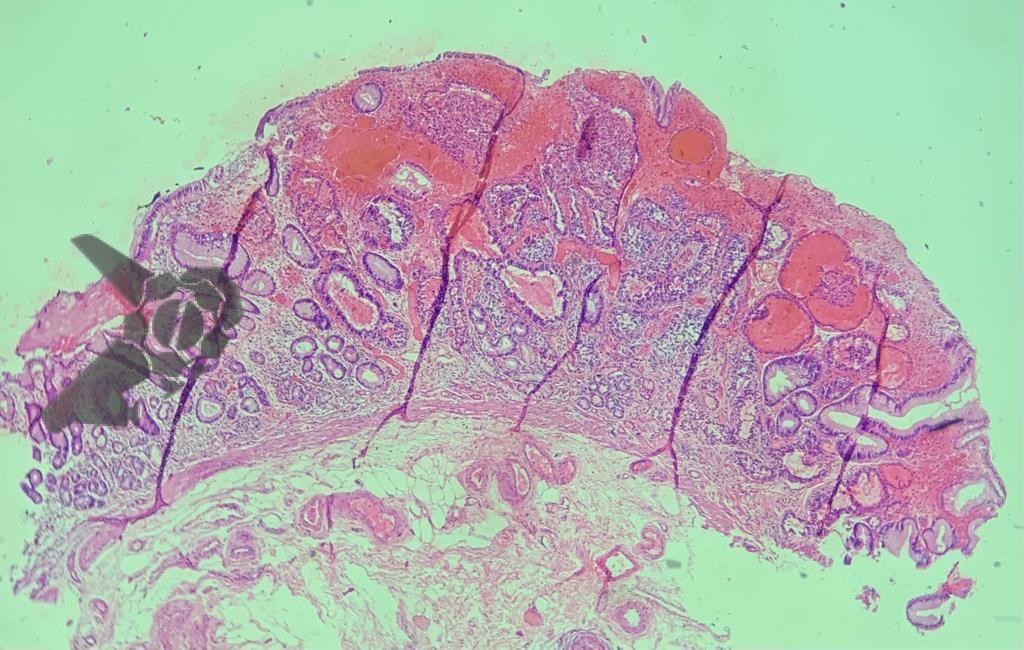
O relatório patológico descreve: carcinoma medular da tireoide, tumor que mede 4 x 3,3 cm (classificação de estadiamento pT3b pN1b M0). Houve invasão linfática (8 de 10 linfonodos).
Discussão
A perfuração e o extravasamento de conteúdo esofágico são condições graves e potencialmente fatais, frequentemente levando ao desenvolvimento de sepse, com uma taxa de mortalidade variando entre 12% e 50%. O prognóstico piora significativamente com o atraso no início do tratamento: a mortalidade aumenta de 7,4% para 20,3% quando a intervenção ocorre após 24 horas do evento, ressaltando a importância crítica da identificação e intervenção precoces.
A perfuração do esôfago cervical é comumente associada a complicações decorrentes de procedimentos esofágicos ou intubação traqueal. A alta mortalidade relacionada a essa condição deve-se à anatomia do esôfago proximal, que facilita o acesso de bactérias e enzimas digestivas ao mediastino, levando ao desenvolvimento de uma condição grave, a mediastinite, além de empiema, sepse e síndrome de disfunção de múltiplos órgãos.
Diversos tratamentos para perfurações esofágicas são descritos na literatura, mas ainda não há um procedimento considerado padrão-ouro. As abordagens podem ser conservadoras ou cirúrgicas. A abordagem conservadora inclui antibioticoterapia, nutrição parenteral e drenagem torácica, sendo indicada para pacientes selecionados com perfurações bem contidas, contaminação mínima e sem sinais de obstrução ou sepse. Já a abordagem cirúrgica pode variar desde rafia primária até esofagectomia com reconstrução imediata ou tardia do trato gastrointestinal, além de drenagem extensa do mediastino. Ambos os tratamentos visam prevenir a disseminação de conteúdo para o mediastino, eliminar e controlar a infecção, manter o estado nutricional do paciente e assegurar a integridade e continuidade do trato digestivo. O diagnóstico e a intervenção imediatos permanecem de importância vital.
A tireoidectomia (total ou parcial) é o tratamento de escolha para neoplasias da tireoide, sendo as principais complicações o hematoma cervical, hipoparatireoidismo transitório e lesão do nervo laríngeo recorrente. A perfuração inadvertida do esôfago é uma complicação rara. Devido à raridade desse evento, há escassez de dados na literatura, o que torna seu manejo mais desafiador.
Nesse contexto, novas terapias têm emergido e ganhado popularidade, como o uso de endoclipes e stents metálicos. Em 2003, a terapia endoscópica a vácuo (EVT) surgiu como uma alternativa, inicialmente empregada para o fechamento de fístulas de anastomose em cirurgias retais. A terapia endoscópica assistida por vácuo para fechamento de vazamentos de anastomose foi desenvolvida para superar as limitações do tratamento convencional não cirúrgico.
O fechamento de feridas cirúrgicas com pressão negativa é uma modalidade terapêutica bem estabelecida e amplamente utilizada desde 1997 para o tratamento de lesões abertas crônicas. Esse método é aplicado em diversas especialidades, como cirurgia geral, ortopedia, plástica e vascular. O procedimento consiste em selar o sítio cirúrgico com um adesivo e aplicar pressão subatmosférica. O aumento da vascularização aliado à redução da colonização bacteriana são fatores essenciais para o sucesso dessa terapia, acelerando a reparação da ferida e preparando o leito até sua cobertura definitiva por meio de diversos métodos de reconstrução tecidual.
Na EVT, o objetivo é criar um ambiente com pressão negativa que estimula o crescimento de tecido de granulação, preenchendo a cavidade e reduzindo a presença de fibrina e tecido necrótico. Esse preenchimento contínuo da cavidade com tecido de granulação resulta em uma diminuição progressiva do diâmetro e profundidade da cavidade durante as sessões subsequentes, promovendo o fechamento do defeito transmural e acelerando a cicatrização.
Um estudo de Luttikhold et al., multicêntrico realizado em cinco hospitais de três países europeus, avaliou o sucesso do fechamento de perfurações esofágicas com EVT, alcançando uma taxa de 89%. As indicações para o uso da EVT no trato gastrointestinal incluem defeitos transmurais agudos, precoces e crônicos da parede esofágica e da junção esofagogástrica. Há evidências publicadas de sucesso no fechamento de vazamentos em linhas de sutura após ressecções oncológicas e procedimentos bariátricos, além de perfurações iatrogênicas e rupturas espontâneas. A duração média do tratamento até o fechamento completo varia entre 11 e 28 dias, sendo o intervalo de troca do dispositivo um fator crucial para o sucesso da terapia.
A técnica da esponja modificada, confeccionada com sonda nasogástrica, gaze e adesivo antimicrobiano, é uma abordagem segura e relativamente simples, que se apresenta como uma alternativa eficaz para o manejo de defeitos do trato gastrointestinal. O EVT modificado é de fácil inserção e permite intervalos maiores entre as trocas do sistema. Sua relação custo-efetividade tem o potencial de expandir seu uso, democratizando o acesso à técnica e impactando significativamente o tratamento de casos desafiadores, contribuindo para desfechos mais favoráveis.
REFERÊNCIAS
- Esophageal fistula complicating thyroid lobectomy. Nicholas D. Ward, Cortney Y. Lee, James T. Lee, and David A. Sloan. Journal of surgical case reports (JSCR), Jan 2015;
- Cost-effective modified endoscopic vacuum therapy for the treatment of gastrointestinal transmural defects: step-by-step process of manufacturing and its advantages. Moura, Diogo et al. VIDEOGIE, Volume 6, No. Dec. 2021;
- Current treatment and outcome of esophageal perforations in adults: systematic review and meta-analysis of 75 studies. Biancari F, D’Andrea V, Paone R, Di Marco C, Savino G, Koivukangas V, Saarnio J, Lucenteforte E. World J Surg. Fev 2013;
- Endoscopic vacuum therapy in the upper gastrointestinal tract: when and how to use it. Gutschow CA, Schlag C, Vetter D. Langenbecks Arch Surg. May 2022;
- Endoluminal vacuum-assisted closure (E-Vac) therapy for postoperative esophageal fistula: successful case series and literature review. Rubicondo C, Lovece A, Pinelli D, Indriolo A, Lucianetti A, Colledan M. World Journal Surgical Oncology. Nov. 2020;
- The use of endoluminal vacuum (E-Vac) therapy in the management of upper gastrointestinal leaks and perforation. Nathan R. Smallwood, James W. Fleshman, Steven G. Leeds & J. S. Burdick. Surgical endoscopy. Set 2015;
- Endoscopic vacuum therapy for esophageal perforation: a multicenter retrospective cohort study. Luttikhold J, Pattynama LMD, Seewald S, Groth S, Morell BK, Gutschow CA, Ida S, Nilsson M, Eshuis WJ, Pouw RE. Endoscopy. Sep. 2023.