Pacientes com doença de Crohn (DC) e retocolite ulcerativa (RCU) apresentam uma baixa correlação entre a apresentação de sintomas e a atividade inflamatória da doença. Além do mais, sabe-se que a adequada cicatrização mucosa tem se associado com respostas clínicas sustentadas, redução de uso de corticosteroides, redução de hospitalizações, e mesmo de cirurgias, e câncer colorretal.
Com isso, para manejo dos quadros, faz-se necessário o uso de múltiplos recursos, como exames laboratoriais, provas inflamatórias séricas, calprotectina fecal, exames de imagem e particularmente os métodos endoscópicos.
Ao longo dos anos, diversos escores endoscópicos foram desenvolvidos para DC e RCU, principalmente no escopo de estudos clínicos, com o intuito de promover melhor capacidade de avaliação e resposta aos tratamentos.
Fora do ambiente científico de pesquisas clínicas, contudo, os escores endoscópicos acabam sendo menos utilizados, entre outros motivos, pela complexidade e dúvidas impostas na sua aplicação.
Sabe-se, porém, que a objetividade, uniformidade e padronização que a utilização de escores promove podem ser de grande auxílio, permitindo descrições mais precisas dos achados endoscópicos, potencial benefício na tomada de decisão baseada em alvos terapêuticos e, por consequência, dos resultados clínicos desejáveis.
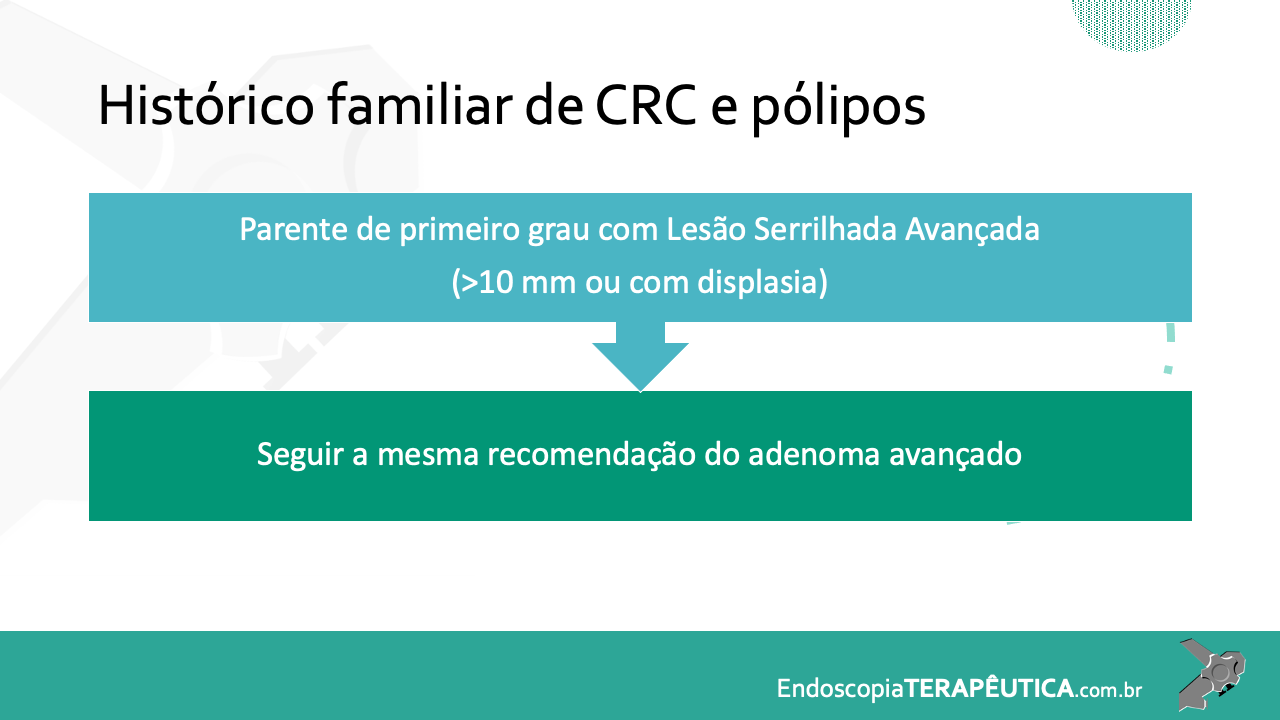
Escores endoscópicos em RCU
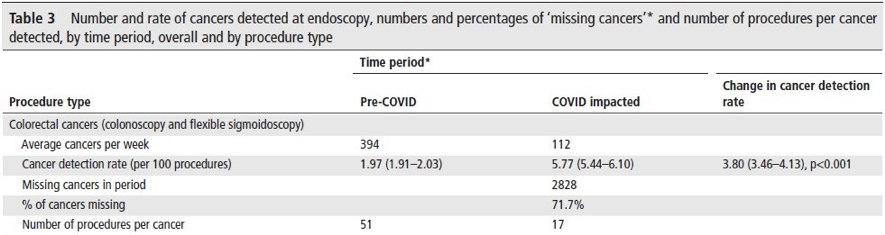
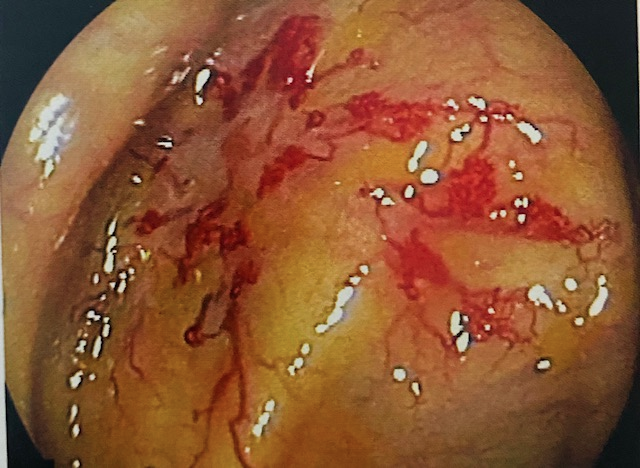
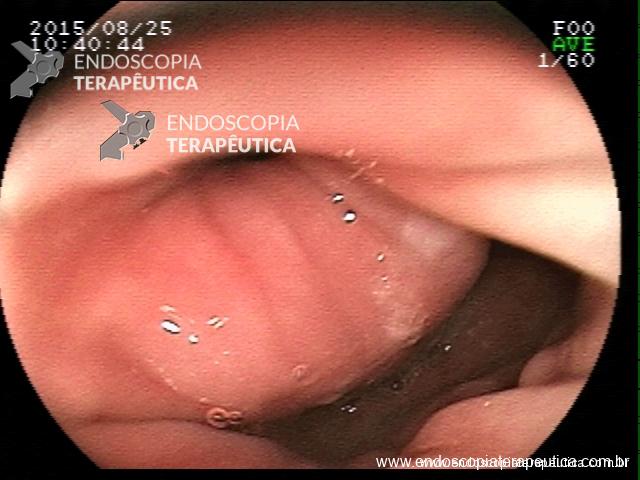
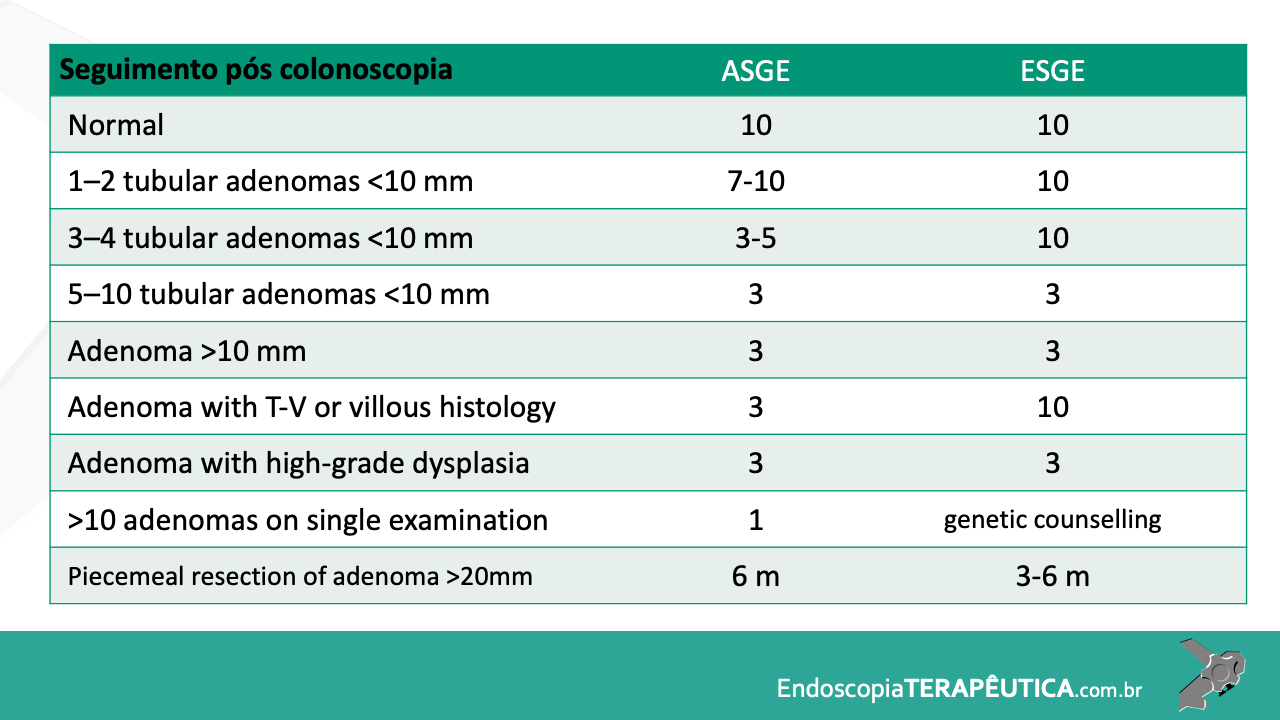
Diversos escores endoscópicos para RCU foram desenvolvidos ao longo do tempo, com a inclusão dos mais variados descritores, incluindo alterações do padrão vascular, granularidade, edema de mucosa, exsudato mucopurulento, sangramento, friabilidade, erosões e ulcerações. Contudo, o escore de Mayo [tabela 1] continua sendo o mais utilizado nesses casos. A cicatrização de mucosa é definida como escore 0–1, embora de forma não validada.
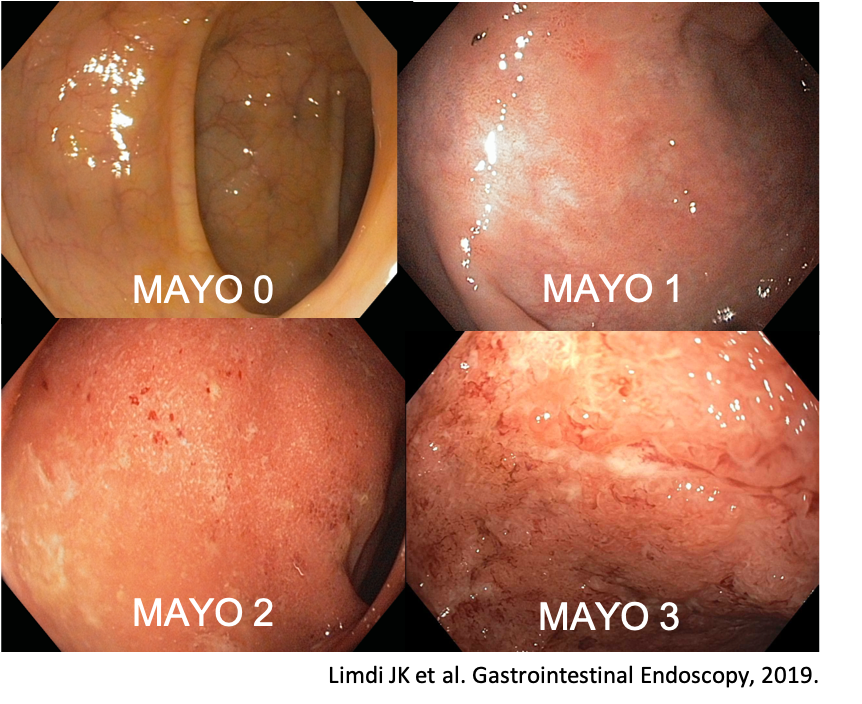
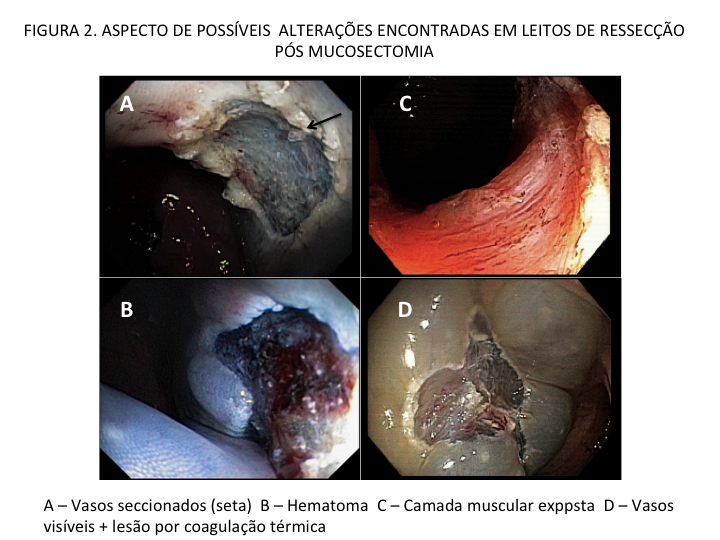
Figura 1. Aspectos endoscópicos Mayo 0 – 4
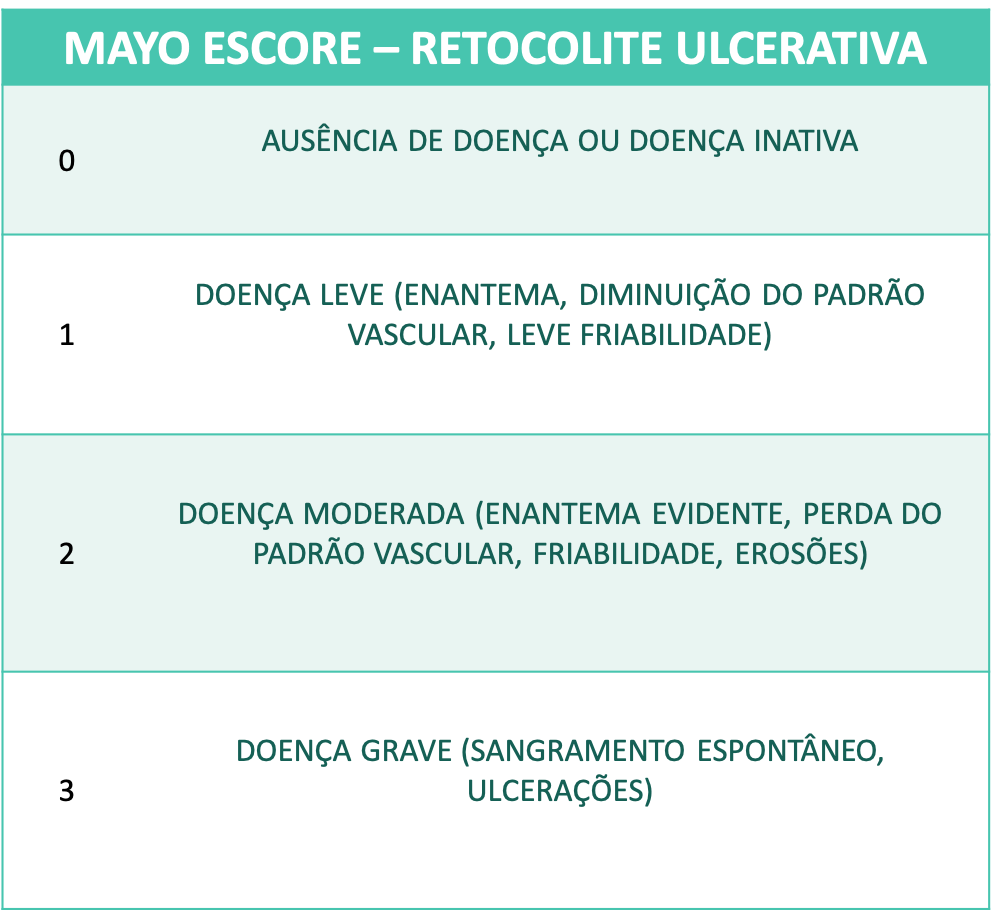
Tabela 1. Escore de Mayo
O escore de Mayo tem como vantagens a facilidade no seu uso e a grande frequência de utilização em trabalhos científicos. Como limitações, podem ser citadas a falta de validação, a incapacidade de distinção entre úlceras superficiais e profundas e a classificação baseada no segmento do cólon pior avaliado em atividade.
Escores endoscópicos em DC
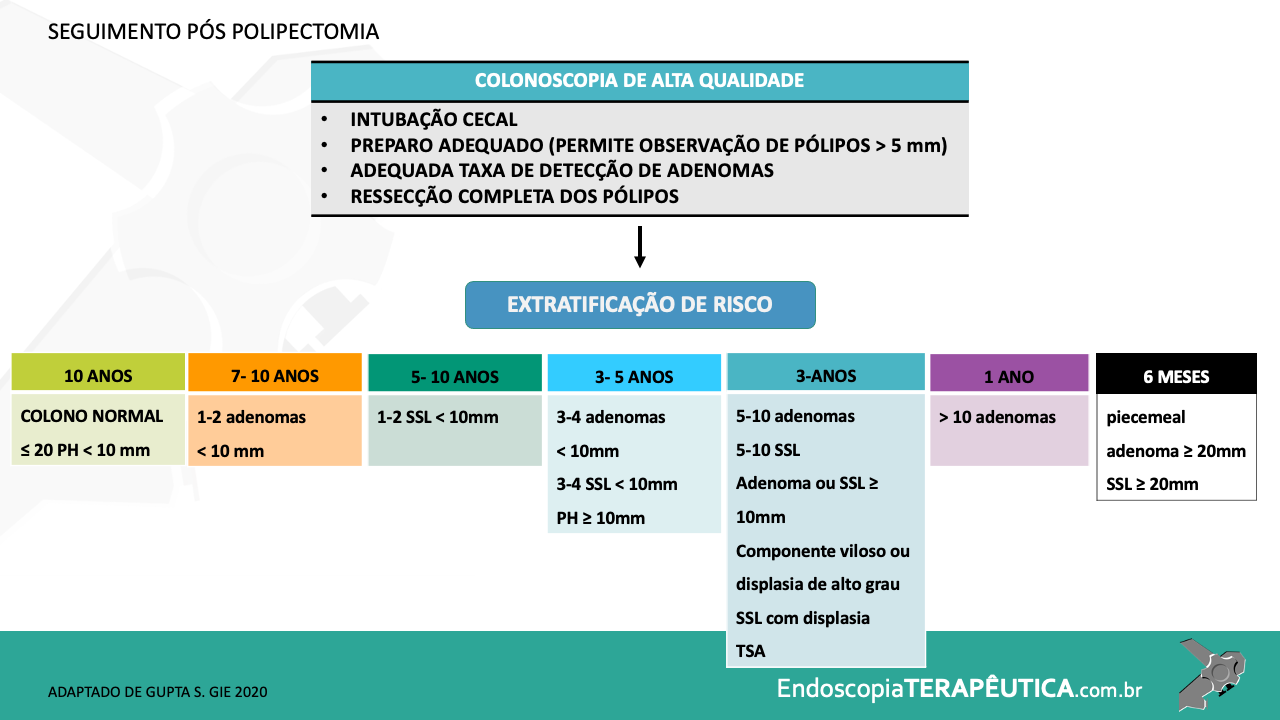
Entre os índices endoscópicos mais utilizados para avaliação da DC, citamos: “Crohn’s Disease Endoscopic Index of Severity” (CDEIS) [tabela 2], “Simple Endoscopic Score for Crohn´s Disease” (SES-CD) [tabela 3] e o escore pós-operatório de Rutgeerts [tabela 4].
O CDEIS é um escore bastante detalhado que divide a avaliação endoscópica em 5 segmentos (íleo, cólon direito, transverso, esquerdo, incluindo sigmoide, e reto), conferindo a descrição de lesões mucosas, ulcerações e estenoses de cada segmento, computando dados de forma complexa para um índice final que varia de 0 a 44.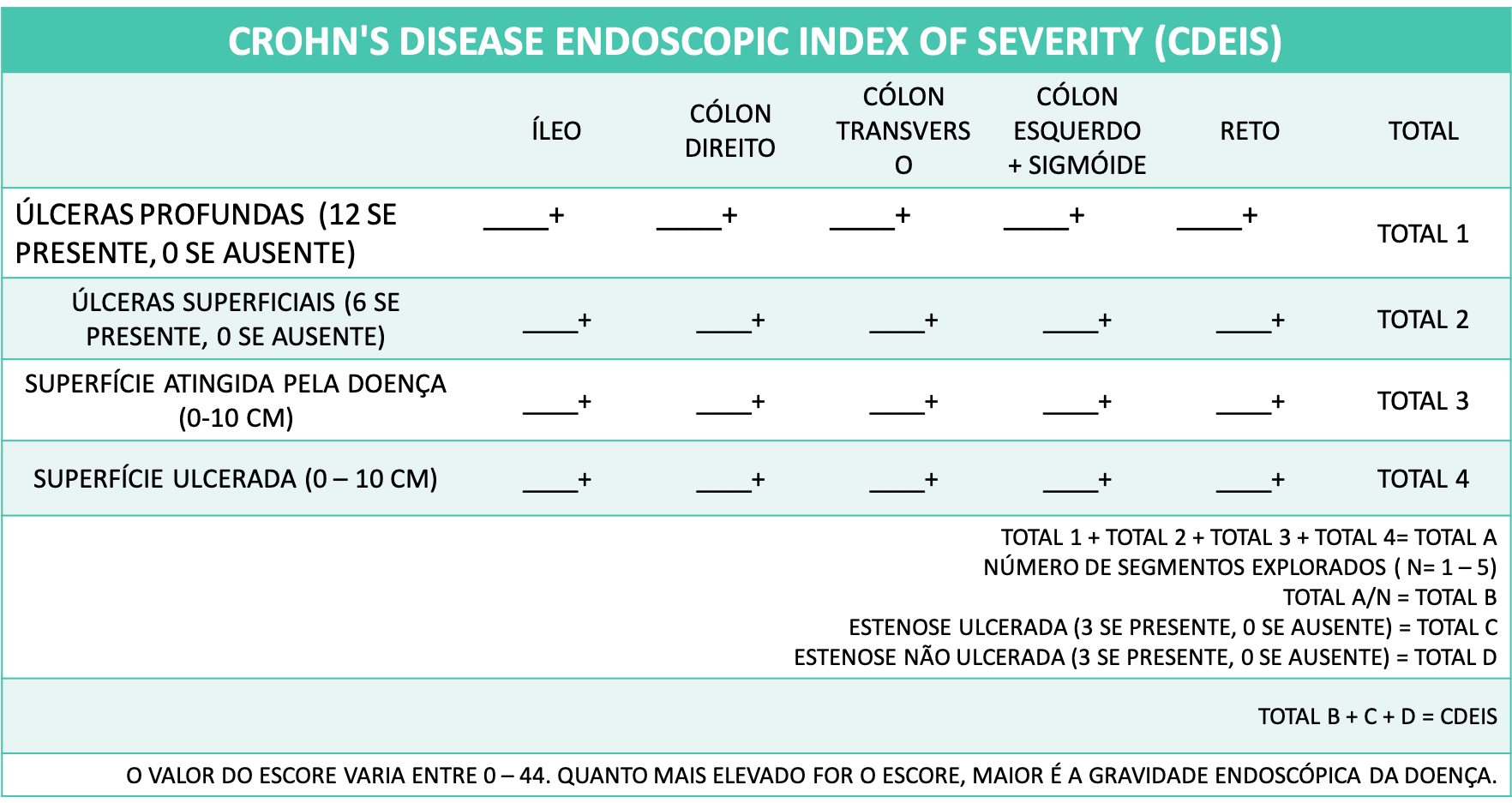
Tabela 2. Crohn’s Disease Endoscopic Index of Severity (CDEIS)
Embora os parâmetros de remissão usando o CDEIS não estejam formalmente validados, a resposta endoscópica tem sido considerada em valores menores do que 3–5 pontos.
O SES-CD foi desenvolvido como uma simplificação do CDEIS. Ele inclui quatro variáveis (tamanho da úlcera, extensão da superfície ulcerada, extensão da superfície afetada e estenose) em 5 segmentos do cólon.
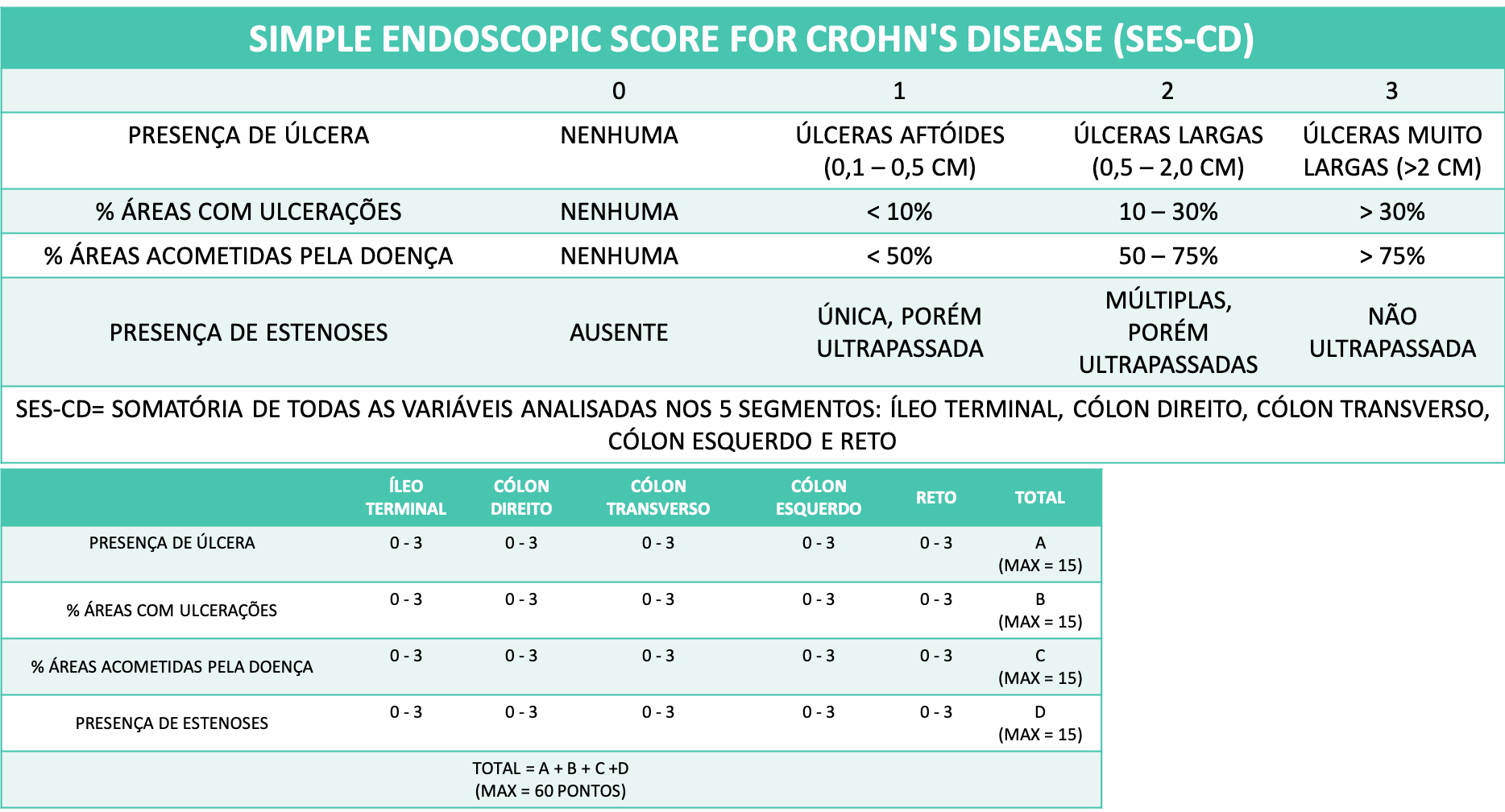
Tabela 3. Simple Endoscopic Score for Crohn´s Disease
O SES-CD apresenta boa correlação com o CDEIS, e alguns estudos clínicos têm definido remissão quando o escore se apresenta < 3 (valores variados são descritos).
O SES-CD parece ser de mais simples execução, permitindo um uso clínico mais rotineiro que o CDEIS.
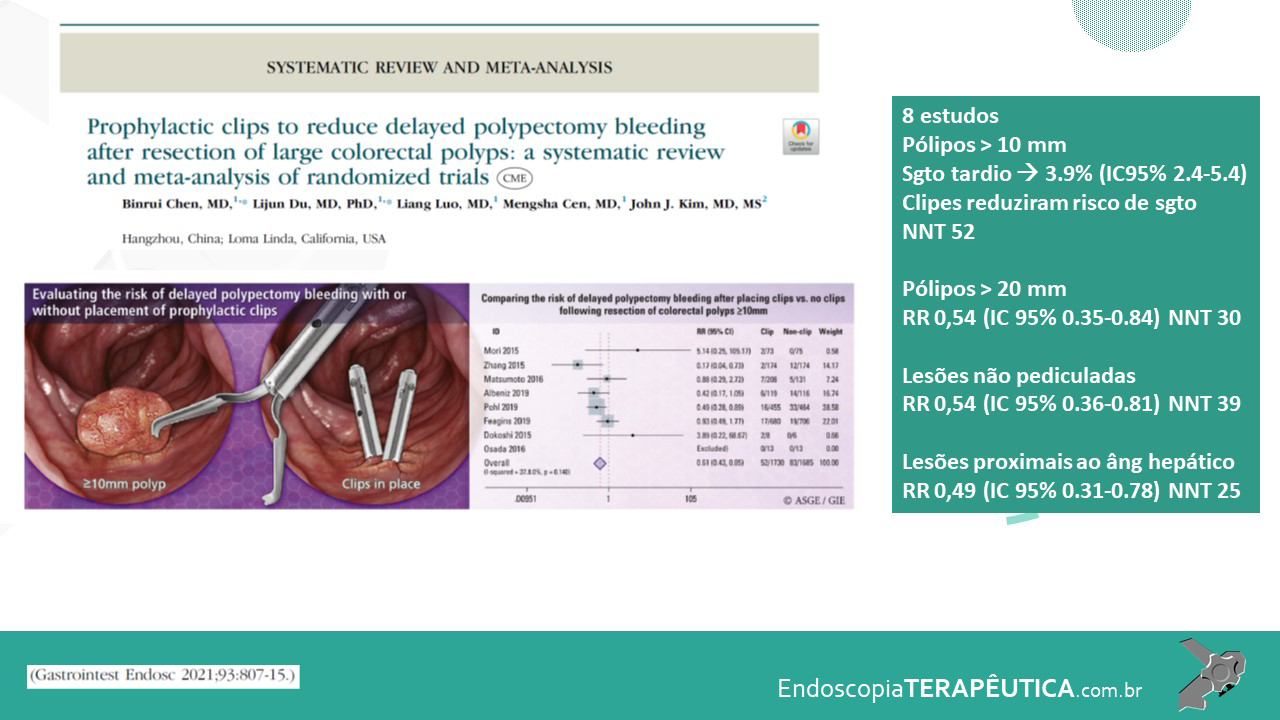
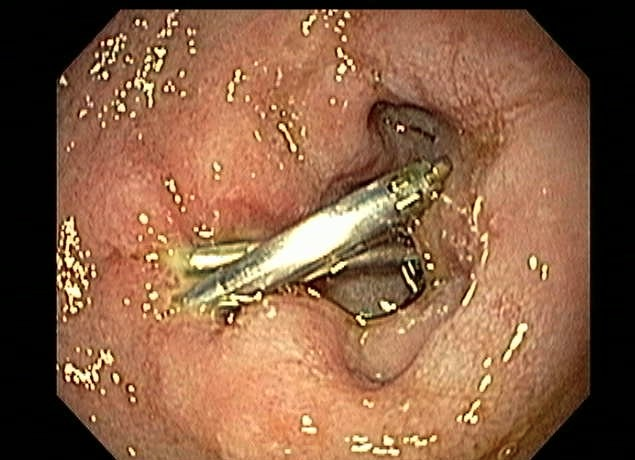
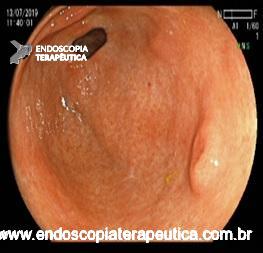
O escore de Rutgeerts é usado para a gradação de lesões no neoíleo terminal e anastomose após ressecções ileocolônicas e já foi discutido anteriormente por aqui.
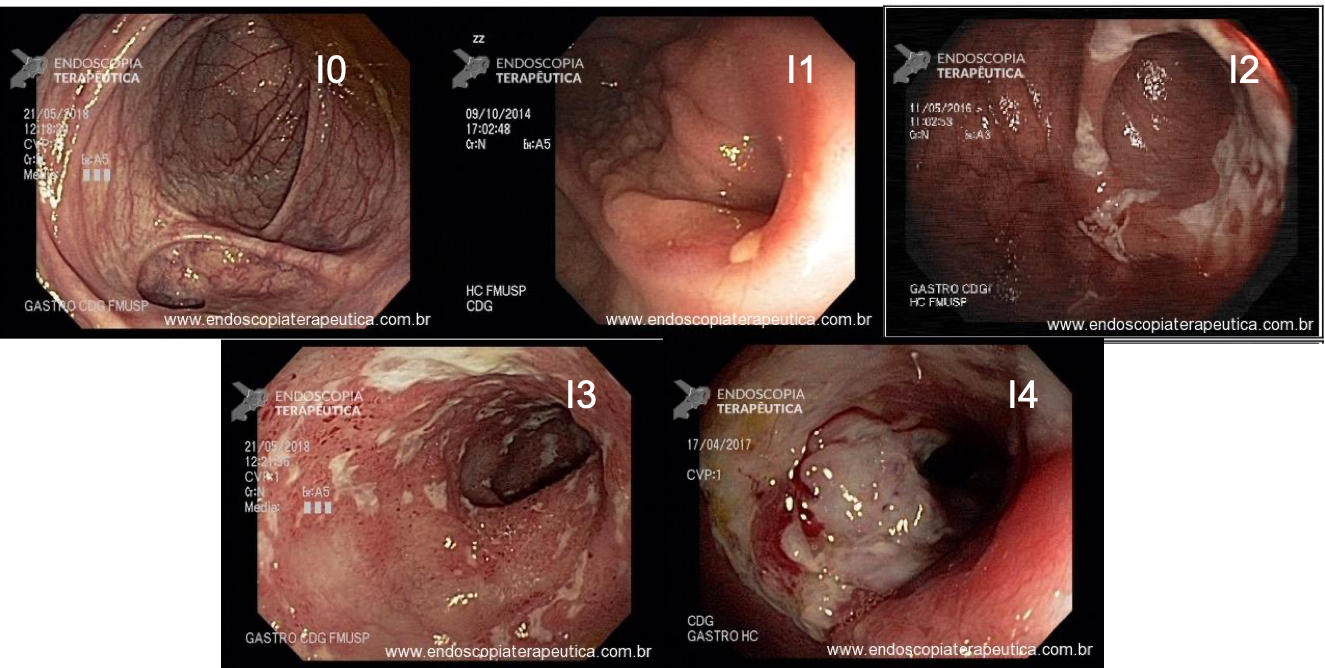
Figura 2. Imagens ilustrando escore de Rutgeerts

Tabela 4. Escore de Rutgeerts
Comentários
A evolução nos paradigmas de tratamento da RCU e DC com objetivos cada vez mais direcionados à cicatrização da mucosa, e não somente controle clínico, tem levado à necessidade de melhor parametrização e objetividade na descrição endoscópica. O uso de escores endoscópicos auxilia nesse cenário e se faz interessante na prática. Os escores endoscópicos que utilizamos de modo mais corriqueiro atualmente não são perfeitos, alguns apresentam-se de forma mais simples e até limitada, outros com complexidade excessiva na sua elaboração. Contudo, acredito na importância da aplicação clínica dos escores endoscópicos, conferindo melhor controle evolutivo dos casos, e faço uso deles na minha prática clínica. E vocês, o que pensam?
Como citar este artigo
Medrado B. Escores endoscópicos em doença inflamatória: você utiliza de rotina? Endoscopia Terapêutica; 2021. Disponível em: https://endoscopiaterapeutica.net/pt/assuntosgerais/escores-endoscopicos-em-doenca-inflamatoria-voce-utiliza-de-rotina/
Referências
- Limdi JK, Picco M, Farraye FA, A Review of endoscopic scoring systems and their importance in a “treat to target” approach in inflammatory bowel disease. Gastrointestinal Endoscopy (2019)
- Torres J, Mehandru S, Colombel JF, Peyrin-Biroulet L. Crohn’s disease. Lancet.2017;389:1741-55. Ungaro R, Mehandru S, Allen PB, Peyrin-Biroulet L, Colombel JF. Ulcerative colitis. Lancet. 2017;389:1756-70.
- Peyrin-Biroulet L, Panes J, Sandborn WJ, Vermeire S, Danese S, Feagan BG, et al. Defining Disease Severity in Inflammatory Bowel Diseases: Current and Future Directions. Clin Gastroenterol Hepatol. 2016;14:348-54 e17.
- Rutgeerts P, Sandborn WJ, Feagan BG, Reinisch W, Olson A, Johanns J, et al.Infliximab for induction and maintenance therapy for ulcerative colitis. N Engl J Med. 2005;353:2462-76.
Acesse o Endoscopia Terapêutica para tomar contato com mais artigos comentados, assuntos gerais, casos clínicos, quizzes, classificações e mais!

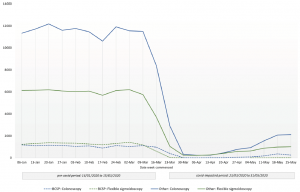
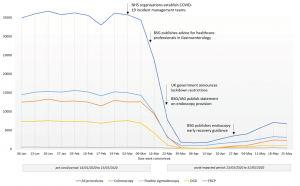 procedimento – British Society of Gastroenterology.
procedimento – British Society of Gastroenterology.