ENSINO E TREINAMENTO EM ENDOSCOPIA DURANTE A PANDEMIA – ESSA CURVA NÃO PODE SER ACHATADA!
A Pandemia por COVID-19 impactou a prática da Endoscopia Digestiva de forma dramática em todo o planeta. Os protocolos de distanciamento social, que são a base para o controle do contágio do SARS-CoV-2, têm trazido importante limitação nas atividades de ensino e treinamento da Endoscopia Digestiva.
Vários preceptores e trainees foram deslocados de suas funções para atender pacientes COVID, vários serviços foram redimensionados ou transformados para atender pacientes COVID com uma mudança sem precedentes nas agendas de endoscopia pelo mundo 1,2. Estamos presenciando uma redução drástica no número de exames endoscópicos, inclusive no Brasil, com vários serviços fechados e mais de 85% trabalhando apenas com endoscopias de urgência/emergência3.
A pandemia tem exigido, ainda, medidas rigorosas em relação ao uso de EPI, para evitar o contágio das equipes, dos pacientes e mitigar a propagação da infecção. Os serviços de endoscopia tiveram que incorporar rapidamente os conceitos de “equipe mínima”, “sala mínima” e inúmeras outras adaptações nos fluxos e rotinas.
Estudos recentes mostraram que metade das equipes de endoscopia dos EUA afastaram os trainees das atividades durante a Pandemia! Durante esse provável longo período de convívio com o SARS-CoV-2 que teremos, as equipes de endoscopia digestiva precisarão traçar estratégias de reestruturação, incluindo a reinvenção das atividades de ensino.
A Pandemia criou uma série de restrições que eram desconhecidas de todos nós. Para contornar essas dificuldades precisaremos de soluções criativas e implementação dessas soluções em tempo recorde 1,2,4. Vale a pena fazer um raciocínio simples e lembrar que para cada mês “parado” temos cerca de 10% de perda da aprendizagem do ano. Como correr atrás do prejuízo?
O ensino e treinamento em Endoscopia Digestiva inclui um conjunto de habilidades técnicas complexas, habilidades comportamentais e cognitivas.
Nesse contexto, o papel das sociedades de Endoscopia Digestiva é muito importante. As sociedades podem proporcionar oportunidades autônomas e diversificadas de ensino, tanto em relação ao comportamento da COVID-19 quanto da prática da endoscopia de forma segura durante a Pandemia. No Brasil A SOBED recentemente renovou seu portal diversificando suas atividades de informação e ensino à distância e melhorando os canais de comunicação com os associados, incluindo os trainees. Nos EUA e na Europa, as sociedades de Endoscopia Digestiva vêm trabalhando de forma intensa nesse sentido.
Em nível mundial, inúmeras personalidades e líderes da Endoscopia Digestiva têm participado de Webinars, hangouts, debates dentre outros, fomentando o aprendizado à distância. Alguns eventos tradicionais estão acontecendo pela primeira vez em formato web e já tivemos inclusive um congresso online de endoscopia com a realização de casos ao vivo em vários países.
Mídias sociais têm funcionado como verdadeiras plataformas de ensino ao redor do mundo, com a realização de bate-papos periódicos, discussão de casos e Quiz de assuntos específicos. Canais como Youtube tem promovido projetos educativos e em muitos países verdadeiras “livrarias virtuais” têm sido criadas.
O atendimento remoto ou teleatendimento, em suas múltiplas versões, é algo que provavelmente será realidade num futuro próximo, em diversos países, bem como o uso de simuladores para o ensino.
Nem tudo é prejuízo durante a pandemia! Nesse momento de grande redução de volume, os serviços de endoscopia envolvidos com ensino, podem se dedicar à pesquisa e a implantação de metodologia de aprendizagem individualizada e autônoma para os seus trainees. Alunos iniciantes podem aperfeiçoar competências cognitivas, enquanto que alunos de segundo e terceiro anos podem ajustar as agendas às suas necessidades e aperfeiçoar habilidades técnicas específicas ou sanar deficiências.
A tabela a seguir resume as recomendações e soluções apontadas pelos estudos mais recentes sobre ensino da Endoscopia Digestiva durante a Pandemia 1-5.
| Soluções para Ensino da Endoscopia Digestiva durante a Pandemia | |
| Criação de “Livrarias Virtuais” | Desenvolvimento e arquivamento de vídeos voltados para o ensino |
| Atendimento Remoto | Teleatendimento |
| Mídias Sociais | Grupos organizados de discussão de casos e temas específicos em Endoscopia Digestiva |
| Plataformas de Streaming | Apresentação e discussão de casos ao vivo |
| Ensino Web | Promoção de Webinars, Debates, Palestras com experts, Discussão de casos entre serviços |
| Papel das Sociedades de especialidade | Apoio aos serviços formadores de especialistas, Estímulo da aprendizagem autônoma com portal de ensino, livraria virtual, atualização e discussão de casos |
| Simuladores | Ensino baseado em modelos e simuladores |
| Estímulo à pesquisa | Nesse momento de redução de volume de procedimentos voltar a atenção à pesquisa em endoscopia |
| Gestão das equipes | Adaptação das equipes com formação de times |
| Gestão do ambiente | Estimular um ambiente de bem estar |
VISÃO DOS PRECEPTORES
Há um reconhecimento quase que universal que essa pausa nos atendimentos endoscópicos vai gerar vários problemas. Teremos uma demanda reprimida grande, um atraso no diagnóstico de neoplasias, que impactará de forma negativa no prognóstico dos pacientes, piora de doenças crônicas que ficarão sem acompanhamento, e várias doenças benignas não diagnosticadas ou tratadas 3.
O treinamento para distanciamento social e o uso correto dos EPI tem provocado adaptação das equipes, com flexibilização nas escalas de trabalho e formação de vários times dentro da mesma equipe.
Aos preceptores cabe, ainda, fazer a gestão de sua equipe, promovendo um balanço entre maximizar e abraçar as oportunidades de ensino e treinamento e fazer atendimento adequado aos pacientes, trabalhando com metas. A preocupação com resultados e eficiência é uma constante.
A gestão das equipes envolve questões mais desafiadoras, como a manutenção do bem estar no ambiente de trabalho. Preceptores e trainees estão lidando com uma carga emocional intensa, medo, perdas, adoecimento de colegas e familiares, expectativas perante a retomada, menores oportunidades de trabalho e de aprendizado, e um impacto econômico sem precedentes.
VISÃO DO TRAINEE
Estudo recentemente conduzido pela Italian Association of Young Gastroenterologista and Endoscopist (AGGEI) com 183 trainees em endoscopia digestiva (61,8% abaixo de 30 anos de idade) teve o objetivo de avaliar a perspectiva do trainee, no conhecimento e entendimento desse momento de pandemia. Cerca de 73,8% dos serviços reduziram as atividades atendendo somente endoscopias de urgência e o número de exames de endoscopia caiu drasticamente na Itália (91%).
Um total de 84,5% dos respondedores da pesquisa relataram que o ensino e aprendizagem foram bastante impactados por ocasião da Pandemia, 52% relataram que o preceptor estava menos disponível e 66,4% relataram que foram completamente afastados da realização de determinados procedimentos endoscópicos. Um dado preocupante foi que apenas 63,2% alegaram ter acesso a todos os EPI necessários nos serviços.
O estudo avaliou algumas percepções desse momento de Pandemia, usando uma escala graduada de 0 a 10 e os trainees relataram
- medo de se infectar (graduado como 6)
- medo de infectar a família e pacientes (graduado como 8)
- sensação de estarem protegidos no ambiente hospitalar (graduado como 5)
Algumas propostas foram levantadas para contornar o prejuízo nos programas de treinamento:
- 58,4% propuseram prolongar o período de treinamento
- 22,7% propuseram aumentar as atividades hands-on
- 10% propuseram ampliação de atividades teóricas.
CONCLUSÃO
A Pandemia está trazendo inúmeros desafios para o ensino e treinamento da Endoscopia Digestiva em todo o planeta. Apesar das grandes limitações que estamos enfrentando, temos uma oportunidade para reinventar o ensino e treinamento da Endoscopia Digestiva. Modelos baseados em volume e aprendizagem passiva se tornarão obsoletos. Discussões sobre carreira, liderança, criação de uma rede de auxílio e bem estar, melhora dos processos de comunicação, apoio das sociedades de endoscopia e criação de modelos disruptivos de ensino abraçando e adaptando as tecnologias, irão promover uma quebra de paradigmas na assistência, ensino e pesquisa em Endoscopia Digestiva.
REFERÊNCIAS:
- Keswani RN, Sethi A, Repici A, Messman H, Chiu P, How To Maximize Trainee Education During the COVID-19 Pandemic: Perspectives from Around the World. Gastroenterology (2020) https://doi.org/10.1053/j.gastro.2020.05.012.
- Repici A, Pace F, Gabbrandim R et al. Endoscopy Units and the COVID-19 Outbreak. Gastroenterology (2020) https://doi.org/10.1053/j.gastro.2020.04.003.
- Arantes VN, Martins BC, Segatto R, Milhomem-Cardoso DM, Franzini TP, Zuccaro AM et al. Impact of coronavirus pandemic crisis in endoscopic clinical practice: Results from a national survey in Brazil. End Int Open 2020 (18): E822-E829. https://doi.org/10.1055/a-1183-3324
- Forbes N, Smith ZL, Spitzer RL, Keswani RN, Wani SB, Elmunzer BJ, on behalf of the North American Alliance for the Study of Digestive Manifestations of COVID-19, Changes in Gastroenterology and Endoscopy Practices in Response to the COVID-19 Pandemic: Results from a North American Survey, Gastroenterology (2020) https://doi.org/10.1053/j.gastro.2020.04.071.
- Marasco, O.M. Nardone and M. Maida et al., Impact of COVID-19 outbreak on clinical practice and training of young gastroenterologists: A European survey, Digestive and Liver Disease (2020) https://doi.org/10.1016/j.dld.2020.05.023

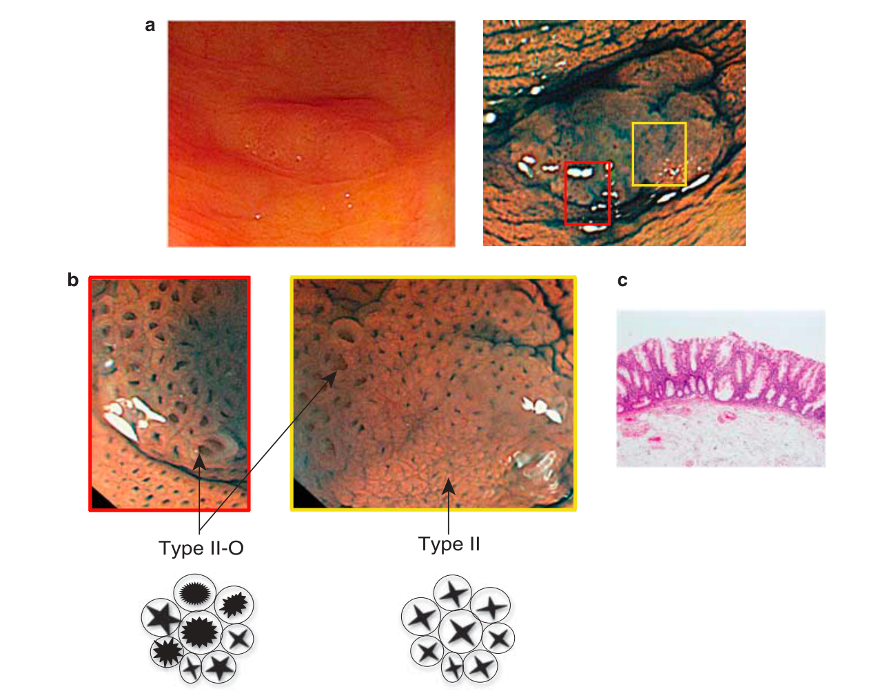

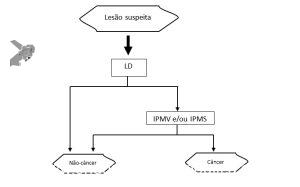
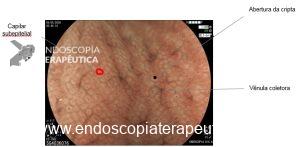
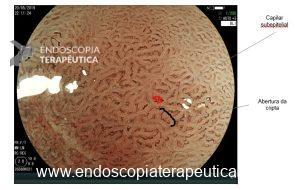
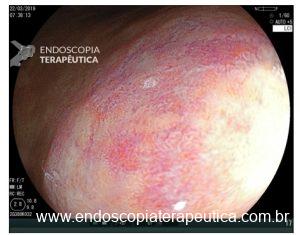
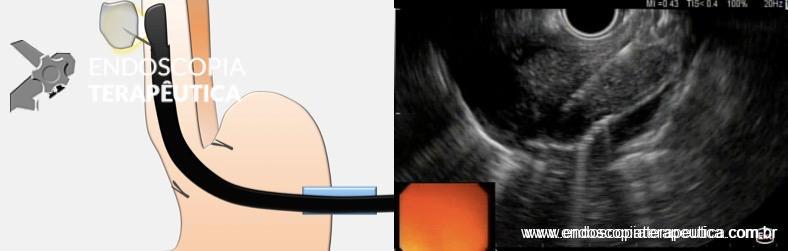
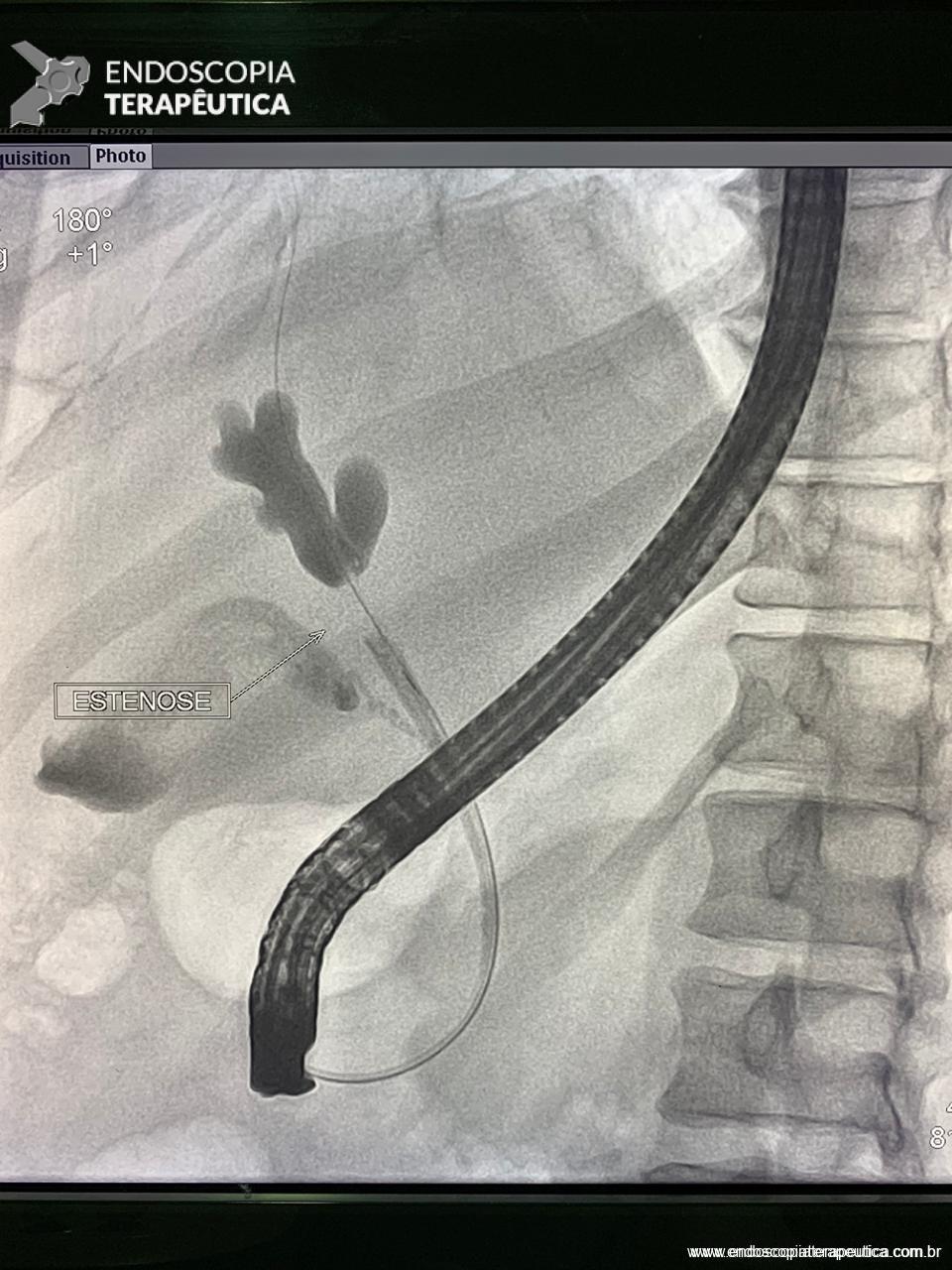
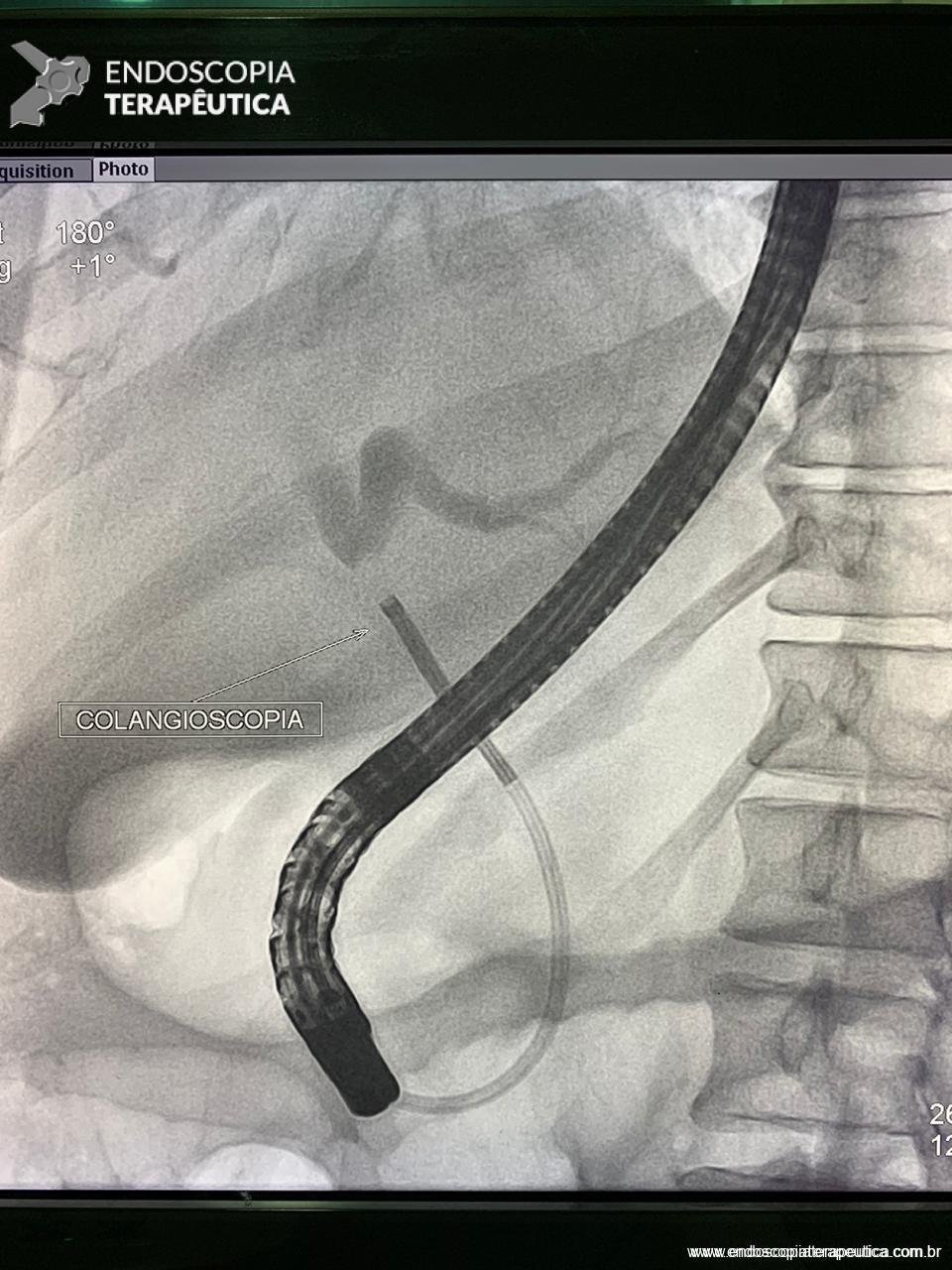
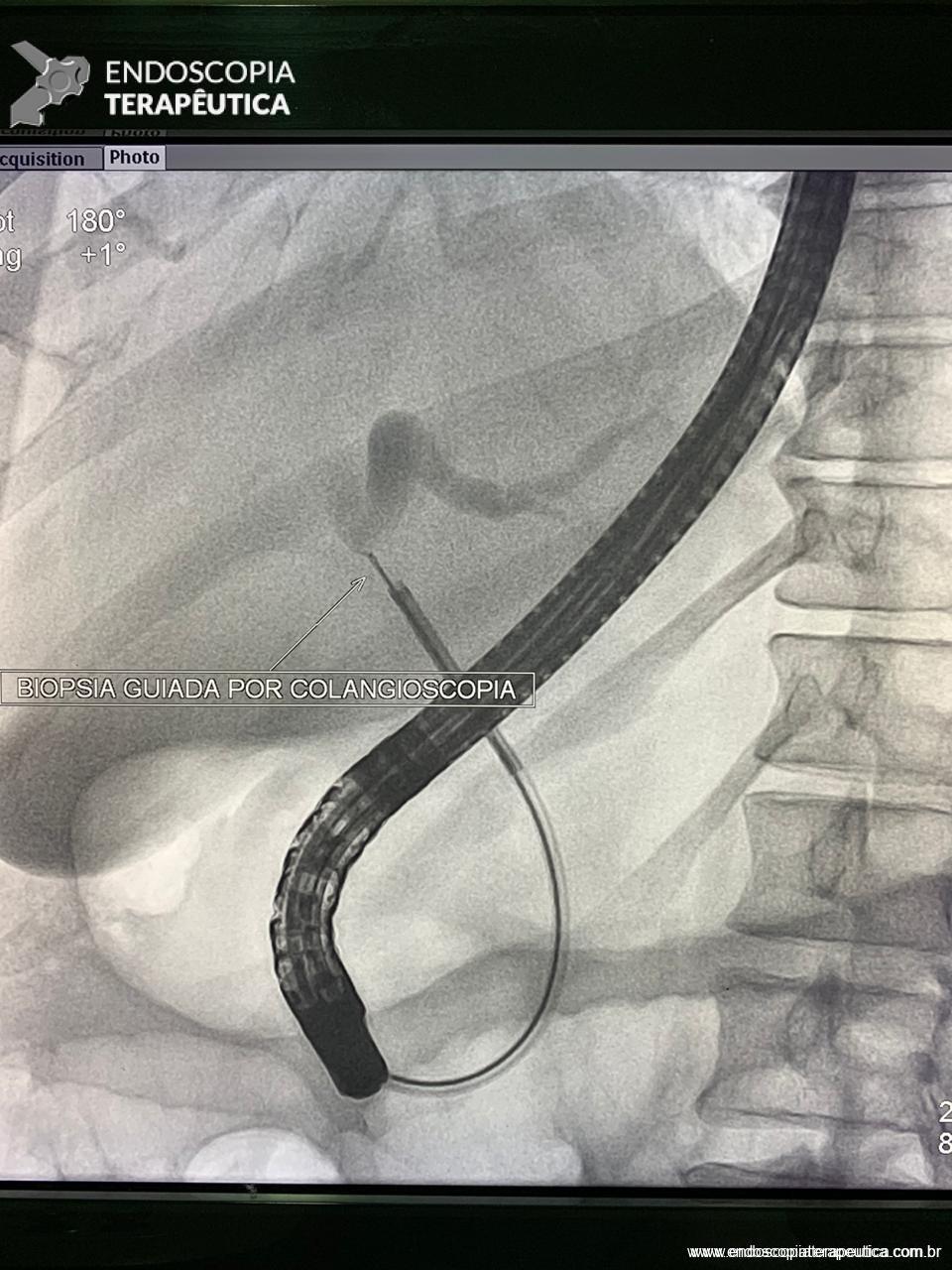


 Medranda-Robles et al. Endoscopy. 2018 Nov;50(11):1059-1070.
Medranda-Robles et al. Endoscopy. 2018 Nov;50(11):1059-1070.