Caso Clínico – Pancreatite induzida por corpo estranho
A ingestão de corpos estranhos (CE) é um problema clínico comum. A maioria (80%) dos CE ingeridos passa pelo trato gastrointestinal (TGI) sem intercorrências dentro de uma semana, sendo a perfuração um evento raro, que ocorre em menos de 1% dos pacientes. Os ossos de peixe (espinhas) são os objetos mais comumente ingeridos e a causa mais frequente de perfuração do TGI.
CASO CLÍNICO
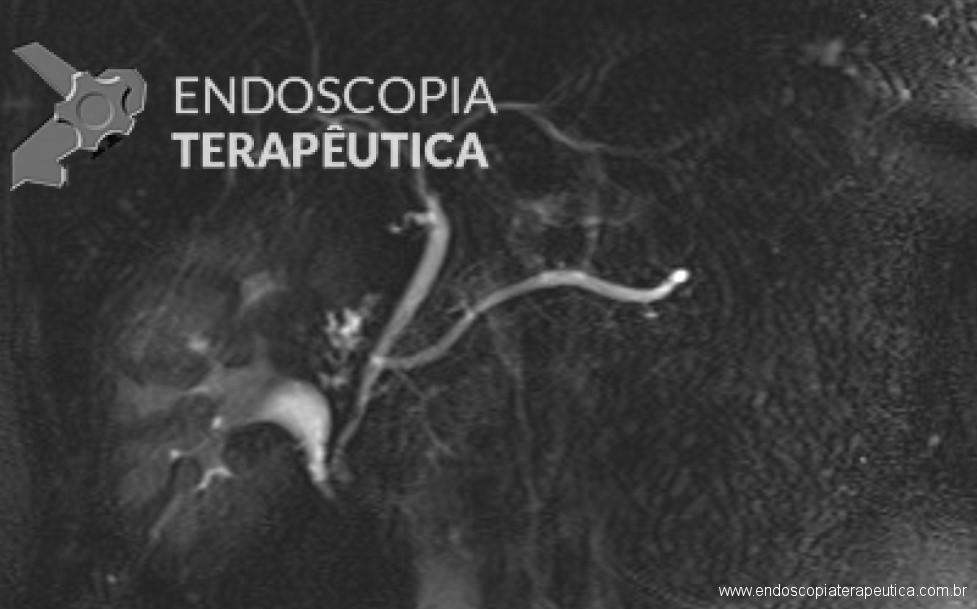
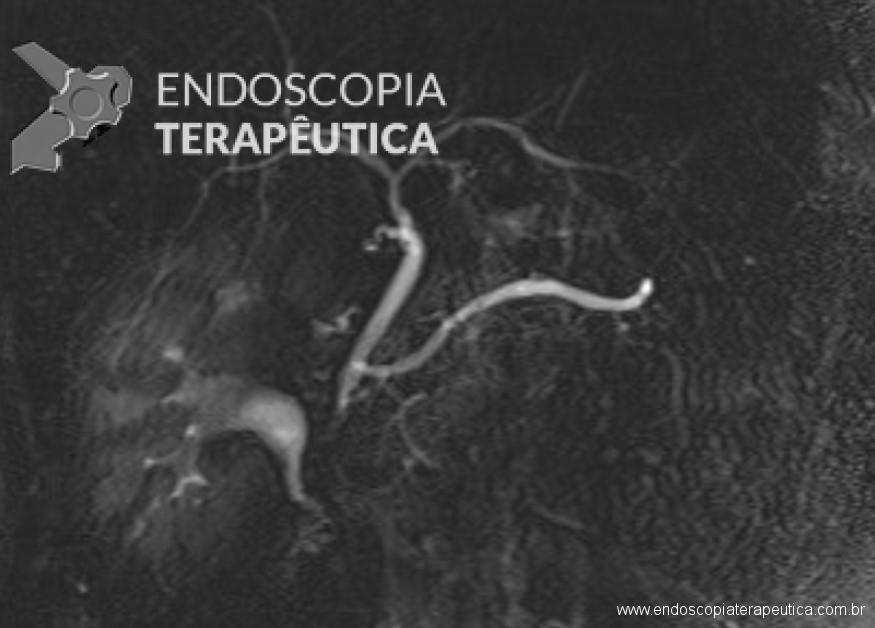
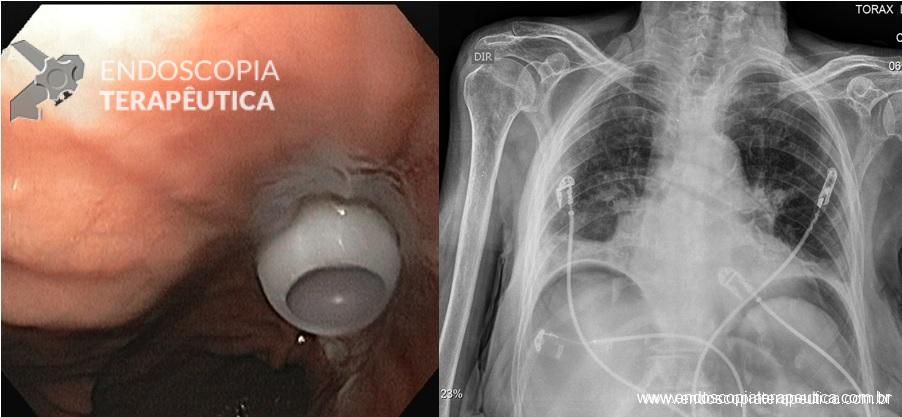
O caso a seguir é de uma paciente do sexo feminino, com 63 anos de idade, que procurou a urgência do nosso hospital com queixas de dor em “barra” no andar superior do abdome associada a náuseas há 24h. Os exames laboratoriais evidenciaram: leuco 11.500/mm3, PCR 13,02 mg/dL e lipase 230 U/L. Realizou Tomografia Computadorizada (TC) de abdome para avaliar possível pancreatite, que demonstrou um corpo estranho radiopaco, linear, transfixando o antro gástrico e atingindo a cabeça do pâncreas, ocasionando aumento focal deste.
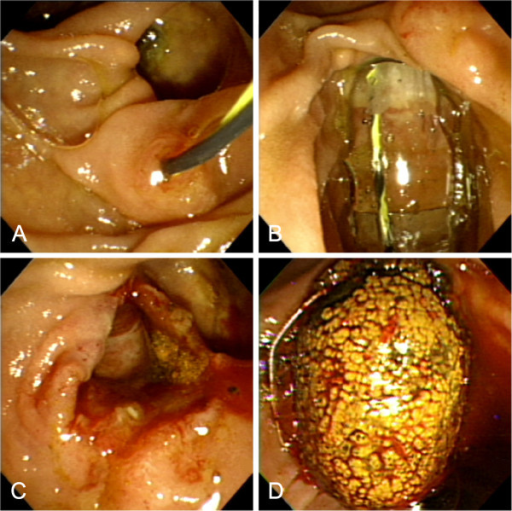
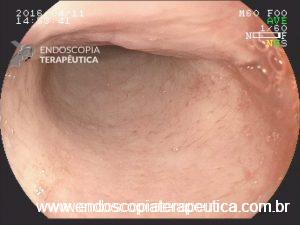
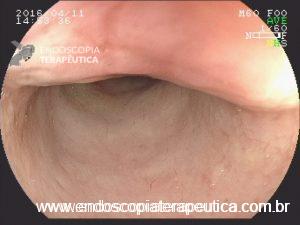
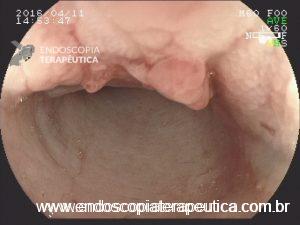
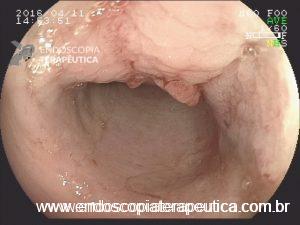
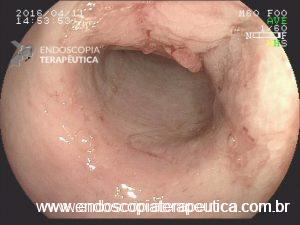
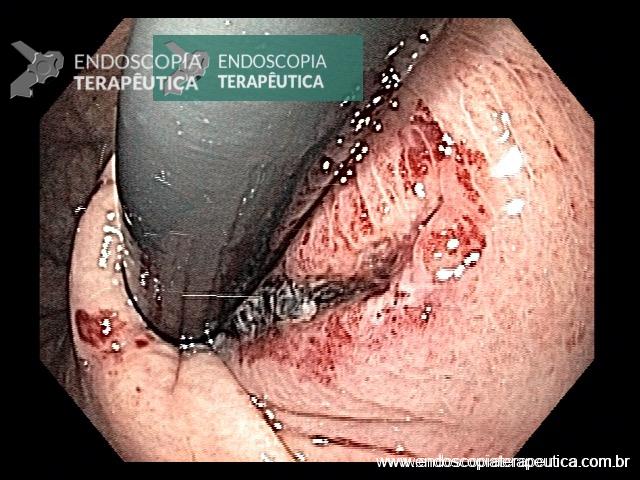
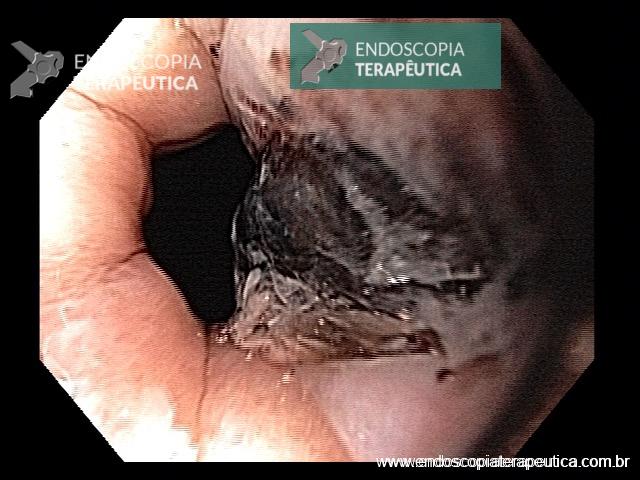
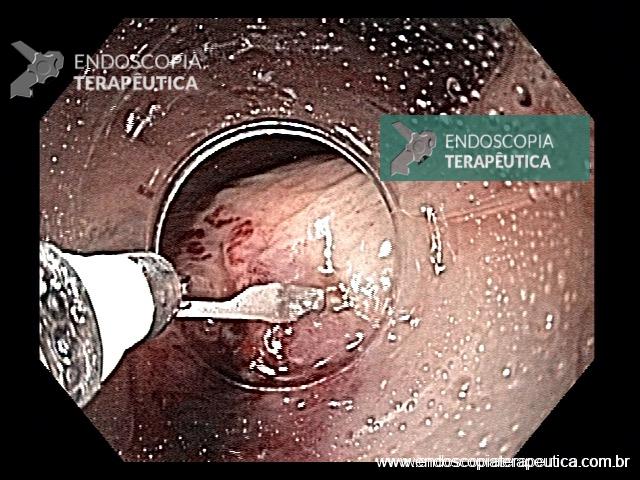
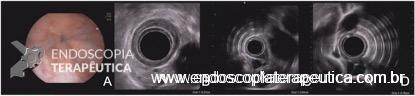
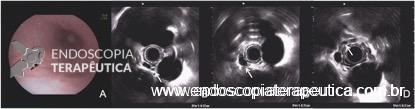
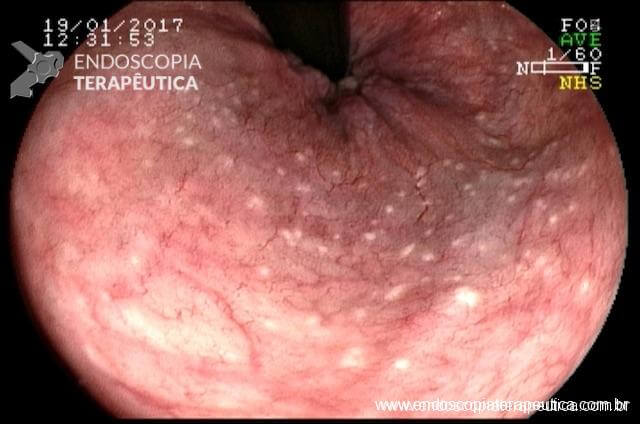
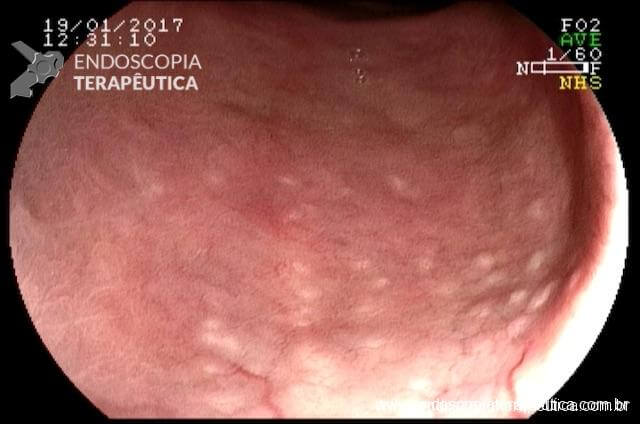
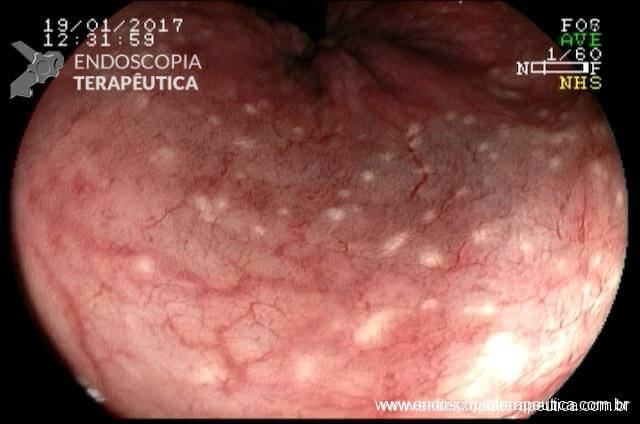
Em virtude dos achados, a paciente foi referenciada à Endoscopia Digestiva para realização de EDA de urgência, que evidenciou espinha de peixe impactada na pequena curvatura da região pré-pilórica antral, medindo cerca de 3cm. Realizada retirada endoscópica com auxílio de pinça de corpo estranho sem intercorrências.
Após a confirmação do CE se tratar realmente de espinha de peixe, a paciente foi indagada e confirmou ingestão de peixe há 3 dias, no entanto, sem recordar de qualquer eventualidade durante a alimentação. Evoluiu com resolução completa da dor abdominal e normalização de todos os exames laboratoriais, recebendo alta hospitalar após 72h com boa aceitação alimentar e sem intercorrências.
DISCUSSÃO
CE não metálicos, especialmente espinhas de peixe e outros fragmentos ósseos, representam um problema singular no diagnóstico da perfuração do TGI. As ocasiões onde esses objetos podem ser engolidos são numerosas e subnotificadas. A ingestão de espinhas de peixe é especialmente frequente em culturas (por exemplo, chinesa) onde o peixe inteiro é uma iguaria culinária. Os ossos são ingeridos frequentemente de maneira acidental e esquecidos. As manifestações clínicas decorrentes da perfuração do TGI tem amplo espectro de apresentação e o intervalo tempo entre a ingestão e o início dos sintomas pode ser agudo ou crônico, alcançando meses ou até mesmo anos, o que torna um evento difícil de diagnosticar no pré-operatório.
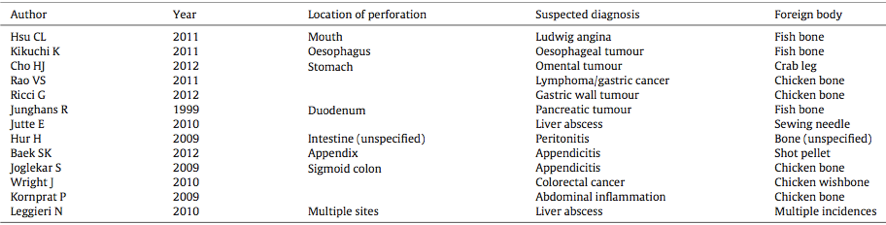
A perfuração induzida por CE ocorre em todos os segmentos do TGI, embora tende a ocorrer em regiões de angulação acentuada, como as junções ileocecal e retossigmoideana. Outros locais possíveis de perfuração são os sacos herniários, divertículo de Meckel e o apêndice. Quando a perfuração segue um curso mais insidioso pode mimetizar uma série de patologias diferentes, de acordo com o local anatômico, conforme a tabela abaixo:
 H.E. Williams et al. / International Journal of Surgery Case Reports 5 (2014) 437–439
H.E. Williams et al. / International Journal of Surgery Case Reports 5 (2014) 437–439
A radiografia não é confiável para diagnóstico da perfuração por espinha de peixe. Este problema foi ilustrado em estudos de ingestão de ossos de peixes, mostrando que o grau de radiopacidade do osso varia de acordo com as espécies. Em contraste, os ossos de frango são quase sempre radiopacos. Mesmo quando os ossos dos peixes são suficientemente radiopacos para serem visualizados nas radiografias, grandes massas de tecido mole e líquido podem obscurecer o conteúdo mínimo de cálcio do osso, particularmente em pacientes obesos. A TC tem sido útil na detecção de perfuração por CE não-metálicos. A perfuração ocasionada por espinha de peixe tipicamente aparece na TC como uma lesão calcificada linear, cercada por uma área de inflamação. Apesar de sua superioridade sobre a radiografia no diagnóstico da perfuração por espinha de peixe, a TC tem potenciais limitações na detecção de ossos de peixe intra-abdominais.
A pancreatite induzida por corpo estranho é infrequente e, quando ocorre, geralmente é decorrente de inflamação da papila duodenal maior ou de impactação com obstrução do ducto biliar. A pancreatite causada por traumatismo direto de uma espinha de peixe ingerida é evento extremamente raro. A TC é útil para fazer um diagnóstico precoce.
REFERÊNCIAS BIBLIOGRÁFICAS
- Chiu YH, How CK, Chen JD. Fish Bone-Induced Pancreatitis. Clin Gastroenterol Hepatol. 2010;8(3):e27.
- Goh BKP, Tan YM, Lin SE, et al. CT in the preoperative diagnosis of fish bone perforation of the gastrointestinal tract. Am J Roentgenol. 2006;187(3):710–714.
- McCanse D, Kurchin A. Gastrointestinal Foreign Bodies. The American Journal of Surgery. 1981;142(September):335–37.
- Williams HE, Khokhar A a., Rizvi M, Gould S. Gastric perforation by a foreign body presenting as a pancreatic pseudotumour. Int J Surg Case Rep. 2014;5(7):437–439.
- Pereira B, Santos A, Pereira E, Banhudo A. Letters To the Editor. Rev Esp Enferm Dig. 2013;105(7):439–40.