Perforación en Colonoscopia: Cuidados y Manejo
Introducción
El cáncer colorrectal (CCR) es una preocupación global con una incidencia ascendente a lo largo de los años, llegando a una estimación de que el número actual es de 1.960.000 casos y se proyecta que llegue a 3.600.000 en 2050 según la Organización Mundial de la Salud (OMS) [1]. La colonoscopia juega un papel importante en el diagnóstico del CCR y también para disminuir su incidencia y mortalidad a través del tratamiento de afecciones colorrectales mediante polipectomías y resecciones de lesiones premalignas [2, 3].
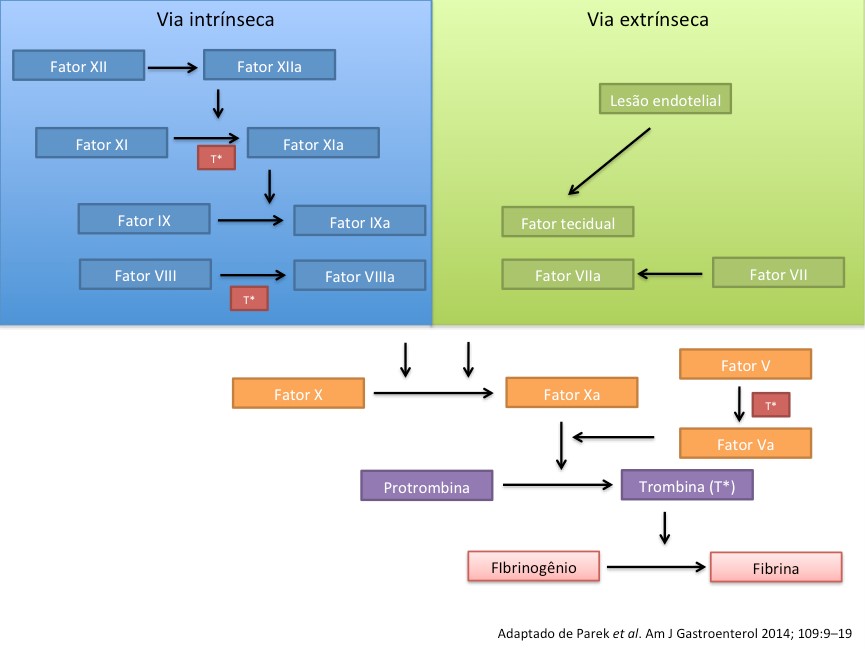
Como en cualquier acto médico intervencionista, pueden ocurrir eventos adversos inherentes a cualquier procedimiento, y en el caso de las colonoscopias son: náuseas, vómitos, distensión abdominal por la preparación intestinal; hipotensión arterial, bradicardia, depresión respiratoria y broncoaspiración por la sedación; dolor abdominal, sangrado y perforación por el procedimiento.
Cada paciente es un individuo particular, pudiendo tener una anatomía variada congénita o por cirugías previas, y los dispositivos de endoscopia y colonoscopia siguen un diseño para un biotipo estándar. Como consecuencia, complicaciones como la perforación pueden ocurrir independientemente de la técnica y experiencia del endoscopista. Las perforaciones son efectos adversos raros, inherentes a cualquier procedimiento endoscópico, potencialmente graves y su incidencia estimada globalmente es de 0,016 a 0,8% para colonoscopias diagnósticas y 0,02 a 8% para colonoscopias terapéuticas [4].
Los mecanismos asociados a las perforaciones de colon después de la colonoscopia son:
- trauma directo causado por el movimiento progresivo del colonoscopio;
- presión lateral en las paredes del colon debido a las asas que forma el colonoscopio;
- paso del colonoscopio por áreas enfermas (estenosis, tumores o divertículos);
- barotrauma por insuflación excesiva de aire;
- aplicación de corriente eléctrica en resecciones endoscópicas.
Aproximadamente el 45-60% de las perforaciones se diagnostican durante el procedimiento y el resto se reconoce después del examen basado en signos y síntomas clínicos que generalmente se manifiestan en hasta 48 horas, como dolor y distensión abdominal importante, signos de peritonitis, taquicardia, leucocitosis y fiebre [4], o identificados a través de exámenes de imagen como radiografía simple o tomografía computarizada (TC) con signos de neumoperitoneo. Uno de los puntos más críticos en el manejo de la perforación tardía es el tiempo de diagnóstico, ya que la mortalidad en estas condiciones puede llegar al 5-25% [3,4].
Manejo
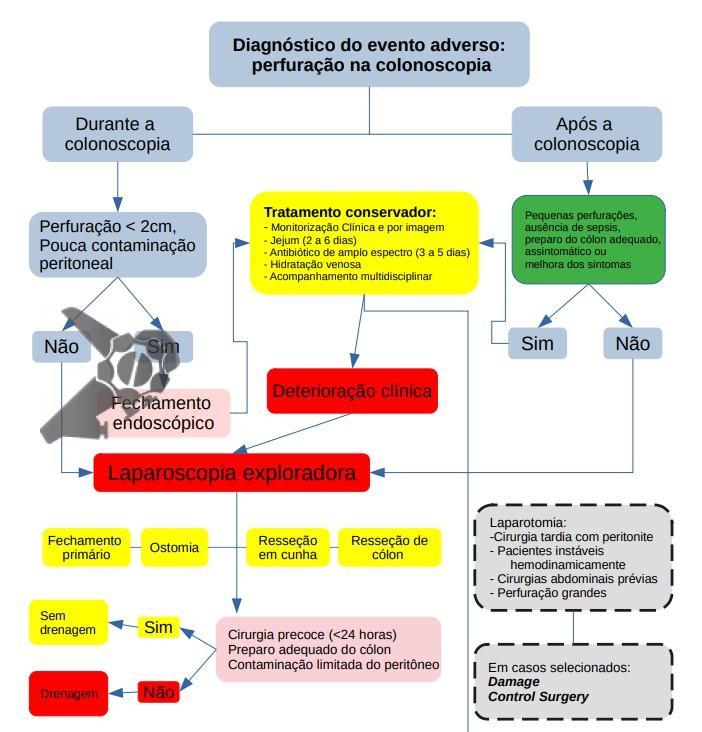
Dependiendo de diferentes factores, con el objetivo de minimizar la morbilidad y mortalidad de la perforación por colonoscopia y basándose en la guía de la World Society of Emergency Surgery [4], la conducta varía según los diferentes escenarios presentados a continuación.
Sospecha de perforaciones no identificadas durante la colonoscopia
Después de colonoscopias diagnósticas o terapéuticas recientes, se debe orientar a los pacientes que presenten los siguientes síntomas a buscar atención médica de emergencia y ser investigados para perforación intestinal por exámenes de laboratorio e imagen:
- Dolor abdominal persistente y refractario;
- Distensión abdominal importante fuera de lo habitual;
- Fiebre y escalofríos;
- Sangrado rectal.
Los marcadores bioquímicos solicitados en caso de sospecha de perforación son esencialmente leucograma y proteína C reactiva. La complicación puede ser confirmada con la demostración de aire libre intra-peritoneal o extra-peritoneal. La TC tiene mayor sensibilidad que las radiografías abdominales para detectar neumoperitoneo.
Perforaciones identificadas durante la colonoscopia
Si la perforación se detecta durante el procedimiento por el endoscopista, los siguientes detalles de la información ayudan en la toma de decisiones:
- Indicación de colonoscopia (es decir, diagnóstica o terapéutica);
- Enfermedad cólica asociada (por ejemplo, estenosis, pólipos, tumores);
- Estado general del paciente y presencia de comorbilidades;
- Tipo de gas utilizado para insuflación;
- Calidad de la preparación del colon;
- Hora de la ocurrencia de la perforación;
- Localización y tamaño de la lesión;
- Si hubo intervención endoscópica pretendida o sucedida.
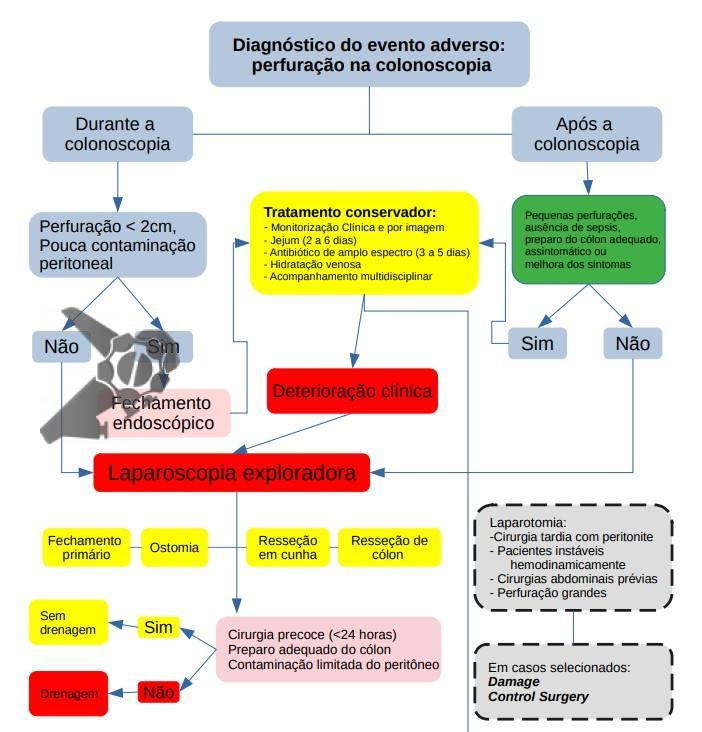
El tratamiento endoscópico puede ser considerado como un enfoque inicial si es viable dentro de las 4 horas posteriores al procedimiento, con el paciente estable y poca contaminación peritoneal, dependiendo:
- Perforaciones menores de 2 cm: evaluar cierre primario por vía endoscópica con hemoclips asociado o no a terapia de vacío endoscópico, hospitalización, ayuno, hidratación endovenosa y antibioticoterapia por 3-5 días con cobertura de gram negativo y anaerobio.
- Perforaciones mayores de 2 cm: referir a cirugía. Se puede, de acuerdo con la experiencia del endoscopista y los recursos locales, características de los pacientes y localización de la lesión, evaluar la posibilidad de cierre primario por vía endoscópica y seguir con el mismo proceso de las perforaciones menores de 2 cm.
El manejo no operatorio, conservador, de las perforaciones puede ser apropiado en pacientes seleccionados, incluyendo pacientes que están hemodinámicamente estables, sin sepsis, con dolor localizado y sin líquido libre en el examen de imagen. Se sugiere la TC abdominal para ayudar a descartar peritonitis o formación temprana de absceso. Un diagnóstico diferencial importante es el síndrome post-coagulación.
Perforaciones tardías
En casos de perforaciones confirmadas no identificadas durante la colonoscopia, se debe notificar inmediatamente al equipo de cirugía y endoscopia, seguido de hospitalización en UCI dependiendo del estado y comorbilidad del paciente, y evaluar la necesidad de intervención quirúrgica.
Pacientes con pequeñas perforaciones, ausencia de signos de sepsis y peritonitis, preparación de colon adecuada, asintomáticos o con mejora de los síntomas:
- Hospitalización;
- Ayuno por 2-6 horas;
- Hidratación endovenosa;
- Antibioticoterapia con cobertura de gram negativo y anaerobio por 3-5 días.
La cirugía de emergencia se recomienda cuando el paciente desarrolla signos y síntomas de peritonitis, en casos de deterioro clínico, sospecha de gran perforación, fracaso en el manejo conservador, preparación intestinal inadecuada o en presencia de enfermedad cólica subyacente que requiera cirugía.
Flujograma del Manejo de la Perforación en la Colonoscopia
Referencias
- Datos de Cancer Tomorrow de la International Agency for Research on Cancer, de la World Health Organization. https://gco.iarc.fr/tomorrow/en.
- Zauber AG, Winawer SJ, O’Brien MJ, et al. Colonoscopic polypectomy and long-term prevention of colorectal-cancer deaths. N Engl J Med. 2012 Feb 23;366(8):687-96. doi: 10.1056/NEJMoa1100370. PMID: 22356322; PMCID: PMC3322371.
- Lee J, Lee YJ, Seo JW, et al. Incidence of colonoscopy-related perforation and risk factors for poor outcomes: 3-year results from a prospective, multicenter registry (with videos). Surg Endosc 37, 5865–5874 (2023). https://doi.org/10.1007/s00464-023-10046-5.
- de’Angelis N, Di Saverio S, Chiara O, et al. 2017 WSES guidelines for the management of iatrogenic colonoscopy perforation. World J Emerg Surg. 2018 Jan 24;13:5. doi: 10.1186/s13017-018-0162-9. PMID: 29416554; PMCID: PMC5784542.
Cómo citar este artículo
Santos JB, Vilela Filho TF, Furuya Júnior CK, Kuga R, Coronel M, Kum AST, Penaloza CSQ. Perforación en la Colonoscopia: Cuidados y Manejo. Endoscopia Terapéutica 2024, Vol I. Disponible en: https://endoscopiaterapeutica.net/es/temas-generales/perforacion-en-colonoscopia-cuidados-y-manejo-2/